Отделение неотложной нейрохирургии > Заболевания Клинические рекомендации по предоперационному обследованию и хирургическому лечению пациентов с фармакорезистентными формами эпилепсии НИИ Скорой помощи им.Н.В.
Склифосовского участвует в «Программе комплексного лечения пациентов страдающих эпилепсией» совместно с Российским национальным исследовательским медицинским университетом им. Н.И. Пирогова, Московским государственным медико-стоматологическим университетом им. А.И.
Евдокимова, Институтом высшей нервной деятельности и нейрофизиологии РАН, Научно-практическим психоневрологическим центром им. З.П.
Соловьева, Межокружным отделением пароксизмальных состояния №2, Городской клинической больницей №12, включающей в себя комплексное обследование пациентов с эпилепсией, подбор и коррекция консервативной терапии, консультации специалистов, наблюдение, хирургическое лечение пациентов страдающих эпилепсией.
Эпилепсия является одним из наиболее распространенных неврологических заболеваний, ее распространенность в популяции по данным относительно РФ составляет 0,34%. В настоящее время в мире насчитывается более 50 млн. больных эпилепсией. Среди заболеваний нервной системы эпилепсия является одной из наиболее частых причин инвалидизации.
Несмотря на успехи фармакотерапии частота «неконтролируемой» эпилепсии в индустриально развитых странах, придерживающихся современных стандартов лечения составляет от 30 до 40%. Пациенты с эпилепсией с доступными для удаления поражениями, являются наиболее вероятными кандидатами на хирургическое лечение. Смертность среди больных с постоянными приступами в 4 – 4,5 раза выше, чем у пациентов без приступов.
Основными причинами симптоматической эпилепсии являются:
- опухоли головного мозга;
- мальформации головного мозга;
- кортикальные мальформации (фокальные кортикальные дисплазии, гетеротопии и т.д.);
- склероз гиппокампа;
- посттравматические рубцово-атрофические изменения.
Для решения вопроса о возможности хирургического лечения эпилепсии, в первую очередь необходимо комплексное «прехирургическое» обследование, которое включает в себя:
- Клиническое исследование семиологии приступов;
- Нейропсихологические исследования;
- Нейровизуализационные методы исследования (высокоразрешающая магнитно-резонансная томография на аппарате мощностью 3,0 Тесла по специальной программе «эпилепсия», позитронно-эмиссионная томография).
- Нейрофизиологические исследования, включающее как инвазивные методы (регистрация биоэлектрической активности головного мозга при помощи внутричерепных электродов), так и неинвазивные методы (ЭЭГ, видео-ЭЭГ мониторинг, магнитоэнцефалография).
Рис. 1. МРТ головного мозга (коронарные срезы), стрелками указаны фокальная кортикальная дисплазия левой височной доли с гиперплазией левого гиппокампа. Рис. 2. Электроды для инвазивной регистрации биоэлектрической активности головного мозга (электрод слева для установки в гиппокамп, справа – корковый субдуральный электрод). Основной задачей лечения эпилепсии, как медикаментозного, так и хирургического, является контроль над приступами. У пациентов с постоянными приступами, устойчивыми к противосудорожной терапии, прекращение приступов после хирургического лечения значительно улучшает качество жизни – профессиональную и социально бытовую адаптацию и приводит к снижению летальности. При продолжении противосудорожной терапии контроля над приступами удается добиться не более чем в 8% случаях. В то же время, при хирургическом лечении контроль над приступами достигается у 58% больных, а в группе больных височной эпилепсией — у 67%. Только после тщательного полного обследования возможно решения вопроса о хирургическом лечении. Основным методом хирургического лечения эпилепсии является – удаление эпилептогенной зоны головного мозга под нейрофизиологическим контролем, с применением высокоразрешающего микроскопа, а так же стереотаксических методов навигации. В НИИ скорой помощи им.Н.В. Склифосовского проводится полное обследование, а так же все виды хирургического лечения пациентов с фармакорезистентными формами эпилепсии.Примеры хирургического лечения Диагноз: Симптоматическая фармакорезисистентная эпилепсия. Склероз правого гиппокампа. Фокальная кортикальная дисплазия правой лобно-височной области. (ФКД IIId).
Анамнез заболевания: впервые возник судорожный приступ в 2 месяца после перенесенного менингоэнцефалита.
В возрасти 8 лет впервые развился генерализованный эпилептический приступ с потерей сознания, частота возникновения приступов на тот момент составляла 1 раз в год.
Наблюдалась у невролога, получала консервативную терапию — без эффекта, количество приступов увеличивалось с каждым годом. С 17 летнего возраста частота приступов достигал 1 приступа в неделю. В 30 летнем возрасте количество приступов достигало 4-5 в сутки.
2 года назад пациентка отметила появление ауры в виде зрительных и тактильных галлюцинаций, предшествующей судорожным припадкам. Наблюдалась у невролога, дозы противосудорожных препаратов продолжала увеличиваться, однако, несмотря на это, нарастала частота приступов.
Рис. 3. МРТ головного мозга (коронарные срезы). Стрелками указаны признаки склероза правого гиппокампа в виде уменьшения размеров структуры с расширением нижнего рога правого бокового желудочка, усиление сигнала от белого вещества головного мозга Первым этапом пациентке выполнена операция — интракраниальная установка субдуральных и внутримозговых электродов с инвазивным ЭЭГ мониторингом с применением безрамной нейронавигационной установки BrainLab и системы Vario Guide. Рис. 4 (слева). Этап планирования операции – установка внутричерепных электродов с помощью нейронавигационной установки BrainLab и VarioGuide. Рис. 5 (справа). Этап операции – установка электрода в правый гиппокамп с помощью навигационной установки BrainLab и VarioGuide. При пяти суточном видео-ЭЭГ мониторинге в межприступном периоде у пациентки регистрировалась пароксизмальная активность, максимально выраженная на базальной поверхности височной доли справа. Зона начала приступов локализовалась в области правого гиппокампа и базальной поверхности правой височной доли. Рис. 6 (слева). Проведение видео-ЭЭГ мониторинга Рис. 7 (справа). Одноместная палата для проведения видео-ЭЭГ мониторинга (установлена инфракрасная камера позволяющая производить видео-ЭЭГ мониторинг в круглосуточном режиме). Пациентке выполнена операция — птерионально-подвисочная краниотомия, резекция передне-медиальных отделов правой височной доли с гиппокампэктомией. Операция выполнена с применением интраоперационной ЭКоГ (электрокортикографии) — выполняется для интраоперационного контроля биоэлектрической активности головного мозга, позволяет подтвердить эпилептогенный очаг, а так же повысить эффективность хирургического лечения. Пациентка выписана на 12-ые сутки в удовлетворительном состоянии, при контрольной ЭЭГ – данных за наличие пароксизмальной активности не получено. Гистологическое заключение резецированных отделов правой височной доли и правого гиппокампа): морфологическая картина ФКД (фокальной кортикальной дисплазии) III d типа (ILAE). Четкая картина склероза правого гиппокампа. У пациентки (катамнез 12 месяцев) после проведенного хирургического лечения эпилептических приступов отмечено не было. Диагноз: Фокальная кортикальная дисплазия (ФКД IIIа). Склероз левого гиппокампа. Симптоматическая фармакорезистентная посттравматическая эпилепсия. ШКГ-15 баллов.
Жалобы: на эпилептические приступы частотой 1-2 раза в месяц с потерей сознания и приступы 1 раз в неделю, без потери сознания.
Анамнез заболевания: в 8 месяцев перенес тяжелую черепно-мозговую травму с длительным коматозным состоянием, впоследствии развилась слабость в правых конечностях.
С 6 лет у пациента появились приступы – локальные судороги лицевой мускулатуры. С 15 летнего возраста – появились генерализованные приступы.
Принимал карбамазепин, топамакс дозы повышались до субтоксических, однако существенного эффекта достигнуто не было.
В настоящее время у пациента имеются эпилептические приступы с потерей сознания частотой 1-2 раза в месяц длительностью до 1 минуты и приступы 1 раз в неделю, без потери сознания, длительность до 15 секунд. Рис. 8 (слева). МРТ головного мозга (коронарный срез). Определяются посттравматические рубцово-атрофические изменения левой теменной доли головного мозга (отмечены красным кругом). Рис. 9 (справа). МРТ головного мозга (аксиальный срез). Стрелкой 1 отмечен правый гиппокамп и стрелкой 2 левый гиппокамп. Обращает на себя внимание ассиметричное расположение и уменьшение размеров левого гиппокампа (стрелка 2). Пациенту выполнен суточный видео-ЭЭГ мониторинг – где выявлена пароксизмальная активность, в левых лобной и височных областях. Ирритативные изменения выражены в правой центральной области. Во сне существенно нарастает эпилептиформная активность в левых теменной, и височных областях, проявляется продолженными периодами, в большинстве случаев сопровождается подергиванием правой руки или ноги. Первым этапом пациенту выполнена операция — интракраниальная установка субдуральных и внутримозговых электродов с инвазивным ЭЭГ мониторингом с применением безрамной нейронавигационной установки BrainLab и системы Vario Guide. Пациенту проведен инвазивный ЭЭГ мониторинг в течение 7 суток. За время наблюдения у пациента зарегистрировано три клинических эпилептических приступа. На фоне полного благополучия и отсутствия приступов у пациента постоянно регистрируется пароксизмальная активность в левом гиппокампе и в зоне рубца. Во время одного из эпилептических приступов зона начала приступа локализуется в области посттравматического рубца с вовлечением в последующем левого гиппокампа и базальных отделов левой височной доли. Во время двух других эпилептических приступов у пациента зарегистрирована зона начала приступа в проекции левого гиппокампа с последующим распространением на область левой височной доли. Рис. 10 (слева). Проведение круглосуточного инвазивного видео-ЭЭГ мониторинга (при помощи инфракрасной видеокамеры с высоким разрешением). Красной стрелкой указана зона начала регистрации пароксизмальной активности на электроде расположенном в проекции посттравматического рубца левой теменной доли. Рис. 11 (справа). Проведение круглосуточного инвазивного видео-ЭЭГ мониторинга (при помощи инфракрасной видеокамеры с высоким разрешением). Красной стрелкой указана зона начала регистрации пароксизмальной активности на электроде расположенном в левом гиппокампе. Таким образом, было выявлено, что у пациента имеются две зоны начала эпилептических приступов – посттравматический рубец левой теменной доли и левый гиппокамп. Пациенту проведение хирургическое вмешательство — костно-пластическая трепанация черепа в левой лобно-теменно — височной области, селективная резекция левой височной доли, гиппокампэктомия слева, удаление мозгового рубца левых теменной и височных долей, с применением интраоперационной ЭКоГ (электрокортикографии). Рис. 12. Планирование оперативного вмешательства. Трехмерная модель головного мозга с трактографией (построена на нейронавигационной установке BrainLab с помощью высокоразрешающего МРТ 3,0 тесла с МР-трактографией). Рис. 13. Планирование оперативного вмешательства, зоны оперативного доступа с помощью нейронавигационной установки BrainLab. Рис. 14. Интраоперационная кортикография после удаления посттравматического рубца. Красной стрелкой отмечен субдуральный электрод. Черной стрелочкой отмечена кортикограмма с субдурального электрода. Пациент выписан на 12-ые сутки в удовлетворительном состоянии, при контрольной ЭЭГ – регистрируются единичные редкие пароксизмы в правом полушарии головного мозга, в левом полушарии головного мозга отмечена четкая положительная динамика в виде снижения пароксизмальной активности. Рис. 15. Проведение видео-ЭЭГ мониторинга после оперативного вмешательства. Отмечается отчетливая положительная динамика ЭЭГ в виде снижения пароксизмальной активности в левом полушарии головного мозга, сохраняются единичные редкие пароксизмы в правом полушарии головного мозга. Гистологическое заключение: фокальная кортикальная дисплазия (ФКД IIIа). Склероз левого гиппокампа. Глиомезодермальный рубец со следами кровоизлияний. У пациента (катамнез 8 месяцев) после проведенного хирургического лечения эпилептических приступов отмечено не было. В этом случае обращает на себя внимание, что при МРТ головного мозга четких признаков фокальной кортикальной дисплазии левой височной доли и склероза гиппокампа отмечено не было, и только лишь установка внутричерепных электродов с последующим видео-ЭЭГ мониторингом позволила выявить две зоны начала эпилептических приступов.
Это еще раз подтверждает необходимость проведение полного комплексного обследования пациентов с эпилепсией.
Новые монографии
Хирургия эпилепсии
Целью лечения эпилепсии является избавление от приступов и нормализация качества жизни пациента. При фармакорезистентных (т.е. не поддающихся лекарственной терапии) формах эпилепсии хирургия дает пациенту шанс на полное излечение или значительное уменьшение частоты приступов.
В настоящее время существует множество способов хирургического лечения эпилепсии. Выбор конкретного метода зависит от формы заболевания. Принципиально различать две формы эпилепсии:
- Фокальная эпилепсия — это эпилепсия с одним или несколькими фокусами (очагами), вплоть до вовлечения целого одного полушария головного мозга. При ряде условий хирургическое удаление эпилептогенного участка может позволить полностью избавить пациента от эпилептических приступов.
- Генерализованная эпилепсия — форма заболевания, при которой на ЭЭГ эпиактивность регистрируется во всех регионах мозга, при этом приступы не характерны для фокальных форм (например, абсансы, миоклонические, атонические, тонико-клонические, тонические приступы). На сегодняшний день предполагается генетическая природа данного заболевания, а отсутствие ограниченной зоны начала приступа делает невозможным операции по удалению ткани мозга, как при фокальных формах.
Причины фокальной эпилепсии При фокальной форме эпилепсии иногда удается обнаружить структурное поражение коры головного мозга при проведении МРТ (такие случаи называют МР-позитивными). Вот примеры патологий, часто диагностируемых у взрослых пациентов:
- склероз гиппокампа
- фокальная кортикальная дисплазия
- глионейрональная опухоль мозга
- каверномы головного мозга
Если структурные изменения найти не удается, то такой случай называется МР-негативным. В настоящее время у пациентов с эпилепсией предпочитается проводить МРТ-исследование по специальному эпилептологическому протоколу. Эпипротокол часто позволяет выявить структурные изменения, которые на обычном МРТ-снимке могут быть не видны.
Типы операций Среди стандартных хирургических методов лечения эпилепсии, активно применяющихся в настоящее время, различают следующие:
- резективные (т. е. с удалением эпилептогенной зоны)
- стимуляционные (при которых имплантируется стимулятор, подающий электрические импульсы на структуры нервной системы)
Также есть совсем новые методы, такие как лазерная интерстициальная термотерапия (лазерная абляция), которая появилась относительно недавно и пока не внедрена в практику на территории России.
При резективных методах эпилептогенный участок мозга либо удаляется, либо отсоединяется от остальной, здоровой части мозга. Чаще всего применяются следующие операции:
- удаление височной доли головного мозга (височная лобэктомия)
- удаление фокальных кортикальных дисплазий
- функциональная гемисферотомия
- различные модификации полушарной дисконнекции
Важно, что при подходящих условиях резекция может позволить полностью избавить пациента от приступов.
Стимуляционные методы применяются при фармакорезистентных идиопатических (генетических) генерализованных эпилепсиях, а также в тех случаях, когда при фокальных формах эпилепсии не удается четко установить локализацию эпилептогенного очага, либо очагов несколько, а ведущий очаг установить не представляется возможным. Также данные методы рассматриваются, когда удаление этого очага грозит серьезной инвалидизацией (при его расположении в функционально значимых зонах головного мозга).
Стимуляционный подход редко позволяет полностью избавить пациента от приступов, чаще целью является уменьшение частоты приступов и тяжести их течения. Среди методов, активно использующихся сегодня, следует выделить глубокую стимуляцию головного мозга (Deep Brain Stimulation, DBS), стимуляцию блуждающего нерва (Vagus Nerve Stimulation, VNS).
Как происходит принятие решения об операции Нейрохирург не определяет показаний к хирургии эпилепсии в одиночку, решение принимается совместно с неврологом-эпилептологом. Перед подобным консилиумом врач-эпилептолог должен проанализировать следующие данные:
- тщательно собранный анамнез
- включает в себя перинатальный анамнез, возраст начала приступов, подробное описание и частоту приступов, важны даже мельчайшие детали
- фармакоанамнез: принимавшиеся ранее и принимаемые на данный момент препараты с указанием дозировок
- дневник приступов
- видеоролики приступов
- для подробной оценки деталей приступов близким и родственникам пациентов перед консультацией рекомендуется подготовить домашние видеоролики приступов
- важно, чтобы на видео были видны руки, ноги и голова пациента, чтобы тело не было прикрыто одеялом, другими предметами
- желательно записывать на видео самое начало и конец приступа (они наиболее информативны)
- неврологический статус
- результаты видео-ЭЭГ мониторинга (важно иметь с собой исследование на диске)
- короткие 20-минутные (“рутинные”) исследования неинформативны у кандидатов на хирургическое лечение эпилепсии
- необходимо проведение длительного видео-ЭЭГ мониторинга (ночного, суточного, многосуточного), длительность исследования подбирается эпилептологом на консультации после тщательного сбора анамнеза
- в ряде случаев во время исследования необходимо записать эпилептический приступ, а лучше несколько приступов для определения зоны начала приступов
- МРТ головного мозга
- важно иметь с собой исследование на диске
- при необходимости врач может порекомендовать МРТ более высокого разрешения
Далее эпилептолог и нейрохирург сопоставляют полученные данные. Идеальный кандидат на резективную хирургию — это пациент с фармакорезистентной фокальной МР-позитивной формой эпилепсии, у которого изменения во время видео-ЭЭГ мониторинга совпадают с локализацией структурного изменения на МРТ головного мозга.
У такого пациента вероятность избавиться от эпилептических приступов после операции наибольшая. На практике ситуация нередко отходит от идеальной, тогда могут потребоваться дополнительные обследования (например, стерео-ЭЭГ мониторинг и так далее), по результатам которых может быть принято решение о резективной хирургии либо о стимуляционном лечении при отсутствии показаний к резекции.
В случае каждого пациента окончательное решение принимается индивидуально.
Звоните по телефону: +7 (495) 374-55-83.
Оперативное лечение эпилепсии
Оперативное лечение эпилепсии — хирургическое вмешательство, в ходе которого производится удаление части вещества головного мозга, что является причиной эпилептических припадков у пациента. Как правило, лечение хирургическим путем проводится только в случае парциальных приступов, так как ранее практикуемое разделение мозолистого тела головного мозга не дает необходимых результатов.
Содержание статьи:
Операция при парциальных приступах дает положительный результат, однако сведений о том, как меняется жизнь пациента за годы, следующие после того как был применен хирургический метод устранения заболевания, у специалистов нет ввиду короткого срока, истекшего с начала его использования.
Эпилепсия — это хроническое неврологическое расстройство, клиническое проявление которого представлено внезапным наступлением судорожных приступов. Встречается эпилепсия не только у людей, но и у некоторых животных.
Показания к оперативному лечению эпилепсии
Данная операция показана только тем больным, которым был поставлен точный диагноз парциальной эпилепсии согласно Международной Классификации эпилепсий. Оперативный способ борьбы с эпилепсией незаменим, когда пациент не может полноценно функционировать в социуме по причине чрезмерной тяжести и частоты припадков.
Расположение планируемой области вмешательства должно быть таким, чтобы не задействовались зоны, отвечающие за функции речи и движения. Поэтому перед операцией каждый пациент проходит нейропсихологическое обследование для четкого определения локализации патологии.
Обязательным условием для проведения операции является наличие документации о том, как протекала эпилепсия на фоне медикаментозной терапии, установление фармакорезистентности заболевания.
Методики оперативного лечения эпилепсии
В современной медицине лечение эпилепсии хирургическим путем проводится несколькими методами.
Резекция
Из них самым радикальным является резекция — хирургический способ, во время которого производится вскрытие черепной коробки и удаление пораженной части головного мозга.
Если операция проводится на стороне мозга, доминантной по функциям речи, то удаление осуществляется в 5 сантиметрах от полюса, если на противоположной — в 7-8 сантиметрах.
Мягкая мозговая оболочка принимается за медиальную границу резекции, а средние отделы верхней височной извилины — за верхнюю.
Во время операции проводится интракраниальная регистрация ЭКоГ и электросубкортикограмма, для чего снижается концентрация наркоза и внутривенно вводится аналептический препарат. Полученные при ЭКоГ данные определяют участок, на котором производится вмешательство, но основные показания для него должны в обязательном порядке выявляться до операции.
Резекция головного мозга не может быть использована как самостоятельный метод лечения пациентов с выраженным слабоумием, указаниями на затяжные эпилептические психозы, корсаковским синдромом, а также с очагами эпилепсии с двух сторон.
В последнем приведенном случае используются способы блокировки распространения эпилептической импульсации, к которым относятся субпиальная транссекция и каллозотомия.
Субпиальная транссекция
Субпиальная транссекция — хирургический метод лечения эпилепсии, применяющийся при невозможности радикального удаления пораженных тканей. Примером такой ситуации является их расположение в зоне речевого или двигательного центра.
Операция осуществляется путем нанесения вертикальных насечек в том месте, где эпилептический очаг граничит со здоровыми тканями головного мозга.
Множественные вертикальные пересечения нервных волокон предупредят возможность горизонтального распространения патологии, поражающей мозг. При этом вертикальные корковые связи полностью сохраняются, а сильные неврологические расстройства исключены.
Временный неврологический дефицит, наблюдающийся в ранний послеоперационный период, проходит через несколько недель. Такой операции присуща средняя эффективностью 70%.
Каллозотомия
Каллозотомия — рассечение мозолистого тела, которое служит проводником импульсации между полушариями мозга.
Этот вид вмешательства показан при тонических, клонико-тонических и атонических эпилептических приступах, лечение которых медикаментозным путем не дало необходимого эффекта, а также при невозможности удаления очага заболевания и при отсутствии локализованного очага как такового. Суть этого способа — в пересечении нервных волокон, которые соединяют между собой полушария, чтобы патологический процесс не распространялся на здоровые ткани. Каллозотомия может сочетаться с резекцией, если очаги локализуются в обоих полушариях. Операция противопоказана пациентам, у которых речь и движение регулируются разными полушариями, так как после нее в некоторых случаях наблюдается нарушение восприятия частей тела.
Стереотаксическое лечение
Стереотаксическое лечение — это нетравматичное локальное уничтожение эпилептического очага, осуществляемое с помощью специальной стереотаксической рамки. Проводится при невозможности или нецелесообразности резекции, рекомендовано при симптоматической фармакорезистентной эпилепсии.
Противопоказания к оперативному лечению эпилепсии
Противопоказаниями к проведению любой операции по устранению очага эпилепсии являются: наличие у пациента выраженного психоза, глубокого слабоумия, «псевдоэпилептических» приступов, а также его негативное отношение к употреблению антиконвульсантов.
Осложнения оперативного лечения эпилепсии
Оперативный метод лечения эпилепсии связан с такими возможными осложнениями, как потеря зрения, речи, утрата памяти и возможности движения. Не исключено и осложнение, связанное с любым хирургическим вмешательством. Это может быть присоединение инфекции, кровотечение, аллергия на анестезирующие препараты.
Кроме того, существует риск низкой эффективности операции, который может присутствовать даже при условии тщательной дооперационной подготовки и наличия результатов всех необходимых обследований пациента.
Оперативные вмешательства и обезболивание у больных эпилепсией. Клиническая лекция
Введение
Согласно широко распространенному мнению, у пациентов с эпилепсией различные медицинские манипуляции связаны с большим риском.
Возникновение приступов возможно во время или сразу после вышеуказанных процедур по причине потенциальной вероятности взаимодействия анестетиков и антиэпилептических препаратов (АЭП).
Перед проведением медицинских процедур у пациентов с эпилепсией следует ответить на следующие вопросы:
- что можно предпринять до начала вмешательства для снижения риска приступов;
- как подготовить медицинский персонал к возможным приступам и обучить его оказанию помощи при их возникновении;
- как определить потенциальный риск того или иного вмешательства;
- каково потенциальное влияние анестетиков или анальгетиков на «порог приступов», а также их взаимодействие с АЭП;
- каким образом можно дифференцировать эпилептические и другие виды приступов, происходящих во время медицинских манипуляций.
Перед проведением медицинских вмешательств у больных эпилепсией следует соблюсти ряд простых предосторожностей. Во-первых, следует избегать факторов, провоцирующих приступы. В связи с тем, что пропуск препарата – одна из самых частых причин припадков, врач должен быть уверен, что пациент продолжает регулярно принимать АЭП.
- Несмотря на то, что перед большинством операций нельзя есть и пить как минимум в течение 8 ч, пациенту следует принять лекарство, запив его несколькими глотками воды.
- Бессонница, часто возникающая у больных накануне медицинских вмешательств, также является частым провокатором приступов, и ее следует избегать, например, назначив пациенту низкие дозы бензодиазепинов.
- Больные, регулярно употребляющие алкоголь, должны полностью прекратить его прием как минимум за 4 дня до операции, чтобы снизить риск приступов, связанных со снижением концентрации алкоголя в крови.
Сложность ведения больных эпилепсией обусловлена различными «опасениями» в такой же степени, как и реальным риском развития припадков. Большая часть медицинского персонала плохо знает причины, клинические проявления эпилепсии и способы оказания первой помощи больным.
Это ведет к неоправданному консерватизму, который способен нанести серьезный вред.
Например, стимуляция родов и кесарево сечение у женщин с эпилепсией проводятся в 2–4 раза чаще, чем у других категорий беременных, притом, что эпилепсия сама по себе не является показанием к проведению данных вмешательств.
С другой стороны, искусственные роды или кесарево сечение должны применяться в плановом (у женщин с еженедельными судорожными приступами в течение последнего триместра) или экстренном (в случае генерализованного приступа во время родов или слабости родовой деятельности) порядке.
Врачи, медсестры, зубные техники и другой персонал, проводящий медицинские манипуляции у больных эпилепсией, должны иметь хотя бы общие знания о характере приступов у пациента, применяемых им АЭП, а также правилах оказания первой помощи при эпилептических припадках.
Например, комплексный парциальный приступ во время стоматологического лечения может испугать медицинских работников.
В случае, если они осведомлены о возможности таких приступов у больного, необходимости соблюдать спокойствие, внимательно наблюдать за пациентом и не пытаться любой ценой обездвижить его, вероятность неадекватного поведения персонала в ответ на приступ существенно снижается.
Нередко во время сложных парциальных приступов или после генерализованных припадков пациенты могут проявлять агрессию, что крайне опасно для самого больного и окружающих. В подобных случаях также недопустимо применение насилия, пациента следует успокоить, не раздражая его.
Различные пароксизмы, происходящие во время или после медицинских процедур, не обязательно являются эпилептическими припадками. У огромного числа больных психогенные приступы происходят преимущественно во время общения с врачом или проведения каких-либо процедур.
Кроме того, боль и/или стресс – типичный провокатор синкопальных состояний различной этиологии, при которых, в свою очередь, нередко наблюдаются судороги.
Рефлекторная брадикардия или гипотония, возникшие вследствие проколов вены, электромиографии или операций под местной анестезией, могут проявляться тонико-клоническими припадками.
Подобные эпизоды обычно длятся не более 2 мин и могут сопровождаться некоторой постприступной спутанностью. Разумеется, данные состояния не требуют назначения АЭП, в ряде случаев применяются антихолинергические препараты.
Подготовка больных эпилепсией к операции
Во время предоперационного осмотра анестезиолог разрабатывает стратегию премедикации пациента. Для больных эпилепсией данный этап имеет огромное значение.
Продолжение приема ежедневно используемых препаратов. Пациенты должны продолжать прием АЭП, чтобы концентрация препарата в плазме не упала ниже терапевтического уровня. В случае, если пероральный прием препаратов невозможен (оперативные вмешательства на органах ЖКТ), а парентеральная форма отсутствует, ряд из них может быть введен ректально.
Например, карбамазепин используется как растертый в порошок таблетированный препарат, смешанный с 20% раствором этанола и метгидроксицеллюлозой. Дозировка карбамазепина для ректального введения соответствует пероральной, пик концентрации достигается через 4–8 ч после введения, уровень всасывания составляет 80%. Может отмечаться слабительный эффект.
Для ряда других распространенных в России АЭП имеются парентеральные формы (диазепам, вальпроаты, леветирацетам). Тиопентал натрия является структурным аналогом фенобарбитала.
Премедикация с целью седации и/или обезболивания. Для успокоения пациента во время транспортировки в операционную, а также облегчения введения в наркоз используются бензодиазепины (диазепам, мидазолам, лоразепам), антигистаминные препараты (гидроксизин), барбитураты и наркотики (морфин и др.). Про- и антиконвульсивные эффекты данных медикаментов рассмотрены ниже.
Снижение риска интраоперационных (аспирация, геморрагии) и постоперационных (тошнота и рвота) осложнений. Негативные последствия аспирации объясняются большим объемом (более 25–30 мл) и низкой кислотностью (pH
Эпилепсия: спасает нейрохирургия
10.08.2017
Эпилепсия — самое частое хроническое заболевание нервной системы у детей. Долгая лекарственная терапия часто становится просто потерей времени, не давая результатов и снижая интеллект ребёнка.
В 2010 году в РДКБ была проведена первая нейрохирургическая операция по лечению эпилепсии у детей. С того времени, благодаря поддержке Фонда «Дети.мск.ру», дети с этим диагнозом получают пока уникальное для России хирургическое лечение в РДКБ.
Более 100 маленьких пациентов прооперированы и живут без тяжёлых эпилептических приступов. На организацию программы по хирургическому лечению эпилепсии Фонд «Дети.мск.ру» оказал отделению Нейрохирургии помощь на сумму более 20 млн рублей.
О том, как развивается это направление сегодня, наш разговор с врачами Нейрохирургического отделения нейрохирургом Игорем Васильевым и неврологом, канд.мед. наук Виктором Чадаевым.
— Можно ли сказать, что на сегодняшний день сделан прорыв в лечении эпилепсии?
— Хирургическое лечение — это и есть наиболее прорывная технология. Сейчас интерес всех эпилептологов мира сосредоточен на двух пунктах: возможностях хирургического лечения и генетических аспектах эпилепсии.
И если генетические аспекты, диагностика и её качество, не так часто дают новые возможности в лечения, то хирургическое лечение — новое слово, возможность отказаться от пожизненных эпилептических препаратов, возможность социализироваться, получить образование и профессию, создать семью.
Именно хирургическое лечение принципиально меняет качество жизни человека.
— В сознании обывателя эпилепсия — это просто приступы, которые мы иногда видим в общественном транспорте, на улице и ничего больше…
— Да, это самый распространённый вариант восприятия болезни теми, кто сталкивается с ней не профессионально, а в быту. За последние 15 лет, благодаря усилиям кафедры неврологии и нейрохирургии лечебного факультета РГМУ им. Н.И.
Пирогова, профессорам А.С. Петрухину, К.Ю.
Мухину, которые, действительно, занимались подвижнической деятельностью: ездили по всей стране и прививали международные современные протоколы лечения эпилепсии, частота встречаемости таких приступов на улице резко снизилась.
— Можно предположить, что в случае с эпилепсией наблюдалась гипердиагностика?
— Скорее, была «недодиагностика». На самом деле, эпилепсия очень многолика, особенно у маленьких детей. Чем младше ребёнок, тем больше форм проявления. Иногда доминируют не внешние приступы, и болезнь проявляется какими-то другими эпизодами, например, отставанием в развитии. Родители бьются вместе с логопедами, педагогами и знать не знают, в чём проблема.
— Что должно заставить родителей насторожиться и подозревать возможность эпилепсии?
— Нарушения в виде коротких отключений сознания, застывания, замирания, странных подергиваний, падений, которые имеют не случайный, а системный характер. И второе — это нарушения развития, например, формирования речевых функций и других когнитивных особенностей.
Одно из основных, протокольных исследований — проведение качественной электроэнцефалографии.
Потому что зачастую за формированием задержек развития стоят нарушения электрической активности мозга, что по новой классификации признаётся эпилепсией, даже если у ребёнка не было основного приступа.
- — Что значит задержка развития, когда речь идёт о маленьком ребёнке?
- — Если у ребёнка к 3-м годам не сформировались речевые навыки, то ему требуется проведение специальных исследований, в том числе тех, которые являются ключевыми при эпилепсии — качественное МРТ и электроэнцефалография с включением фазы сна.
- — Но, если есть проблемы с речью, родители с детьми идут к логопедам.
— К логопедам обязательно надо идти, но после обследования у специалиста. Если у ребёнка всё-таки выявлена эпилепсия, то только эпилептолог может определить тактику дальнейшего лечения.
— В каких случаях показано оперативное лечение?
— Сегодня специалистам уже очевидно, что операцию нужно делать как можно раньше. Если проблему можно решить хирургическим путем, то нет смысла бесконечно подбирать препараты, комбинировать их. Это потеря драгоценного времени, особенно у маленьких детей.
В 2005 году английскими эпилептологами была прослежена история болезни нескольких сотен пациентов, и зафиксировано то, как они реагировали на первый, второй и третий препараты. Выяснилось, что если не помогал первый назначенный препарат, то вероятность помощи второго составляет 13 процентов.
Третий препарат поможет меньше чем в 4 процентах случаев. Медицина — доказательная наука, и уже ясно, что затягивание с операцией нецелесообразно, а препараты не так эффективны, как хотелось бы.
Каждый год синтезируется несколько новых лекарств, они, к сожалению, не более эффективны, но лучше переносятся и дают меньше побочных эффектов.
— Но опять же, как воспринимает обычный человек нейрохирургическую операцию — это что-то беспредельно страшное. Ребёнку вскрывают голову, а вдруг врач может что-то задеть и навредить…
— Это, действительно, обывательское представление. Безусловно, нейрохирургия отличается от общей хирургии. Вся наша работа проходит под микроскопом. Если говорить об определении тех самых зон, которые важны, которые нельзя затронуть, это прерогатива невропатолога и нейрофизиолога, которые и определяют те зоны, в которых нужно манипулировать хирургам.
— Каким образом?
— Операция готовится заранее и очень тщательно. Проводится, так называемое, картирование функционально значимых зон. Это даёт возможность, «придя» на поверхность головного мозга, не навредить.
Поэтому так важно то, что мы работаем именно командой специалистов, которые вместе могут реализовать эти сложные планы скорее, чем один, самый талантливый доктор. Фонд «Дети.мск.ру» — один из членов нашей команды.
Благодаря поддержке Фонда, который нас поддерживал во всем с самых первых дней, удалось добиться результатов, можно сказать, уникальных для России.
— Если более подробно остановиться на вопросе благотворительности, чем конкретно вам помогает Фонд «Дети.мск.ру»?
— Практически все операции мы смогли провести только благодаря помощи Фонда, используя купленные им оборудование и расходные материалы.
Это интраоперационная физиологическая станция; электроды, которые устанавливают внутрь мозга для проведения исследования; стимулятор периферического нерва, имплантируемый в мышцу, если лекарства пациенту не помогают и операция ему не показана.
В результате лечения дети начинают ходить в обычные школы, поступают в институт. Мы нередко получаем от них благодарственные письма. Ведь большинство больных начинают вести совсем другую, нормальную жизнь.
Благодаря поддержке Фонда в стенах РДКБ состоялось эпохальное событие — мы пригласили известного французского нейрохирурга, который разработал свою методику хирургического лечения эпилепсии. Он трижды побывал у нас, совершилась передача опыта и методики. Мы успешно применяем её на практике.
Продолжая разговор о перспективах развития программы по хирургическому лечению эпилепсии в РДКБ, мы обратились с вопросом к Лине Зиновьевне Салтыковой, президенту Фонда «Дети.мск.ру».
— Почему Вы решили поддержать эту программу и уже вложили в неё более 20 млн рублей?
— Слово «почему» здесь не совсем уместно. Если внимательно посмотреть на историю Фонда, то станет понятно, что мы те, кто всегда поддерживает новые, уникальные проекты, за которыми будущее современной медицины.
И ещё — я видела детей с тяжёлой эпилепсией, которые годами получали медикаментозное лечение, и, увы, видела его результаты.
И когда мы узнали о новых, хирургических методах, дающих детям шанс на полноценную жизнь, вопроса: помогать врачам или нет, перед нами не стояло.

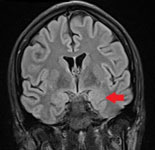
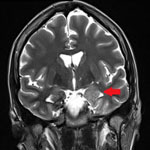 Рис. 1. МРТ головного мозга (коронарные срезы), стрелками указаны фокальная кортикальная дисплазия левой височной доли с гиперплазией левого гиппокампа.
Рис. 1. МРТ головного мозга (коронарные срезы), стрелками указаны фокальная кортикальная дисплазия левой височной доли с гиперплазией левого гиппокампа.  Рис. 2. Электроды для инвазивной регистрации биоэлектрической активности головного мозга (электрод слева для установки в гиппокамп, справа – корковый субдуральный электрод). Основной задачей лечения эпилепсии, как медикаментозного, так и хирургического, является контроль над приступами. У пациентов с постоянными приступами, устойчивыми к противосудорожной терапии, прекращение приступов после хирургического лечения значительно улучшает качество жизни – профессиональную и социально бытовую адаптацию и приводит к снижению летальности. При продолжении противосудорожной терапии контроля над приступами удается добиться не более чем в 8% случаях. В то же время, при хирургическом лечении контроль над приступами достигается у 58% больных, а в группе больных височной эпилепсией — у 67%. Только после тщательного полного обследования возможно решения вопроса о хирургическом лечении. Основным методом хирургического лечения эпилепсии является – удаление эпилептогенной зоны головного мозга под нейрофизиологическим контролем, с применением высокоразрешающего микроскопа, а так же стереотаксических методов навигации. В НИИ скорой помощи им.Н.В. Склифосовского проводится полное обследование, а так же все виды хирургического лечения пациентов с фармакорезистентными формами эпилепсии.Примеры хирургического лечения Диагноз: Симптоматическая фармакорезисистентная эпилепсия. Склероз правого гиппокампа. Фокальная кортикальная дисплазия правой лобно-височной области. (ФКД IIId).
Рис. 2. Электроды для инвазивной регистрации биоэлектрической активности головного мозга (электрод слева для установки в гиппокамп, справа – корковый субдуральный электрод). Основной задачей лечения эпилепсии, как медикаментозного, так и хирургического, является контроль над приступами. У пациентов с постоянными приступами, устойчивыми к противосудорожной терапии, прекращение приступов после хирургического лечения значительно улучшает качество жизни – профессиональную и социально бытовую адаптацию и приводит к снижению летальности. При продолжении противосудорожной терапии контроля над приступами удается добиться не более чем в 8% случаях. В то же время, при хирургическом лечении контроль над приступами достигается у 58% больных, а в группе больных височной эпилепсией — у 67%. Только после тщательного полного обследования возможно решения вопроса о хирургическом лечении. Основным методом хирургического лечения эпилепсии является – удаление эпилептогенной зоны головного мозга под нейрофизиологическим контролем, с применением высокоразрешающего микроскопа, а так же стереотаксических методов навигации. В НИИ скорой помощи им.Н.В. Склифосовского проводится полное обследование, а так же все виды хирургического лечения пациентов с фармакорезистентными формами эпилепсии.Примеры хирургического лечения Диагноз: Симптоматическая фармакорезисистентная эпилепсия. Склероз правого гиппокампа. Фокальная кортикальная дисплазия правой лобно-височной области. (ФКД IIId).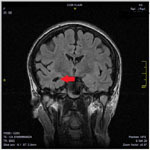
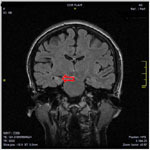 Рис. 3. МРТ головного мозга (коронарные срезы). Стрелками указаны признаки склероза правого гиппокампа в виде уменьшения размеров структуры с расширением нижнего рога правого бокового желудочка, усиление сигнала от белого вещества головного мозга Первым этапом пациентке выполнена операция — интракраниальная установка субдуральных и внутримозговых электродов с инвазивным ЭЭГ мониторингом с применением безрамной нейронавигационной установки BrainLab и системы Vario Guide.
Рис. 3. МРТ головного мозга (коронарные срезы). Стрелками указаны признаки склероза правого гиппокампа в виде уменьшения размеров структуры с расширением нижнего рога правого бокового желудочка, усиление сигнала от белого вещества головного мозга Первым этапом пациентке выполнена операция — интракраниальная установка субдуральных и внутримозговых электродов с инвазивным ЭЭГ мониторингом с применением безрамной нейронавигационной установки BrainLab и системы Vario Guide. 
 Рис. 4 (слева). Этап планирования операции – установка внутричерепных электродов с помощью нейронавигационной установки BrainLab и VarioGuide. Рис. 5 (справа). Этап операции – установка электрода в правый гиппокамп с помощью навигационной установки BrainLab и VarioGuide. При пяти суточном видео-ЭЭГ мониторинге в межприступном периоде у пациентки регистрировалась пароксизмальная активность, максимально выраженная на базальной поверхности височной доли справа. Зона начала приступов локализовалась в области правого гиппокампа и базальной поверхности правой височной доли.
Рис. 4 (слева). Этап планирования операции – установка внутричерепных электродов с помощью нейронавигационной установки BrainLab и VarioGuide. Рис. 5 (справа). Этап операции – установка электрода в правый гиппокамп с помощью навигационной установки BrainLab и VarioGuide. При пяти суточном видео-ЭЭГ мониторинге в межприступном периоде у пациентки регистрировалась пароксизмальная активность, максимально выраженная на базальной поверхности височной доли справа. Зона начала приступов локализовалась в области правого гиппокампа и базальной поверхности правой височной доли. 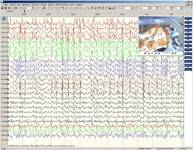
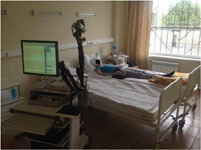 Рис. 6 (слева). Проведение видео-ЭЭГ мониторинга Рис. 7 (справа). Одноместная палата для проведения видео-ЭЭГ мониторинга (установлена инфракрасная камера позволяющая производить видео-ЭЭГ мониторинг в круглосуточном режиме). Пациентке выполнена операция — птерионально-подвисочная краниотомия, резекция передне-медиальных отделов правой височной доли с гиппокампэктомией. Операция выполнена с применением интраоперационной ЭКоГ (электрокортикографии) — выполняется для интраоперационного контроля биоэлектрической активности головного мозга, позволяет подтвердить эпилептогенный очаг, а так же повысить эффективность хирургического лечения. Пациентка выписана на 12-ые сутки в удовлетворительном состоянии, при контрольной ЭЭГ – данных за наличие пароксизмальной активности не получено. Гистологическое заключение резецированных отделов правой височной доли и правого гиппокампа): морфологическая картина ФКД (фокальной кортикальной дисплазии) III d типа (ILAE). Четкая картина склероза правого гиппокампа. У пациентки (катамнез 12 месяцев) после проведенного хирургического лечения эпилептических приступов отмечено не было. Диагноз: Фокальная кортикальная дисплазия (ФКД IIIа). Склероз левого гиппокампа. Симптоматическая фармакорезистентная посттравматическая эпилепсия. ШКГ-15 баллов.
Рис. 6 (слева). Проведение видео-ЭЭГ мониторинга Рис. 7 (справа). Одноместная палата для проведения видео-ЭЭГ мониторинга (установлена инфракрасная камера позволяющая производить видео-ЭЭГ мониторинг в круглосуточном режиме). Пациентке выполнена операция — птерионально-подвисочная краниотомия, резекция передне-медиальных отделов правой височной доли с гиппокампэктомией. Операция выполнена с применением интраоперационной ЭКоГ (электрокортикографии) — выполняется для интраоперационного контроля биоэлектрической активности головного мозга, позволяет подтвердить эпилептогенный очаг, а так же повысить эффективность хирургического лечения. Пациентка выписана на 12-ые сутки в удовлетворительном состоянии, при контрольной ЭЭГ – данных за наличие пароксизмальной активности не получено. Гистологическое заключение резецированных отделов правой височной доли и правого гиппокампа): морфологическая картина ФКД (фокальной кортикальной дисплазии) III d типа (ILAE). Четкая картина склероза правого гиппокампа. У пациентки (катамнез 12 месяцев) после проведенного хирургического лечения эпилептических приступов отмечено не было. Диагноз: Фокальная кортикальная дисплазия (ФКД IIIа). Склероз левого гиппокампа. Симптоматическая фармакорезистентная посттравматическая эпилепсия. ШКГ-15 баллов.