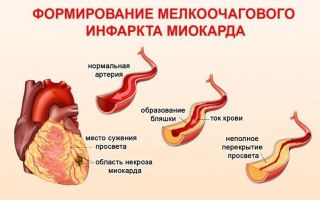
Микроинфаркт — это патологическое состояние, характеризующееся развитием в сердечной мышце небольших очагов некроза вследствие существенного уменьшения объема регионального коронарного кровотока. Пациенты жалуются на боль в области сердца, слабость, головокружение, одышку и лихорадку. Состояние может осложниться кардиальной недостаточностью, нарушениями ритма, тромбоэмболией или перикардитом. Клиническая картина часто отсутствует или выражена минимально. Диагностика включает в себя лабораторные методы, ЭКГ, ЭхоКГ и коронароангиографию. Лечение комплексное, осуществляются консервативные мероприятия, по показаниям применяются инвазивные методы.
Микроинфаркт в клинической практике обычно называют «мелкоочаговый инфаркт миокарда» или «не Q-инфаркт». Частота встречаемости патологии за последнее время значительно выросла и составляет до 50-70% от всех некротических повреждений сердечной мышцы.
Это повышение объясняется улучшением качества диагностики, особенно вследствие повсеместного распространения измерения уровня биохимических маркеров распада кардиомиоцитов, а также повышением общей осведомленности населения о ранних тревожных симптомах.
Перечисленные факторы позволяют своевременно диагностировать патологию, начать соответствующую терапию при малой площади поражения. Средний возраст пациентов — 65 лет, доля мужчин составляет 60%.
Микроинфаркт
Обычно этиология мелко- и крупноочаговых повреждений сходна. В отличие от последних, при некрозе без образования зубца Q происходит лишь частичная окклюзия просвета сосуда либо закупорка мелкой артерии с достаточной компенсацией в виде активации коллатерального кровотока.
Одни и те же патологические процессы могут привести к поражениям различной площади. Велика роль предрасполагающих факторов: наличие у пациента вредных привычек и хронического стресса, гипертония, неполноценное питание, погрешности в диете, алиментарное ожирение, сопровождаемое гиперхолестеринемией, гиподинамия.
Непосредственными причинами мелкоочаговых инфарктов в современной кардиологии считаются:
- Атеросклеротическое поражение коронарных сосудов. Атеросклероз является основной причиной микроинфарктов, на долю которой приходится до 97% наблюдений. Нарушения обмена белка и липидов ведут к увеличению уровня холестерина, способного откладываться на стенках сосудов, особенно мелких коронарных. Окклюзия артерии провоцирует существенное ограничение притока крови, уменьшение снабжения тканей кислородом и питательными веществами. При критически низких значениях наступает гибель клеток, формируется очаг некроза.
- Осложнения других заболеваний. Микроинфаркт вследствие других патологий развивается у 1-3% больных, носит синдромальный характер. К омертвлению миокарда чаще всего приводят системные нозологии (васкулиты, болезнь Такаясу, системная красная волчанка), нарушения метаболизма с поражением интимы сосудов (амилоидоз, мукополисахаридоз), эмболии коронарных артерий на фоне инфекционных процессов, дефектов свертывающей или клапанной систем.
Как некроз сердечной мышцы, микроинфаркт, прежде всего, связан с нарушением коронарного кровообращения вследствие атеротромбоза. Он начинается с повреждения холестериновой бляшки, которое может быть вызвано, например, резким скачком артериального давления.
Развитие местной воспалительной реакции потенцирует привлечение лейкоцитов в зону поражения.
Они, в свою очередь, начинают вырабатывать специфические биологически активные вещества — медиаторы, обладающие свойством активировать свертывающую и угнетать противосвертывающую систему крови.
При повреждении интимы сосуда обнажаются коллагеновые волокна, что стимулирует переход тромбоцитов в активную форму. В результате адгезии и агрегации клетки оседают на стенке артерии с образованием тромба.
Обычно этот процесс сопровождается спазмом гладкой мускулатуры сосуда. Возникает окклюзия просвета с существенным ухудшением кровоснабжения миокарда.
Однако при микроинфаркте ишемия не достигает критических значений, некроз имеет небольшую площадь, не является трансмуральным и не затрагивает проводящую систему сердца.
Понятие микроинфаркт входит в общую номенклатуру инфаркта сердечной мышцы, является его отдельной разновидностью.
Ему соответствует характеристика «мелкоочаговый», однако при морфологическом исследовании размер некроза без образования патологического Q-зубца может быть сопоставимым с теми случаями, когда этот элемент ЭКГ наблюдался.
Поэтому более важным признаком является наличие либо отсутствие нарушений нормального движения сигнала по проводящей системе сердца. В настоящее время используется классификация патологии, в основе которой лежат причины и механизмы ее возникновения. Выделяют пять типов микроинфаркта:
- Первый тип. Спонтанный, связанный с ишемией на фоне нарушения нормальной циркуляции крови по коронарным сосудам малого диаметра. Преимущественной причиной является образование атеросклеротической бляшки с дальнейшими процессами ее деградации.
- Второй тип. Инфаркт, связанный с вторичными причинами ишемии миокарда. Провоцирующими факторами становятся повышение потребности кардиомиоцитов в кислороде, коронароспазм, анемия, аритмия, чрезмерно низкое или высокое артериальное давление.
- Третий тип. Внезапная сердечная смерть с подтвержденными признаками дефицита кровообращения в кардиальной мышце. Часто сочетается с блокадой левой ножки пучка Гиса.
- Четвертый тип. Микроинфаркт развивается после проведения чрескожного коронарного вмешательства, причина — тромбоз коронарного стента.
- Пятый тип. Некроз миокарда является последствием аортокоронарного шунтирования.
Заболевание имеет слабовыраженные клинические проявления вплоть до их полного отсутствия. Возможна ситуация, когда пациент узнает о том, что перенес микроинфаркт, только на ежегодном плановом осмотре.
Симптомы крайне неспецифичны, патология иногда протекает под маской обычного ОРВИ. Больной ощущает слабость, непродолжительную субфебрильную лихорадку, головокружение, одышку и боль за грудиной. Приступ продолжается от 30 минут до 2 часов.
При улучшении состояния пациент, как правило, не обращается за медицинской помощью, болезнь остается нераспознанной.
При атипичном течении процесса, характерном для молодых людей, формируются особые клинические формы с существенным преобладанием тех или иных явлений.
Например, при астматическом варианте микроинфаркта затруднено дыхание, невозможен полный вдох и выдох; при церебральном — часто возникают синкопальные состояния.
При поражении участков миокарда, расположенных близко к диафрагме, к клинике микроинфаркта добавляются абдоминальные боли, тошнота и рвота.
Возможно появление дополнительных признаков, связанных с общими нарушениями деятельности кровеносной системы: похолодание, отечность конечностей, частые головные боли, повышенное потоотделение, редкие колющие боли в кардиальной области, посинение носогубного треугольника. Пожилые люди и пациенты, страдающие сахарным диабетом, из-за особенностей физиологии и патофизиологии имеют более высокий болевой порог. У этих категорий больных микроинфаркт практически всегда протекает бессимптомно.
Чаще всего после перенесенной патологии наблюдается формирование кардиальной недостаточности с застойными явлениями по обоим кругам кровообращения вплоть до развития сердечной астмы.
При распространении повреждения на основные пути проводящей системы могут наблюдаться различные по характеру нарушения ритма и проводимости.
К другим осложнениям относят тромбоэмболии, перикардиты и повторные инфаркты.
https://www.youtube.com/watch?v=jDj73wJe5tw\u0026t=469s
Главными задачами врача-кардиолога на этапе обследования пациента являются установление того факта, что предъявляемые жалобы развиваются именно вследствие ишемических процессов в миокарде, оценка риска развития осложнений и неблагоприятных исходов. При физикальном обследовании микроинфаркт часто никак себя не проявляет либо выявляются только неспецифические признаки, поэтому на первое место выходят дополнительные методы диагностики. К ним относятся:
- Электрокардиография. Всем больным с подозрением на инфаркт миокарда в первую очередь проводится ЭКГ в 12 отведениях. Признаками нарушения нормального кровоснабжения сердца считают депрессию или элевацию сегмента ST, инверсию и увеличение амплитуды зубца Т, появление ранее недиагностированных неполных блокад ножек пучка Гиса. Нормальная исходная запись не исключает наличие некроза, но позволяет отнести пациента к группе низкого риска.
- Лабораторные исследования. Производится определение уровня маркеров гибели кардиомиоцитов — сердечных тропонинов (I или Т), КФК и МВ-КФК. Превышение допустимых пределов в совокупности с наличием ангинозного приступа является достаточным основанием для постановки диагноза. При незначительной площади повреждения маркеры могут быть в норме, поэтому дополнительно определяется концентрация медиаторов воспаления — С-реактивного белка, интерлейкинов 1 и 6, миелопероксидазы.
- Эхокардиография. Особенно значимый метод исследования при микроинфарктах без существенных признаков ишемии на ЭКГ. С помощью УЗИ можно визуализировать участки миокарда с нарушением местной сократимости. В пользу повреждения сердечной мышцы говорит сниженная систолическая функция желудочков. Используя ЭхоКГ, можно выявить сопутствующую патологию, провести дифференциальную диагностику с пороками сердца и аневризмой аорты.
- Коронароангиография. Золотой стандарт диагностики микроинфаркта, назначается как для подтверждения диагноза, так и для определения дальнейшей тактики терапии. В ходе коронарографии оценивается состояние коронарных сосудов, наличие и степень сужения их просвета, присутствие тромбов в кровотоке. Рентгенологическая методика также используется при решении вопроса о необходимости инвазивного вмешательства.
Дифференциальная диагностика состояния может вызывать затруднения, особенно при отсутствии специфических методов исследования и стертой клинической картине.
Чаще всего различение проводится с другими сердечно-сосудистыми заболеваниями (расслаивающаяся аневризма аорты, тромбоэмболия легочной артерии, миокардит) и плевритом.
При атипичных формах с наличием абдоминальных симптомов важно дифференцировать некроз кардиальной мышцы от язвенной болезни желудка, кишечной колики, холецистита и панкреатита.
Принципы лечения мелкоочаговых процессов в целом сходны с таковыми при более обширных инфарктах миокарда.
Главными целями являются восстановление или максимально возможное улучшение коронарного кровотока, улучшение качества жизни пациента и профилактика осложнений.
При любом обоснованном подозрении на некроз кардиомиоцитов необходима госпитализация, строгий постельный режим, ингаляции кислорода и постоянный ЭКГ-контроль. Варианты возможной терапии:
- Медикаментозное лечение. Основным направлением в рамках консервативного воздействия является применение антитромботических препаратов (аспирин, клопидогрел, тиклопидин), блокаторов гликопротеиновых рецепторов тромбоцитов и антикоагулянтов (гепарин). Эти средства помогают улучшить прогноз, предупредить расширение зоны некроза. Для снятия ангинозного приступа назначаются нитраты, бета-адреноблокаторы и наркотические анальгетики. При дисфункции левого желудочка и артериальной гипертензии используются ингибиторы АПФ, статины для коррекции уровня холестерина, липопротеинов низкой и очень низкой плотности.
- Инвазивные методы. При существенной окклюзии венечного сосуда, высоком риске осложнений, неэффективности медикаментозного лечения показано хирургическое вмешательство. Возможно проведение транслюминальной баллонной коронарной ангиопластики со стентированием. Методика помогает восстановить объем кровотока, однако процедура чревата повреждением липидной бляшки. В перечень возможных манипуляций входит коронарное шунтирование, особенно при поражении ветвей левой коронарной артерии.
После выписки больной должен придерживаться назначаемой ему комплексной терапии, направленной на профилактику прогрессирования коронарного атеросклероза и ишемических явлений.
Используются дезагреганты, ингибиторы АПФ и гиполипидемические средства, при необходимости – антиангинальные препараты.
Из-за приема достаточно больших доз медикаментов, угнетающих активность тромбоцитов, осуществляется профилактика геморрагических осложнений.
При своевременном оказании необходимого объема медицинской помощи прогноз благоприятный. Частота развития серьезных осложнений у пациентов при госпитализации по поводу микроинфаркта составляет не более 5%, после выписки из больницы — 15%.
Профилактика заключается в регулярном прохождении осмотров, посещении кардиолога со снятием ЭКГ, особенно лицами старшего возраста.
Важными моментами являются отказ от курения, рациональное питание с уменьшенным количеством насыщенных жиров, достаточный уровень физической активности, контроль артериального давления и уровня липидов крови.
Микроинфаркт: почему так называется, как диагностировать и лечить
«Микроинфаркт» — народное название заболевания — мелкоочагового инфаркта миокарда. Часто симптомы заболевания списывают на усталость или простуду, поэтому многие не придают значения недомоганиям, которые испытывают во время приступа.
Причина инфаркта миокарда – нарушение кровотока к сердечной мышце из-за тромба, который закупоривает коронарную артерию.
Распознать инфаркт можно по дискомфорту в груди, повышение температуры, слабости и ломоте в костях.
Какие симптомы микроинфаркта испытывают женщины
Заболевание очень “коварно”, так как далеко не всегда симптомы микроинфаркта у женщин бывают заметны. Из-за этого диагноз ставят постфактум при возникновении других заболеваний.
Один из первых симптомов – внезапная боль в груди. Болевые ощущения могут присутствовать в левой части плечевого пояса, лопатке и челюсти.
По статистике, женщины реже обращают внимание на симптомы инфаркта, так как менее чувствительны к боли. Также микроинфаркт зачастую остается незамеченным пациентами старше 55-60 лет и диабетиками.
Какие симптомы микроинфаркта испытывают мужчины
Мужчины сталкиваются с микроинфарктом реже и обычно не переносят его на ногах. Первый признак – боль в груди, однако, в отличие от женщин, мужчины чувствуют отдающую боль в животе.
Может появиться ощущение инородного предмета в грудной клетке. У мужчин симптоматика выражена ярче.
Во время приступа у пациента может наблюдаться выступание холодного пота, повышенная тревожность, синюшность губ и повышение температуры тела до 38 градусов.
Несмотря на то, что риск мелкоочагового инфаркта у мужчин ниже, вероятность столкнуться с настоящим инфарктом у представителей сильного пола выше, поскольку они тяжелее переносят стрессы.
Общие признаки микроинфаркта
Поскольку симптомы микроинфаркта легко спутать с обычным недомоганием, важно обратить внимание на появление нескольких признаков одновременно.
Какие симптомы указывают на микроинфаркт:
- повышение температуры, которое вызывает некроз сердечных тканей;
- ощущение боли и ломоты в суставах;
- головокружение, слабость, возможна потеря сознания;
- отеки;
- внезапная боль в груди, отдающая в живот, плечо, лопатку;
- появление одышки, острой нехватки воздуха;
- болевые ощущения в районе солнечного сплетения;
- синюшность носогубного треугольника, губ.
Обычно приступ длится 40 минут, и, если не наступает серьезных последствий, симптомы проходят. Но это не значит, что их можно оставить без внимания. После появления признаков микроинфаркта необходимо незамедлительно обратиться к врачу.
Причины
В 95% случаев инфаркт миокарда связан с закупоркой артерии тромбом. Причиной недомоганий становится недостаток кислорода и питательных веществ в сердечной мышце.
Запаса кислорода в клетках сердца хватает на 10 секунд. В течение следующих 30 секунд мышца сохраняет жизнеспособность, после чего начинается патологический процесс. Спустя 3-6 часов с момента начала приступа сердечная мышца на поврежденном участке погибает. Если погиб небольшой участок, то инфаркт считается мелкоочаговым.
Клиническая картина заболевания многообразна, что затрудняет диагностику, и специалистам бывает сложно подтвердить заболевание в короткий срок.
В основе диагностики лежат 3 показателя:
- анамнез, жалобы на типичные для инфаркта боли;
- показатели ЭКГ;
- результаты биохимического анализа крови.
Если у врача возникают сомнения, он может назначить дополнительные исследования, например, выявление очага поражения радиоизотопным методом.
К каким осложнениям приводит микроинфаркт
Если пациент не получил своевременной медицинской помощи, может начаться острая сердечная недостаточность, нарушения сердечного ритма, кардиогенный шок. Однако самое страшное последствие проигнорированного мелкоочагового инфаркта – разрыв сердца. Осложнения требуют срочной врачебной помощи.
Как действовать при подозрении на мелкоочаговый инфаркт
Первое, что нужно сделать, – вызвать скорую. Доврачебная помощь пациенту заключается в создании условий максимального комфорта, чтобы облегчить состояние.
Больному необходимо принять лежачее или полулежачее положение, обеспечить приток свежего воздуха в помещение (избегать сквозняков). Исключить световые и звуковые раздражители. По необходимости – избавить пациента от сковывающей одежды. Из медикаментов можно использовать нитроглицерин (рассасывать под языком) или корвалол (30-40 капель).
Терапия
Больного доставляют в реанимацию, где проводится комплексная терапия. При лечении инфаркта очень важна скорость реакции: чем быстрее пациент попадет в больницу и получит должную помощь, тем выше шансы на позитивный исход и отсутствие или минимальное количество осложнений.
Врачи используют препараты, способствующие растворению тромба, обезболивающие, медикаменты для снижения артериального давления и сокращения объема циркуляции крови. Также в рамках лечения необходимо добиться снижения частоты сердечного ритма, что достигается приемом бета-адреноблокаторов.
Период реабилитации после стационарного лечения не менее важен, чем сама терапия. Период восстановления длится до 6 месяцев. Больному могут быть назначены лекарства, которые необходимо принимать постоянно. Также для поддержания нормального состояния необходимо соблюдение диеты, в частности, исключение из рациона жирной и жареной пищи, а также отказ от курения и употребления алкоголя.
При соблюдении рекомендаций врача пациент может рассчитывать на продолжительную и полноценную жизнь.
- Оказывает гипотензивное действие, снижает частоту сердечных сокращений;
- Повышает устойчивость сердечной мышцы к кислородному голоданию;
- Препятствует развитию аритмии.
Подробнее
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. ПЕРЕД ПРИМЕНЕНИЕМ ВНИМАТЕЛЬНО ПРОЧИТАЙТЕ ИНСТРУКЦИЮ ИЛИ ПРОКОНСУЛЬТИРУЙТЕСЬ С ВРАЧОМ
Профилактика для людей с заболеваниями сердца
Людям с хроническими заболеваниями сердечно-сосудистой системы необходимо проходить ежегодную диспансеризацию, чтобы получать своевременную и адекватную врачебную помощь.
Пациентам с ишемической болезнью сердца в качестве профилактики назначается оценка состояния коронарных артерий, в ходе которой будут выявлена степень сужения и локализация атеросклеротических бляшек. В случае необходимости сосуды расширяются изнутри методом ангиопластики. Другой метод – имплантация металлического каркаса в артерию. Он будет препятствовать сужению прохода.
Некоторым пациентам назначается аортокоронарное шунтирование. В ходе операции к аорте пересаживают дополнительные сосуды, которые огибают место сужения и создают дополнительные пути для тока крови к сердцу.
Общие методы профилактики
Обязательное условие, как для больных, перенесших мелкоочаговый инфаркт, так и для тех, кто находится в группе риска – коррекция образа жизни. Необходимо соблюдать рекомендованную врачом диету, отказаться от вредных привычек и избегать стрессовых ситуаций.
Полезными будут пешие прогулки в среднем темпе на свежем воздухе, выполнение гимнастики и посильных спортивных упражнений. Очень важен размеренный режим дня, который убережет от переутомлений.
Основу рациона должны составлять нейтральные продукты, которые поддерживают здоровье сердечной мышцы.
Полезно употребление в пищу сухофруктов. Соленые, жирные и копченые продукты необходимо исключить.
Предпочтение отдавать нежирному мясу, овощам, зелени.
Наиболее опасным считается возрастной порог 40-60 лет, однако из-за насыщенного ритма жизни многие заболевания, в том числе, инфаркт, “молодеет”, и в группу риска могут попадать люди 32-35 лет. Поэтому важно относиться бережно к своему организму и обращать внимание на любые недомогания.
Проявления и лечение микроинфаркта у мужчин и женщин
Мелкоочаговый некроз миокарда развивается из-за закупорки артерий тромбом и бляшками холестерина. Также его вызывает длительный спазм небольших венечных артерий. Я часто наблюдаю картину перенесенного заболевания на ЭКГ, когда человек даже не подозревает о нем. Давайте рассмотрим подробнее, каковы симптомы микроинфаркта у женщин и мужчин и что следует делать для его предупреждения.
Мелкоочаговое поражение клеток миокарда с последующим некрозом возникает в результате:
- неполного перекрытия просвета сосуда;
- наличия коллатеральных путей кровотока;
- полного закупоривания мелких артерий.
Все эти факторы приводят к невыраженным изменениям, которые редко влекут за собой осложнения. Но при повторном приступе или нарушении проходимости сразу нескольких сосудов малого калибра патология может перейти в крупноочаговый процесс с выраженной симптоматикой и тяжелыми последствиями.
Существует два вида микроинфаркта: интрамуральный (располагается в толще миокарда и не задевает внутренний и наружный слой) и субэндокардиальный (на внутренней оболочке сердца). В первом случае на ЭКГ регистрируется отрицательный зубец T в области нарушения. Во втором происходит смещение сегмента ST ниже изолинии, как это видно на фото:
Первые признаки и симптомы
Еще совсем недавно я и мои коллеги считали микроинфаркт заболеванием, которое отмечается преимущественно у мужчин и лиц пожилого возраста. Но как показывает статистика и личные наблюдения, его все чаще регистрируют у женщин и людей моложе 40 лет.
Предвестники приступа появляются после физического или психоэмоционального перенапряжения и в ряде случаев напоминают простудные заболевания:
- слабость;
- ломота в теле;
- повышение температуры;
- чувство сдавливания за грудиной.
Потом развиваются такие симптомы:
- боли в левой части груди с иррадиацией в челюсть, спину, под лопатку;
- посинение носогубного треугольника;
- одышка;
- головокружение, обморок;
- частое сердцебиение.
Важно отметить, что степень выраженности признаков микроинфаркта бывает разной. Она зависит от причины его развития, общего состояния человека, его пороговой чувствительности. Я наблюдала пациентов с хроническими заболеваниями, которые привыкают к постоянной боли и слабости и просто не замечают возникших изменений.
Проявления у мужчин
Признаки микроинфаркта у мужчин выражены сильнее: появляется резкая боль в грудной клетке, возникает ощущение давления или постороннего тела. Поэтому они чаще обращаются за квалифицированной помощью.
При постановке диагноза я всегда обращаю внимание на внешний вид больного. При остром некрозе наблюдается:
- посинение в области губ;
- повышение температуры;
- слабая пульсация на запястьях;
- похолодание конечностей;
- значительное потоотделение.
Иногда пациенты рассказывают только об одном симптоме — резкой боли в области сердца, которая потом проходит. Безболевое течение для мужчин не является характерным.
У женщин
У женщин признаки инфаркта проявляются слабо, им нужно особенно внимательно прислушиваться к малейшим отклонениям в состоянии. За 2–4 недели появляются предвестники микроинфаркта:
- похолодание конечностей из-за нарушения микроциркуляторного кровотока;
- появление отеков на ногах и руках;
- частые позывы к мочеиспусканию;
- спазмы в бронхах;
- болезненные ощущения в области желудка и чувство переполнения;
- тошнота, не связанная с приемом пищи.
По моим наблюдениям, у женщин развитию микроинфаркта предшествует головная боль, которая может быть связана с повышением давления или спазмом сосудов.
Очень важно вовремя распознать мелкоочаговый инфаркт. Необходимо сразу принимать меры неотложной помощи и вызывать врача, если возникают такие признаки:
- паника, страх смерти;
- кожа холодная и липкая от пота;
- боль в груди слева, отдает под лопатку, в спину, челюсть, половину головы;
- пульс прощупывается плохо или не определяется;
- синеет носогубный треугольник.
Нужно также знать, что иногда (особенно у больных диабетом и лиц пожилого возраста) мелкоочаговый инфаркт протекает без симптомов или проявляется в виде приступов астмы, болей в животе, нарушений ритма. Но любая форма может перейти в крупноочаговый или трансмуральный инфаркт, поэтому требует срочной квалифицированной помощи.
Профилактика болезни
Для предупреждения заболевания следует соблюдать такие правила:
- Проходить ежегодное обследование и снимать кардиограмму. Это обязательное условие для людей после 45 лет.
- Контролировать массу тела. Это поможет снизить нагрузку на сердце и предупредить развитие сахарного диабета II типа.
- Регулярно заниматься спортом. Это улучшает общее состояние организма и оптимизирует процессы обмена. Тренированное сердце легче переносит скачки давления и выброс катехоламинов во время стрессовой ситуации.
- Воздерживаться от курения и злоупотребления алкоголем.
- Контролировать давление и уровень сахара, вовремя лечить гипертонию или диабет.
- Пересмотреть меню в сторону здорового питания, уменьшить потребление соли и животных жиров.
Вторичная профилактика заключается в постоянном применении «Аспирина», статинов и бета-блокаторов. В период восстановления следует постепенно наращивать физическую активность, выполнять упражнения ЛФК и гулять на свежем воздухе.
Лечение
Оказание помощи при микроинфаркте должно осуществляться только в кардиологическом отделении больницы. Задача моих коллег состоит в том, чтобы купировать болевой синдром, локализовать очаг некроза и принять меры, чтобы сердце могло работать в прежнем режиме.
Для лечения применяются такие группы препаратов:
- антикоагулянты;
- нейролептанальгезия или наркотические анальгетики;
- поляризующая смесь, капельницы с раствором глюкозы и солей;
- бета-блокаторы;
- антиаритмические средства;
- пролонгированные нитраты.
Больному рекомендуется соблюдать постельный режим, диету с исключением соли и жирной пищи. После выписки желательна физическая, психическая и социальная реабилитация. Если профессиональная деятельность пациента связана с постоянными перегрузками, он направляется на комиссию для перевода на более легкую работу.
Последствия микроинфаркта
Прогноз зависит от быстроты оказания помощи и выполнения больным рекомендаций специалиста — как во время острого периода, так и при реабилитации. Но определенный участок ткани до конца не восстанавливается и уже не может выполнять обычную функцию. Даже после адекватного лечения существует риск развития осложнений:
- повторяется тромбоз с появлением множественных мелких очагов и начинается обширный некроз;
- развивается острая, а потом и хроническая сердечная недостаточность;
- на месте поражения формируется кальцинат;
- левый желудочек увеличивается;
- возникают нарушения ритма и проводимости;
- появляется нестабильная стенокардия.
Согласно статистике, в 30% случаев после первого микроинфаркта возникает повторный эпизод и приводит к крупноочаговому поражению сердечной мышцы. Особенно часто осложнения наблюдаются у пациентов с сахарным диабетом и выраженным атеросклерозом.
В поликлинику обратилась женщина 54 лет с жалобами на слабость и тошноту. Проблему связывала с нарушением питания. При опросе выяснилось, что у нее уже 10 лет отмечается стенокардия напряжения, приступы возникают несколько раз в месяц и купируются «Нитроглицерином».
На ЭКГ — признаки острой ишемии по нижней стенке левого желудочка, без формирования зубца Q. Диагноз: Мелкоочаговый инфаркт.
Женщина прошла полный курс лечения в стационаре, состояние улучшилось, ее выписали под наблюдение участкового кардиолога. Рекомендовано: соблюдение диеты, прием «Аспирина Кардио», «Метопролола», «Атровастатина».
Первые признаки и симптомы инфаркта
Чем раньше получится распознать первые признаки и симптомы инфаркта миокарда, тем больше у пациента шансов на полное выздоровление: любое промедление способно вызвать тяжелые осложнения, и даже летальный исход. Инфаркт может случиться даже у тех, кто никогда не жаловался на сердце, поэтому информация о предвестниках острого состояния будет полезна всем, без исключения.
Предупрежден – значит, вооружен!
Инфарктом миокарда называется угрожающее жизни состояние, которое возникает в результате отмирания участка сердечной мышцы.
Такая картина развивается на фоне частичного или полного нарушения кровоснабжения коронарного сосуда из-за тромба или сильного сужения, наблюдающегося при атеросклерозе.
Достаточно всего 15-30 минут, чтобы критическая недостаточность кровоснабжения вызвала некроз (отмирание) миокарда.
К группе повышенного риска относятся следующие категории людей:
- Пожилые люди, чьи сосуды из-за возраста успели стать изношенными;
- Мужчины и женщины, страдающие ожирением;
- Пациенты, в недавнем времени перенесшие тяжелые инфекционные заболевания;
- Гипертоники;
- Больные сахарным диабетом;
- Люди, ведущие пассивный, малоподвижный образ жизни;
- Женщины и мужчины, злоупотребляющие вредными привычками.
Врачи утверждают, что, если внимательно следить за своим здоровьем, можно заранее распознать признаки приближающегося инфаркта (точнее, сердечной недостаточности, способной привести к приступу). К этим симптомам относится аритмия, отеки конечностей, периодические боли в левом плече, одышка, кровоточивость десен, храп по ночам, частые головные боли.
Предвестником инфаркта может стать дискомфорт в желудке. Изжога, ощущение вздутия и тяжести, которые не проходят после приема препаратов, являются тревожным сигналом.
Признаки инфаркта у представителей сильного пола
Из-за гормональных и конституциональных различий в организме предынфарктное состояние у мужчин и женщин может проявляться по-разному. Первые симптомы инфаркта у мужчин обычно начинаются за 3-7 дней. Важно обратить внимание на любой из следующих моментов:
- Тупая или ноющая боль за грудной клеткой;
- Сильное головокружение, сопровождающееся тошнотой или рвотой;
- Сонливость, повышенная утомляемость;
- Ломота в теле без температуры;
- Болезненные ощущения в верхней части тела (нередко – в области челюсти);
- Расстройство желудка;
- Беспричинная депрессия.
Чем ближе приступ, тем сильнее будут симптомы. Для острой фазы характерна сильная боль в грудной клетке (у мужчин часто с правой стороны), дезориентация в пространстве, учащение сердцебиения. По мнению специалистов, представителям сильного пола легче поставить диагноз, так как поражаются, в основном, крупные сосуды.
Почему выявить инфаркт у женщин сложнее?
У слабого пола больше подвержены поражениям мелкие сосуды, из-за этого симптомы инфаркта у женщин более «размыты» и сложнее поддаются диагностике.
В свою очередь, первые признаки у них начинают проявляться раньше, чем у противоположного пола – за 2-4 недели, поэтому, если своевременно распознать приближающийся приступ, можно провести более качественное лечение и свести к минимуму последствия.
Предвестниками могут быть следующие ощущения:
- Одышка, затрудненное дыхание, тахикардия;
- Острая боль в затылке, головокружение;
- Сдавливающая боль в области грудной клетки;
- Холодное потоотделение, бледные покровы кожи;
- Онемение конечностей;
- Бессонница.
Признаки надвигающегося приступа отличаются, в зависимости от его вида. Так, для аритмической формы характерно нарушение сердечного ритма; боль в грудной клетке может даже не появиться. Мозговая форма развивается на фоне нарушения кровообращения в мозге, ее поможет распознать потеря сознания или даже паралич.
Астматическую разновидность инфаркта, сопровождающуюся одышкой и сильный затруднением дыхания, нередко путают с бронхиальной астмой. Абдоминальная форма проявляется болями в желудке, сильной тошнотой, рвотой.
Стоит отметить, что безболевые варианты развития приступа встречаются нечасто, и им подвержены, в первую очередь, диабетики.
Первая помощь во время приступов у мужчин и женщин одинаковая, независимо от характера признаков.
То же касается и восстановления: время и характер зависят не от пола пациента, а, исключительно, от строгого соблюдения врачебных рекомендаций, запущенности болезни, общего состояния здоровья.
Единственный момент: пациенты, которые своевременно обратились в реабилитационные центры после инфаркта, восстанавливаются быстрее, чем те, кто проходит курс в домашних условиях. В любом случае, жизнь после приступа зависит от быстрой постановки диагноза и оперативного принятия мер.
Первые симптомы инфаркта: что делать?
Даже при наличии 2-3 симптомов необходимо срочно вызывать врача или скорую помощь. Пока специалисты находятся в пути, рекомендуется уложить пациента и приподнять ему голову (подойдет обычная подушка). Важно иметь под рукой нитроглицерин или аспирин.
Таблетки нужно давать с интервалом в 15 минут. Обязательно обеспечить больному приток свежего воздуха: расстегнуть воротник рубашки или платья, убрать все то, что может мешать свободному дыханию.
В случае остановки сердцебиения немедленно приступить к искусственному дыханию и непрямому массажу сердца.
Чтобы правильно определить характер приступа, доктору недостаточно услышать описания симптомов. Инфаркт диагностируется с помощью различных современных методик, одной из которых является ЭКГ.
Патологические изменения, которые происходят в сердечной мышце, отражаются на кардиограмме. Так же для диагностики используется УЗИ, радиоизотопное исследование сердца, ангиография коронарных сосудов.
Обязателен анализ крови: при инфаркте меняются многие показатели состава ферментов сыворотки.
Иногда пациенты не хотят вызывать скорую помощь, надеясь, что симптомы пройдут самостоятельно. Ни в коем случае нельзя поддаваться на их уговоры! В домашних условиях при инфаркте у человека почти нет шансов выжить! Даже если больной сможет перенести приступ, огромен риск развития осложнений: отека легких, кардиогенного шока, инсульта, язвы желудка и двенадцатиперстной кишки.
Статистика показывает, что 80% пациентов, своевременно получивших квалифицированную помощь, возвращаются к обычной жизни.
Профилактические меры
Существенно снизить вероятность инфаркта помогает профилактика. Прежде всего, нужно изменить рацион, сделав выбор в пользу продуктов, богатых витаминами и растительной клетчаткой. Очень полезны блюда из рыбы, фрукты, овощи, орехи. Потребление жирного мяса, выпечки, жареных, соленых и острых блюд должно быть сведено к минимуму. Помогут избежать приступа и следующие меры:
- Снижение веса;
- Умеренные физические нагрузки;
- Контроль показателей артериального давления;
- Контроль сахара и уровня холестерина в крови.
Приветствуются прогулки на свежем воздухе. Важно избегать стрессовых ситуаций и стараться придерживаться правильного режима дня. Чтобы предотвратить инфаркт, рекомендуется периодически проходить осмотр у врача и выполнять все его предписания.
Инфаркт миокарда – симптомы, лечение, диагностика и признаки заболевания
Заболевания сосудов и сердца – наиболее частая причина смерти. Среди этих патологий одну из первых строк занимает инфаркт миокарда.
Несмотря на то, что болезнь достаточно хорошо изучена, и медики в целом умеют с ней справляться, основная сложность заключается в быстром развитии необратимых повреждений сердечной мышцы.
Счет, как правило, идет даже не на часы, а на минуты от появления первых признаков инфаркта миокарда. Поэтому каждый должен знать особенности этого состояния и представлять, как необходимо вести себя во время приступа.
Инфарктом миокарда принято называть тяжелейшую форму ишемии сердца, при которой у больного быстро развивается состояние, непосредственно угрожающее его жизни. Нарушается кровоснабжение тканей сердечной мышцы, из-за чего в ней быстро формируется область некроза – отмирания клеток.
Спазматическое сужение либо закупорка просвета сосудов создает препятствие для кровотока. Поскольку миокард, т.е. средний слой мышечной ткани сердца, составляет основную часть этого органа, то его поражение представляет огромную опасность.
Чем быстрее будет оказана медицинская помощь, тем больше шансов на благополучный исход приступа.
У вас появились симптомы инфаркта миокарда? Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Ни одно заболевание, тем более столь тяжелое, не развивается внезапно у абсолютно здорового человека. К основным причинам инфаркта миокарда медики относят:
- атеросклеротическое поражение сосудов, следствием которого становится ишемия миокарда, приводящая к длительному нарушению кровоснабжения его тканей из-за критического сужения артериального просвета;
- тромбоз, т.е. полное или частичное закупоривание сосудов сгустком крови либо атеросклеротической бляшкой;
- эмболия артерий, которая приводит к образованию некротического очага в тканях сердечной мышцы;
- пороки либо наследственные заболевания сердца.
У многих пациентов к приступу приводит сочетание нескольких причин: инфаркт миокарда развивается из-за тромбирования суженного спазмом просвета артерии при наличии атеросклеротических бляшек либо кровоизлияния в стенку сосуда.
Существует ряд объективных факторов, которые существенно повышают риск развития заболевания. К ним относят:
- возрастные показатели: после 40 лет частота инфарктов миокарда заметно увеличивается;
- пол больного: в период между 40 и 65 годами инфаркт миокарда встречается гораздо чаще у мужчин, чем у женщин, после этого возраста статистика выравнивается для обоих полов;
- наличие стенокардии, артериальной гипертонии, эндокардита, ревмокардита, других сердечных заболеваний;
- увеличенная масса тела, ожирение;
- психологический стресс либо физическое перенапряжение на фоне ишемии сердца, атеросклероза;
- наличие сахарного диабета;
- малоподвижный образ жизни;
- курение, употребление алкоголя.
Сочетание нескольких основных факторов риска инфаркта миокарда особенно опасно, поэтому людям, у которых они присутствуют, необходимо быть максимально осторожными и тщательно следить за своим здоровьем.
Существует медицинская классификация инфарктов миокарда, при помощи которой кардиологи выделяют варианты течения болезни в зависимости от локализации пораженного участка, его размеров, глубины и других признаков.
В соответствии с размерами участка некротизированной ткани инфаркт миокарда может быть:
- мелкоочаговым, когда в сердечной мышце образуется несколько разрозненных пораженных зон небольших размеров;
- крупноочаговым, для которого характерна обширная зона поражения тканей.
В зависимости от глубины некроза различают:
- трансмуральное поражение по всей толщине мышечной ткани;
- субэпикардиальное, когда зона поражения прилегает к эпикардиальной ткани;
- субэндокардиальное, с пораженным участком, прилегающим к эндокардиальной ткани;
- интрамуральное, находящееся в мышечной толще.
По частоте развития различают первичный, повторный и рецидивирующий инфаркт миокарда.
В зависимости от показателей электрокардиографии выделяют следующие формы инфаркта миокарда:
- Q-инфаркт, наиболее характерный для крупноочаговых приступов;
- не Q-инфаркт, чаще встречающийся при мелкоочаговом поражении тканей.
Кроме того, заболевание проявляется:
- типично, с болями в загрудинной или прекардиальной области;
- атипично, с болями, локализованными в других участках либо вовсе без болевых ощущений.
Определение вида инфаркта миокарда по его признакам и симптоматике позволяет выбрать оптимальную схему лечения, которая наилучшим образом подходит конкретному пациенту.
Перечислить симптомы инфаркта миокарда довольно сложно, поскольку они различны для разных периодов развития патологического состояния. У многих пациентов присутствует собственный набор клинических проявлений, что наиболее характерно для атипичной формы протекания процесса.
При типичной форме приступ протекает следующим образом.
- Продромальная стадия инфаркта миокарда. Примерно у 45% пациентов приступ начинается внезапно, и этот этап у них отсутствует. У остальных больных учащаются и усиливаются загрудинные боли, появляется чувство страха, ухудшается общий тонус. Антиангинальные препараты почти не помогают.
- Острейшая стадия. Она длится от 30 минут до нескольких часов и сопровождается сильнейшими болями, локализованными за грудиной. Боль может иррадиировать в левую руку, ключицу или левую сторону нижней челюсти, а также в спину между лопатками. Характер болей, как правило, режущий, жгучий либо сдавливающий, ощущения волнообразно усиливаются и ослабевают.
- Острый период. Его продолжительность составляет от 2 до 10 дней (при рецидивах). Как правило, в это время давящие боли прекращаются. Если они продолжаются, это означает, что некроз еще не остановлен. Артериальное давление снижается примерно на 20% от обычной величины. Ритмичность сердцебиений нарушена.
- Подострая стадия инфаркта миокарда. Длится примерно месяц, в течение которого пациент постепенно возвращается к своему обычному состоянию: нормализуется температура тела, проходит одышка, стабилизируется ритм сердцебиений.
- Постинфарктный период. В течение полугода формируется рубец на месте некротического повреждения. Если зона некроза была небольшой, сердечная недостаточность полностью устраняется. При обширном участке поражения формируется прогрессирующая сердечная недостаточность.
Симптомы инфаркта миокарда у мужчин и женщин практически одинаковы.
При атипичном течении заболевания сложно распознать признаки инфаркта миокарда, поскольку локализация болей может указывать и на другие недомогания. Различают следующие формы заболевания:
- абдоминальную, для которой характерны боли, локализующиеся в области желудка либо пищевода, а также тошнота и иногда рвота;
- отечную, признаком которой служат сильные отеки конечностей, сердечная недостаточность и одышка – свидетельство обширного очага некротизации тканей;
- церебральную, сопровождаемую шумом в ушах, головокружениями, потерей сознания, наиболее часто встречающуюся у пожилых людей;
- аритмическую, характеризующуюся приступами учащенного биения сердца;
- астматическую, с проявлениями в виде приступов удушья, кашлем, обильным холодным потом;
- периферическую, по симптоматике иногда напоминающую межреберную невралгию, с локализацией болевых ощущений в разных местах – в лопатке, нижней челюсти, кисти руки и т.д.
Кроме перечисленных, медики выделяют так называемую стертую форму, когда жалобы при инфаркте миокарда практически полностью отсутствуют.
Помимо физикального обследования, изучения анамнеза и жалоб пациента, важную роль в диагностике инфаркта миокарда играют лабораторные и инструментальные исследования. В их число обычно входят:
Эти исследования проводят как в первые часы после начала лечения, так и при наступлении последующих стадий процесса.
Для успеха выздоровления чрезвычайно важна первая помощь при инфаркте миокарда, которую больной получает сразу после начала приступа. Желательно, чтобы рядом оказались люди, которые:
- помогут принять удобную полусидячую позу с ногами, согнутыми в коленях;
- расстегнут сдавливающую одежду, высвобождая грудь и шею для доступа воздуха;
- положат под язык больного таблетки нитроглицерина и аспирина, предварительно растертые в порошок для быстрого усвоения;
- вызовут бригаду неотложной помощи при инфаркте миокарда.
При этом заболевании важно без промедления доставить больного в специализированное медицинское учреждение, в котором есть условия для полноценной кардиологической реанимации. Чем быстрее будут предприняты усилия, тем более благоприятны перспективы восстановления здоровья и тем ниже риски развития осложнений инфаркта миокарда.
Лечебный процесс включает несколько этапов, каждый из которых проходит в особых условиях.
- Догоспитальный. Бригада скорой помощи выполняет первичные реанимационные действия и доставляет пациента в стационар.
- Госпитальный. Врачи специализированного отделения сосудистой хирургии проводят непосредственное лечение инфаркта миокарда в острейшей и острой стадии болезни.
- Реабилитационный. В специальном отделении больницы или кардиосанатории больной проходит реабилитацию после инфаркта миокарда, позволяющую максимально восстановить функции организма под наблюдением врачей.
- Амбулаторный. В постинфарктном периоде пациент возвращается к обычной жизни, периодически посещая специалиста в поликлинике по месту жительства.
Лечение инфаркта миокарда в стационаре решает три основные задачи.
- Первая – купирование болей, возникающих при некрозе мышечной ткани.
- Вторая – ограничение зоны некроза введением антикоагулянтных препаратов и тромболитиков.
- Третья – предотвращение развития тяжелых осложнений (острой сердечной недостаточности, аритмии и т.д.) при помощи специальных лекарственных препаратов.
При несвоевременном оказании медицинской помощи либо при попытках лечения инфаркта миокарда дома так называемыми народными средствами, существенно повышается риск развития осложнений и даже становится возможным летальный исход.
Основная проблема заключается в том, что осложнения при инфаркте миокарда могут развиваться уже в первые часы или первые дни.
К ранним проявлениям относят различные виды аритмий, наиболее опасным из которых является мерцание желудочков, создающее высокий риск летального исхода. Кроме того, возможны расстройства кровообращения, травмы сердца, тромбоэмболии, перикардиты и др.
Наиболее опасными из поздних осложнений инфаркта миокарда являются синдром Дресслера, эндокардит, нарушения иннервации, хроническая недостаточность сердечной функции.
Приложив определенные усилия, каждый человек может существенно понизить риск развития столь серьезного заболевания.
Меры по профилактике инфаркта миокарда достаточно просты: нужно ограничить количество жирных продуктов и жареной пищи в рационе, отказаться от курения и минимизировать количество спиртных напитков, контролировать уровень холестерина и сахара в крови.
Не следует забывать о физической активности, которая должна быть посильной и регулярной. Кроме того, следует избегать чрезмерного напряжения, как физического, так и эмоционального. Поддержание здоровья до глубокой старости всецело находится в наших руках.
На частые вопросы отвечает: Как избежать повторного заболевания? Соколов Денис Владимирович Врач кардиолог первой категории, кандидат медицинских наук, член Asute Cardiovascular Care Association (ASSA) В реабилитационном периоде и далее до конца жизни инфарктнику придется придерживаться определенных правил: исключить тяжелые физические нагрузки, но не отказываться от умеренной активности; соблюдать специальную диету с пониженным количеством животных жи Какое давление оптимально после инфаркта миокарда? Соколов Денис Владимирович Врач кардиолог первой категории, кандидат медицинских наук, член Asute Cardiovascular Care Association (ASSA) Успешность реабилитации подтверждается: Отсутствием либо снижением загрудинных болей; Поддержанием давления в пределах 130/80 мм рт. ст.; Уровнем холестерина не выше 4-4,5 ммоль/л; Уровнем глюкозы не выше 6 ммоль/л. При поддержании этих показателей в теч Бывает ли инфаркт правого желудочка? Соколов Денис Владимирович Врач кардиолог первой категории, кандидат медицинских наук, член Asute Cardiovascular Care Association (ASSA) Да, бывает, хотя и намного реже, чем инфаркт левого желудочка. Среди его симптомов следует назвать: одышку, недостаток воздуха для дыхания; загрудинные боли; головокружения, обморок; спутанное сознание; уменьшение выделения мочи; посинение конечностей из