Записаться на прием
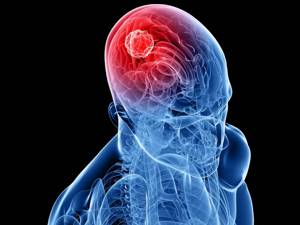
Рак мозга – это процесс патологического преобразования клеток мозга или окружающих его оболочечных, железистых и костных тканей. В результате трансформации аномальные клетки начинают процесс бесконтрольного деления, из-за чего образуется опухоль, сдавливающая здоровые ткани и повышающая внутричерепное давление. В условиях ограниченного черепной коробкой пространства даже доброкачественное новообразование при отсутствии лечения может привести к инвалидности или даже к летальному исходу.
Виды
Опухоли головного мозга подразделяются на:
- первичные – развивающиеся непосредственно из внутричерепных тканей;
- вторичные – развивающиеся из метастазов, распространяемых опухолью, расположенной в другом органе.
По месту образования различают опухоли:
- нейроэпителиальные, или глиомы – появляющиеся непосредственно в тканях мозга;
- оболочечные, или менингиомы – развивающиеся в тканях оболочек мозга;
- невриномы – берущие начало в клетках нервных волокон черепа;
- аденомы гипофиза – редко проявляющие злокачественные признаки;
- метастазы из других органов;
- дизэмбриогенетические новообразования, развивающиеся во время эмбрионального периода развития ребенка.
Симптомы
При появлении рака головного мозга симптомы на ранних стадиях носят локальный характер и зависят от места образования опухоли. Заболевание проявляется:
- нарушением чувствительности в отдельных частях тела, ухудшением ориентации в пространстве;
- нарушениями памяти;
- снижением мышечной активности вплоть до полного паралича;
- судорожными припадками эпилептического характера;
- поражениями слуха и снижением функции распознавания речи;
- частичной или полной зрительной дисфункцией;
- частичной или полной утратой способности к письму и устной речи;
- слабостью, быстрой утомляемостью;
- патологическими изменениями выработки гормонов гипофиза или гипоталамуса;
- изменениями характера, эмоциональной неуравновешенностью;
- снижением интеллектуального уровня;
- появлением галлюцинаций.
Первые признаки рака мозга проявляются незначительными изменениями в одной или нескольких перечисленных областях, но с течением времени ухудшение прогрессирует. При значительном увеличении давления внутри черепа появляется общемозговая симптоматика:
- постоянные головные боли высокой интенсивности, которые невозможно уменьшить при помощи анальгетиков;
- головокружения, вызванные сдавливанием мозжечка или снизившимся кровоснабжением структур мозга;
- рвоты, не зависящие от приема пищи.
Причины и факторы риска
- унаследованная от родителей или других близких родственников предрасположенность;
- работа на вредном производстве;
- длительное воздействие радиационного излучения;
- сниженная функция иммунной системы;
- инфицирование вирусом Эпштейна-Барр или цитомегаловирусом;
- черепно-мозговая травма в прошлом;
- мужской пол, пожилой возраст, принадлежность к белой расе.
Наличие одного или даже нескольких перечисленных признаков еще не означает, что у человека обязательно разовьется опухоль в головном мозге, однако риск появления болезни для этих людей повышен по сравнению с остальными.
Стадии
Поскольку признаки рака головного мозга появляются не сразу после начала болезни и длительное время остаются малозаметными, точное определение стадии развития опухоли является довольно сложной задачей. Онкологи различают четыре стадии заболевания.
- Патологические изменения затрагивают небольшое число клеток, локализованных на ограниченном участке мозга. Пациент испытывает периодические головные боли, появляется слабость, постоянная сонливость, часто возникает головокружение.
- Опухоль растет, проникает в ближайшие ткани, начинает сдавливать отдельные центры мозга. Это может проявляться судорожными приступами, периодической рвотой, нарушениями пищеварительной функции.
- Из-за стремительного роста опухоли хирургическое удаление злокачественных тканей становится почти невозможным. Симптоматика усиливается, появляются когнитивные нарушения, ухудшается координация движений. Характерный симптом третьей стадии – горизонтальный нистагм, или постоянное движение зрачков по горизонтали.
- Опухоль разрастается настолько, что пациент испытывает постоянные головные боли, постепенно теряет функции поддержания жизненно важных процессов. При отсутствии лечения или его низкой результативности больной впадает в кому, за которой следует летальный исход.
Диагностика
Определить наличие опухоли головного мозга по симптомам затруднительно, особенно на ранних стадиях. Забор биоптата для гистологического исследования выполнить очень сложно, так как для этого необходимо провести полноценную нейрохирургическую операцию. При обследовании невролог назначает следующие виды диагностики:
- электроэнцефалографию для выявления нарушений работы мозга;
- Эхо-ЭЭГ для проверки внутричерепного давления;
- офтальмоскопию, чтобы исключить ухудшение зрительной функции из-за глазных патологий;
- КТ головного мозга – основное исследование, которое позволяет обнаружить опухоль, установить ее размеры, наличие кровоизлияний, кальцификатов и других патологических изменений в тканях;
- МРТ головного мозга – дополняющее КТ исследование, необходимое для уточнения изменений в мягких тканях мозга;
- МРТ сосудов головы – для исследования изменений в структуре кровоснабжения мозга и других тканей;
- ПЭТ головного мозга – для выявления уровня злокачественности новообразования.
Если будет принято решение о проведении операции, обязательно проводится гистологическое исследование удаленных опухолевых тканей, чтобы определить гистологический тип опухоли и уровень дифференцировки клеток.
Вы можете бесплатно получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (высокотехнологичной медицинской помощи).
Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7 (495) 775-73-60 , или можете прочитать более подробно здесь…
Лечение
По поводу лечения онкологии головного мозга следует обращаться к неврологу либо нейрохирургу. Исходя из стадии развития и локализации опухоли, врач выбирает наиболее подходящие в каждом случае методы лечения.
- Нейрохирургия. Удаление злокачественного новообразования – наиболее эффективный способ, гарантирующий полное избавление от болезни. Вмешательство возможно на первой и частично на второй стадии заболевания, однако многое здесь зависит от местонахождения опухоли и ее близости к жизненно важным центрам мозга. Эффективность действий хирургов возросла благодаря применению лазерной и ультразвуковой техники.
- Лучевая терапия. Удаление злокачественных клеток при помощи ионизированного излучения применяется как вспомогательное средство после операции, а также как основное – в случаях, когда вмешательство невозможно. Интенсивность и продолжительность облучения в каждом случае подбирается индивидуально, в соответствии с размерами и локализацией патологической области, типом измененных клеток и другими характеристиками.
- Химиотерапия. Для лечения опухолей головного мозга препараты подобрать сложно из-за наличия гемоэнцефалического барьера. Как правило, их назначают в сочетании с лучевой терапией, причем курс составляют из нескольких дополняющих друг друга препаратов. Курсы продолжительностью 1-3 недели проводят под постоянным контролем изменений крови.
- Криохирургия. Уничтожение опухолевой ткани при помощи замораживания приносит пользу в тех случаях, когда традиционная операция затруднена близостью жизненно важных центров или глубоким расположением патологического участка. Криохирургическое вмешательство может использоваться как основной метод или как дополнение к обычной хирургии, лазерному и химическому воздействию.
- Симптоматическое лечение. Если опухоль обнаружена слишком поздно, и любые из перечисленных методов не достигнут результата, больному назначают терапию, направленную на уменьшение симптоматики и улучшение качества жизни. Это глюкокортикостероиды, седативные и противорвотные препараты, НПВП для купирования болей, а также наркотические анальгетики.
Прогнозы
Успех лечения зависит от своевременности обнаружения заболевания. Если терапия начата на первой или второй стадии рака мозга, показатель пятилетней выживаемости составляет, по разным оценкам, 80-85% пациентов.
При позднем обнаружении болезни благоприятный результат возможен примерно для 31% больных.
Однако следует помнить, что онкозаболевания относятся к одной из наименее изученных областей медицины, поэтому никогда не следует отказываться от шансов на жизнь, даже в самых запущенных случаях болезни.
Профилактика
Основные меры по профилактике рака мозга заключаются в устранении неблагоприятных факторов внешней среды и раннем обнаружении опухолей, а также в лечении онкозаболеваний других органов, чтобы избежать метастазирования в церебральные ткани. Необходимо исключить чрезмерную инсоляцию, влияние онкогенных соединений, прием биоактивных препаратов.
Реабилитация
Восстановление после хирургической операции включает ряд мероприятий, направленных на восстановление жизненно важных умений и навыков:
- ЛФК для восстановления координации и двигательной активности;
- занятия с логопедом для стабилизации речевой функции;
- физиотерапевтическое общеукрепляющее лечение;
- прием препаратов для улучшения памяти.
Вопросы и ответы
Как понять, что у тебя рак мозга?
На начальных стадиях болезни симптомы рака мозга легко спутать с признаками обычного утомления, легкой простуды, неврологического или кардиозаболевания. Чтобы быть уверенным в отсутствии болезни, необходимо пройти обследование на компьютерном томографе, которое позволяет обнаружить опухоль в начальной фазе развития.
При своевременном обнаружении опухоли, вовремя и качественно проведенном хирургическом лечении возможно стопроцентное восстановление здоровья.
От чего бывает рак мозга?
Опухоль в тканях мозга развивается из-за того, что одна или несколько клеток начинают процесс аномального деления. При этом патологически измененные клетки теряют свою первоначальную функцию и способны только к быстрому делению, из-за чего размеры опухоли быстро растут. Какие механизмы запускают этот процесс, установить пока не удалось.
Список источников
- U,Zimmermann M,Moser O,Rutkowski S,Warmuth-Metz M,Pietsch T,Kortmann RD,Faldum, A,Fleischhack G „Treatment of recurrent primitive neuroectodermal tumors (PNET) in children and adolescents with high-dose chemotherapy (HDC) and stem cell support: results of the HITREZ 97 multicentre trial.“, Journal of neuro-oncology 2014
- Gilsbach JM. Immediate postoperavite CT contrast enhancement following surgery of cerebral tumoral lesions. J Comput Assist Tomogr 1998
- Раздольский Иван Яковлевич. Опухоли головного мозга. Клиника и диагностика опухолей головного мозга. 1958.
Лицензия на осуществление медицинской деятельности № ЛО 77-01-017705
Ваш браузер устарел рекомендуем обновить его до последней версии или использовать другой более современный.
Когда наступает смерть мозга
Успехи реаниматологии «подарили» нам и смерть мозга.
С развитием реаниматологии в ветеринарной практике все чаше и чаше ветеринарные врачи сталкиваются с ситуацией невозможности осуществлять спонтанное дыхание пациентом, при этом функция кровообращения остается практически в норме. В этой ситуации только определение смерти мозга может быть критерием отключения искусственной вентиляции.
Смерть мозга наступает при полном и необратимом прекращении всех функций головного мозга, регистрируемом при работающем сердце и искусственной вентиляции легких.
Смерть мозга – это гибель всего мозга, включая его ствол, с необратимым бессознательным состоянием, прекращением самостоятельного дыхания и исчезновением всех стволовых рефлексов.
Смерть мозга эквивалентна смерти организма.
Нередко смешиваются понятия «смерть мозга» и «биологическая смерть», в чем здесь суть? Смерть мозга проявляется развитием необратимых изменений в головном мозге, в других же органах и тканях эти изменения проявляются частично или полностью. Биологическая смерть выражается посмертными изменениями во всех органах и системах, которые носят постоянный, необратимый, трупный характер.
Решающим для констатации смерти мозга является сочетание факта прекращения функций всего головного мозга с доказательством необратимости этого прекращения. Право на установление диагноза смерти мозга дает наличие точной информации о причинах и механизмах развития этого состояния.
Смерть мозга может развиваться в результате его первичного или вторичного повреждения.
Смерть мозга в результате его первичного повреждения развивается вследствие резкого повышения внутричерепного давления и обусловленного им, прекращения мозгового кровообращения (тяжелая закрытая черепно -мозговая травма, спонтанные и иные внутричерепные кровоизлияния, инфаркт мозга, опухоли мозга, закрытая острая гидроцефалия и др.), а также вследствие открытой черепно — мозговой травмы, внутричерепных оперативных вмешательств на мозге и др.
Вторичное повреждение мозга возникает в результате гипоксии различного генеза, в т.ч. при остановке сердца и прекращении или резком ухудшении системного кровообращения, вследствие длительно продолжающегося шока и др.
Условия для установления диагноза смерти мозга
Диагноз смерти мозга не рассматривается до тех пор, пока не исключены следующие воздействия: интоксикации, включая лекарственные, первичная гипотермия, гиповолемический шок, метаболические эндокринные комы, а также применение наркотизирующих средств и миорелаксантов.
Поэтому первое и непременное условие установления диагноза смерти мозга заключается в доказательстве отсутствия воздействия лекарственных препаратов, угнетающих ЦНС и нервно — мышечную передачу, интоксикаций, метаболических нарушений (в том числе тяжелых электролитных, кислотно — основных, а также эндокринных) и инфекционных поражений мозга.
Во время клинического обследования больного ректальная температура должна быть стабильно выше 35 град., систолическое артериальное давление не ниже 90 мм рт.ст.
При наличии интоксикации, установленной в результате токсикологического исследования, диагноз смерти мозга до исчезновения ее признаков не рассматривается.
Комплекс клинических критериев, наличие которых обязательно для установления диагноза смерти мозга:
- Полное и устойчивое отсутствие сознания (кома).
- Атония всех мышц.
- Отсутствие реакции зрачков на прямой яркий свет. При этом должно быть известно, что никаких препаратов, расширяющих зрачки, не применялось. Глазные яблоки неподвижны.
- Отсутствие корнеальных рефлексов.
- Отсутствие окулоцефалических рефлексов.
- Отсутствие фарингеальных и трахеальных рефлексов, которые определяются путем движения эндотрахеальной трубки в трахее и верхних дыхательных путях.
- Отсутствие самостоятельного дыхания. Регистрация отсутствия дыхания не допускается простым отключением от аппарата ИВЛ, так как развивающаяся при этом гипоксия оказывает вредное влияние на организм и, прежде всего, на мозг и сердце. Отключение пациента от аппарата ИВЛ должно производиться с помощью специально разработанного разъединительного теста (тест апноэтической оксигенации). Разъединительный тест проводится после того, как получены результаты по предыдущим тестам.
Тест апноэтической оксигенации состоит из трех элементов:
- для мониторинга газового состава крови (РаО2 и РаСО2) должна быть канюлирована одна из артерий конечности;
- перед отсоединением вентилятора необходимо в течение 10 — 15 минут проводить ИВЛ в режиме, обеспечивающем нормокапнию (PaCO2 — 35 — 45 мм рт.ст.) и гипероксию (PaO2 не менее 200 мм рт.ст.) — FiO2 = 1,0 (т.е. 100 % кислород), подобранная VE (минутная вентиляция легких), оптимальный PEEP (ПКЭД — положительное конечное экспираторное давление);
- после выполнения пп. а) и б) аппарат ИВЛ отключают и в эндотрахеальную или трахеостомическую трубку подают увлажненный 100 % кислород со скоростью 2-6 л в минуту. В это время происходит накопление эндогенной углекислоты, контролируемое путем забора проб артериальной крови.Этапы контроля газов крови следующие:
- до начала теста в условиях ИВЛ;
- через 10 — 15 минут после начала ИВЛ 100% кислородом;
- сразу после отключения от ИВЛ, далее через каждые 10 минут, пока РаСО2 не достигнет 60 мм рт.ст. Если при этих или более высоких значениях РаСО2 спонтанные дыхательные движения не восстанавливаются, разъединительный тест свидетельствует об отсутствии функций дыхательного центра ствола головного мозга. При появлении минимальных дыхательных движений ИВЛ немедленно возобновляется.
При отсутствии анализатора газов крови возможно осуществить следующий тест:дыхание 100% кислородом в течение 10 минут в обычном режиме искусственной вентиляции , затем отсоединить ИВЛ на 3-4 минуты, ориентируясь на показания пульсоксиметра. Не допускать понижение сатурации менее чем на 85-90 %.
Диагноз смерти мозга может быть достоверно установлен на основании электроэнцефалографии.
ЭЭГ- исследование обязательно проводится для подтверждения клинического диагноза смерти.
За электрическое молчание мозга принимается запись ЭЭГ, в которой амплитуда активности не превышает 2 мкВ, при записи от игольчатых электродов. Используются аппараты, имеющие не менее 8 каналов.
ЭЭГ регистрируется при би- и монополярных отведениях. Электрическое молчание коры мозга в этих условиях должно сохраняться не менее 30 минут непрерывной регистрации.
При наличии сомнений в электрическом молчании мозга необходима повторная регистрация ЭЭГ. Оценка реактивности ЭЭГ на свет, громкий звук и боль: общее время стимуляции световыми вспышками, звуковыми стимулами и болевыми раздражениями не менее 10 минут. Источник вспышек, подаваемых с частотой от 1 до 30 Гц, должен находиться на расстоянии 20 см от глаз.
Интенсивность звуковых раздражителей (щелчков) — 100 дб. Динамик находится около уха. Стимулы максимальной интенсивности генерируются стандартными фото-и фоностимуляторами. Для болевых раздражений применяются сильные уколы кожи иглой либо наложение зажимов. Возможна стимуляция введением инстенона в дозе 0,1 мл на 1кг болюсно. Но не более 2мл на собаку.
При первичном поражении мозга для установления клинической картины смерти мозга длительность наблюдения должна быть не менее 6 часов с момента первого установления признаков. По окончании этого времени проводится повторная регистрация результатов неврологического осмотра, выявляющая выпадение функций мозга.
При вторичном поражении мозга для установления клинической картины смерти мозга длительность наблюдения должна быть не менее 12часов с момента первого установления признаков гибели мозга, а при подозрении на интоксикацию длительность наблюдения увеличивается до 24 часов. В течение этих сроков каждые 2 часа производится регистрация результатов неврологических осмотров.
При проведении регистрации неврологических осмотров необходимо учитывать, что спинальные рефлексы и автоматизмы могут наблюдаться в условиях продолжающейся ИВЛ.
Что скрывается под диагнозом цереброваскулярная болезнь
Под понятием «цереброваскулярная болезнь», или ЦВБ, подразумевается группа сосудистых заболеваний, вследствие которых развивается нарушение кровообращение сосудов мозга.
Последствиями проблем с кровотоком могут стать ухудшение памяти и мыслительной активности, ухудшение координации (неустойчивость, неконтролируемые движения) и пространственного ориентирования.
На последних стадиях заболевания выявляют стеноз сосудов, аневризму, тромбоз и окклюзию (закупорку) сосудов. Заключительной стадией ЦВБ нередко становится инсульт.
Врачи выделяют два вида ЦВБ:
- острые цереброваскулярные заболевания (такие, как транзисторная ишемическая атака, ишемический или геморрагический инсульт, острая гипертоническая энцефалопатия);
- хронические ЦВБ.
Хроническая цереброваскулярная недостаточность разделяется на следующие типы патологий:
- церебральный тромбоз, при котором происходит сужение и окклюзия сосудов из-за образования бляшек и сгустков крови;
- церебральный эмболизм, при котором также происходит закупорка сосудов, но сгустки крови образуются в артериях и попадают затем в мелкие сосуды.
- церебральное кровотечение, при котором в мозге происходит разрыв сосуда (геморрагический инсульт).
Причины появления цереброваскулярной болезни
Поражение и сужение сосудов головного мозга приводит к кислородному голоданию мозга и нарушению его функций, чаще всего происходит из-за хронических заболеваний – атеросклероза, гипертонии, патологий кровеносной системы и сердца, травм, сахарного диабета. Также факторами риска считают
- курение,
- хронический стресс,
- лишний вес,
- повышенный уровень холестерина в крови,
- ряд инфекционных заболеваний.
Из-за сидячей работы и отсутствия физических нагрузок ЦВБ все чаще диагностируют у довольно молодых людей, хотя изначально эта патология считалась «болезнью пенсионеров».
Симптомы цереброваскулярной болезни
- При этих патологиях отмечается хроническая недостаточность мозгового кровообращения и, соответственно, ухудшение трофики (питания) тканей.
- Заболевание обычно проявляет себя слабо, и пациенты не сразу обращают внимание на:
- · регулярные частые головные боли;
- · депрессивные состояния, повышенную раздражительность;
- · падение уровня работоспособности;
- · бессонницу;
- · снижение уровня внимательности и ухудшение памяти;
- · ощущение сухости во рту;
- · шум в голове, чувство «давления» в ушах;
- · упадок физических сил, быструю утомляемость.
Кроме того, такие симптомы могут появляться и при других болезнях. Выявить истинную причину указанных состояний и грамотно классифицировать заболевание может только врач.
Диагностика
В большинстве случаев симптомы ЦВБ проявляются постепенно, поэтому для диагностики требуются дополнительные обследования.
Начинать необходимо с визита на прием к неврологу, который направит на нужные исследования и, при необходимости, привлечет докторов других специализаций (сосудистого хирурга, кардиолога, эндокринолога). Обычно требуется сделать:
- анализы крови и мочи;
- анализ на определении протромбинового индекса;
- рентгенографию грудной клетки;
- электрокардиограмму (ЭКГ);
- дуплексное ангиосканирование;
- суточный мониторинг артериального давления (СМАД);
- транскраниальную допплерографию;
- сцинтиграфию;
- компьютерную томографию;
- магнитно-резонансную томографию головного мозга.
Только после получения результатов анализов и данных исследований врач-невролог может поставить конкретный диагноз и в соответствии с ним назначить адекватное лечение.
Лечение цереброваскулярной недостаточности
Будет зависеть от поставленного диагноза и состояния, в котором находится пациент. Возможна консервативная терапия, но иногда приходится прибегать к хирургическим вмешательствам.
Самое важное – вовремя заметить ухудшение кровообращение и заняться профилактикой развития сосудистых патологий. Необходимо восстановить полноценное кровоснабжение сосудов мозга. Для этого обычно прописывают лекарственные препараты – антиагреганты и сосудорасширяющие. Для возвращения когнитивных функций и памяти на прежний уровень используют ноотропы.
Если же ЦВБ диагностировали в тяжелой форме, то придется обращаться к хирургам:
- проводить ангиопластику, то есть механического расширения сосуда катетером с баллоном. Это малоинвазивное вмешательство проводится через небольшой прокол и позволяет восстановить просвет сосуда без больших разрезов. Другое название метода – стентирование.
- делать эндартерэктомии, то есть хирургическое удаление из артерии холестериновой бляшки и очищение сосуда. За счет этой операции восстанавливается кровоток, а риск фатальных изменений (инсульт, летальный исход) снижается в несколько раз.
В комплекс лечения, который врачи клиники «СОВА» разрабатывают для каждого пациента персонально, могут входить мероприятия по нормализации артериального давления и снижению лишнего веса. В период реабилитации и восстановления успешно используются физиотерапия и занятия лечебной физкультурой.
Профилактика заболевания
Отдельно следует поговорить о профилактике цереброваскулярной болезни: своевременно обращаться к докторам, отказаться от вредных привычек и не забывать про необходимость физических нагрузок и здорового образа жизни. После 45 лет рекомендуется ежегодно проходить профилактические осмотры, чтобы вовремя выявить изменения в организме и предотвратить развитие серьезных заболеваний.
Атрофические процессы головного мозга
Это прогрессирующее заболевание с нарастающими нарушениями памяти, мышления, интеллекта, речи, праксиса и узнавания, приводящее в итоге к слабоумию. Данные о распространенности заболевания противоречивы. По некоторым сведениям, она составляет 4–5% среди лиц старше 60 лет.
Основными клиническими формами заболевания являются собственно болезнь Альцгеймера (с началом преимущественно в пресенильном возрасте) и сенильная деменция альцгеймеровского типа (с началом преимущественно в старческом возрасте).
Выделяются также атипичная форма болезни с преобладанием атрофии лобных долей и деменция альцгеймеровского типа в рамках синдрома Дауна. Здесь представлено описание основных форм болезни.
1. Болезнь Альцгеймера. Примерно в 80% случаев начинается в возрасте 45–65 лет, реже — в возрасте около 40 или после 65 лет. Длительность болезни составляет в среднем 8–10 лет, возможно затяжное (более 20 лет) и катастрофическое течение (от 2 до 4 лет). Различают три стадии течения болезни.
| | Читайте о диагностике и лечении болезни Альцгеймера |
Инициальная стадия включает этап «сомнительной» деменции и этап «мягкой» деменции.
Первый этап проявляется легкими нарушениями памяти, мышления, речи, праксиса, личности, которые заметны в основном самим пациентам и которые какое-то время им удается скрывать или компенсировать.
На этапе мягком деменции нарушения становятся более серьезными. Снижается память на текущие события, страдают хронологический и пространственный виды памяти.
Выявляются нарушения разных операций мышления. Обнаруживаются расстройства речи, праксиса, узнавания, психопатоподобные изменения личности. Степень выраженности нарушений такова, что больные уже не справляются самостоятельно с профессиональными обязанностями и другими видами социальной активности, такими как покупки, оплата счетов, прием гостей, составление текстов и т. п.
С самообслуживанием больные справляются, хотя и нуждаются в контроле и побуждении извне. Нередко в этой стадии наблюдаются аффективные и бредовые расстройства.
Это субдепрессии, иногда хронические и сочетающиеся с тревогой, истериформными и ипохондрическими проявлениями; эпизодические или протрагированные бредовые идеи ущерба, воровства, реже — идей отношения, преследования или ревности.
У части пациентов выявляется повышенная истощаемость, бывают головные боли, продолжительность начальной стадии составляет от 4–8 до 15–20 лет. При этом у части пациентов преобладают нарушения памяти, у другой, большей — очаговые нарушения (афазия и др.).
В стадии умеренной деменции нарушения познавательной сферы и высших корковых функций достигают степени, когда пациенты уже не справляются с профессиональными и общественными обязанностями. Они нуждаются в помощи даже в быту и самообслуживании.
Появляются неврологические нарушения, такие как мышечная скованность, акинезии, гиперкинезы, припадки. Критическое отношение к болезни тем не менее сохраняется.
Наряду с дефицитарными иногда наблюдаются продуктивные нарушения: эпизоды галлюцинаторной спутанности, состояние психомоторного возбуждения, часто не связанное с ухудшением соматического состояния.
Окончательно формируется характерный для этой стадии афато-апракто-агностический синдром (синдром трех А), ослабление памяти приобретает характер прогрессирующей амнезии. Конфабуляций и экмнезии чаще не бывает.
Стадия тяжелой деменции характеризуется распадом памяти, мышления и интеллекта, а также высших корковых функций. Больным необходима помощь даже в элементарном самообслуживании.
В основном только при болезни Альцгеймера наблюдаются столь глубокие — до маразма — нарушения, равно как эмбриональная поза, контрактуры, множественные насильственные двигательные феномены, насильственные смех и плач, эпиприпадки.
Одновременно различаются выраженные соматические изменения: похудание, крайнее одряхление, булимия, эндокринные расстройства.
2. Сенильная деменция альцгеймеровского типа. Примерно в 80% случаев начинается в возрасте 65–85 лет. Длительность заболевания колеблется от 4 до 15 лет и более.
В начальной стадии болезни развиваются значительные нарушения памяти на текущие события, нередко с оживлением воспоминаний о далеком прошлом. Страдают операции мышления, а также интеллект (креативность, планирование, прогнозирование и др.).
Характерны изменения личности: эгоцентризм, сужение интересов, эмоциональное обеднение, конфликтность, оппозиционность и внушаемость. Наблюдаются также нравственное снижение, расторможенность влечений.
Свойственная больным подозрительность позднее перерастает в склонность к бредообразованию. Впрочем, у половины больных встречаются психотические эпизоды с бредом малого размаха. Наблюдаются также субдепрессивные состояния, особенно угрюмо-мрачная подавленность.
Во второй стадии болезни нарушения памяти приобретают характер прогрессирующей амнезии. Могут быть скудные конфабуляции, а также состояния амнестической дезориентировки со «сдвигом ситуации в прошлое». На стадии умеренной деменции становятся отчетливыми и нарушения высших корковых функций.
На стадии тяжелой деменции наблюдается полный распад мнестико-интеллектуальных функций, выявляются также серьезные неврологические нарушения.
Этиология болезни Альцгеймера не установлена. Можно, по-видимому, считать доказанной роль генетических факторов в развитии семейных форм болезни. Тем не менее эта роль остается неясной в отношении спорадических форм, составляющих около 90% от всех случаев заболевания. Существенное значение имеет старение.
Ведущее место в лечении больных занимает заместительная терапия, направленная на преодоление нейротрансмиттерного дефицита. Для восполнения холинергической недостаточности могут быть рекомендованы такрин, амиридин, экселон, мемантин, арисепт, реминил. Для устранения дефицита других нейромедиаторных систем рекомендуют другие препараты, в частности юмекс и циталопрам.
Для повышения выживаемости нейронов назначают ноотропы, в особенности церебролизин, а также вазоактивные препараты, в частности сермион или ницерголин. Может оказаться полезным назначение противовоспалительного лечения, например индометацина. Терапия психотических нарушений проводится с помощью антидепрессантов, нейролептиков, транквилизаторов.
Прогноз заболевания неблагоприятен.
Болезнь Пика
Это системное дегенеративное заболевание с началом в пресенильном возрасте, ведущее к нарушениям личности и адаптации, а впоследствии — к тотальному слабоумию, чаще лобного и лобно-височного типа.
На долю болезни Пика приходится от 0,4 до 2% всех случаев деменции в пожилом возрасте. Распространенность заболевания у лиц старше 60 лет составляет около 0,1%. Женщины болеют несколько чаще мужчин (в соотношении 1,7:1). Заболевание начинается в возрасте между 50 и 70 годами. Средняя продолжительность болезни шесть лет.
Начинается болезнь обычно постепенно и прогрессирует достаточно быстро. Инициальная стадия болезни проявляется в первую очередь изменениями личности. Если страдает полюс лобной доли, то преобладают апатия, аспонтанность.
При поражении орбитальной коры развивается псевдопаралитический синдром с эйфорией, расторможенностью и нарушением отвлеченного мышления; память при этом существенно не меняется. При повреждении височных долей на первый план выступают стереотипии речи, поступков и движении.
Значительно реже встречаются другие варианты начала болезни: это а) астения и астенодепрессивные симптомы, б) явления афазии, в) психотические расстройства с бредом преследования, ревности, ущерба, г) снижение памяти, в силу чего возникает сходство с болезнью Альцгеймера.
В средней стадии болезни на фоне нарушений наиболее сложных форм умственной деятельности (планирование, прогнозирование, понимание смысла жизненных ситуаций, гибкость, критичность, креативность) выявляются и очаговые корковые расстройства.
Обычно преобладают нарушения речи. Это динамическая, амнестическая или сенсорная афазия. Характерны эхолалия и стоячие обороты речи. Относительно менее выражены аграфия, алексия, акалькулия, а также апраксия.
Бывают приступы расслабления мышц без полного выключения сознания, амиостатический синдром, экстрапирамидные гиперкинезы, редко — спастические гемипарезы. Появление эпилептических припадков свидетельствует, скорее всего, о болезни Альцгеймера.
Исходное состояние по своим проявлениям сходно с симптоматикой терминальной стадии болезни Альцгеймера.
Этиология и патогенез болезни изучены недостаточно. Лечение сходно с таковым при болезни Альцгеймера. Относительно рано наступающие нарушения личности и поведения обычно требуют госпитализации.
Хорея Гентингтона
Это наследственное нейродегенеративное заболевание середины и второй половины жизни с преимущественным поражением стриарной системы мозга и менее тяжелым — других подкорковых ядер и новой коры. Основными проявлениями болезни являются снижение интеллекта, психотические явления и хореический гиперкинез.
В силу того что последний не развивается иногда даже на поздних этапах, процесс обозначают также термином болезнь «Гентингтона».
Распространенность болезни достигает 4–8 человек на 100 тыс. населения. Среди пациентов психиатрических стационаров она составляет 1%. Пик частоты заболеваемости приходится на возраст между 35 и 50 годами. Длится болезнь от 1 до 25 лет.
Примерно в половине случаев болезнь развивается «на почве нервного дефекта» (Давиденков, 1932) в виде расстройства личности, умственного недоразвития и моторной «дебильности» (неуклюжесть, плохой почерк и др.). Единого стереотипа развития болезнь не имеет.
Хореическая деменция характеризуется поражением наиболее сложных форм интеллектуальной деятельности и неравномерностью умственной работоспособности. В основе интеллектуального дефицита лежат, как полагают, грубые нарушения внимания и скачкообразная потеря направления движения мыслей.
По мере развития нарушения интеллекта все более приближаются к слабоумию.
Психотические явления регистрируют у 60% больных. При болезни Альцгеймера они встречаются у 43,5%, а при болезни Пика — у 11% больных (Штернберг, 1967).
На ранней стадии болезни Гентингтона наблюдаются преимущественно психогенные расстройства, в том числе депрессии с апатией, ипохондрией или дисфорией. Относительно часты паранойяльные психозы с бредом ревности, преследования, отравления.
Позднее могут развиваться парафренные состояния с бредом величия, галлюцинаторные и галлюцинаторно-параноидные психозы. Из галлюцинаций чаще встречаются тактильные, висцеральные и отрывочные вербальные.
Хореические гиперкинезы являются обычно медленными, малоамплитудными, разделенными большими интервалами; типично также, что они включают торсионные и атетоидные компоненты и возникают на фоне малой выраженности мышечной гипотонии. Снижается мышечная сила, бывают птоз век и визартрия.
Встречаются абортивные формы болезни Гентингтона: это а) неврологическая, с преобладанием акинето-гипертонического синдрома; начинается обычно рано, б) с типичными гиперкинезами и минимально выраженными психическими нарушениями, в) с минимальными гиперкинетическими и выраженными психическими расстройствами, г) стационарные формы, при которых, несмотря на развернутую симптоматику, заболевание тянется десятилетиями, так что пациенты погибают от интеркуррентных болезней. В большинстве же пациенты умирают в состоянии психического маразма; в терминальной стадии болезни гиперкинезы обычно уменьшаются либо прекращаются.
Установлено, что предрасположенность к болезни наследуется по аутосомно-доминантному типу и обычно влечет атрофию полосатых тел, в меньшей степени — коры. Чаще болеют мужчины. Гентингтон описал болезнь у двух братьев. В 12 семьях, происшедших от них, описано 100 случаев болезни.
При лечении пациентов используются препараты, блокирующие дофаминовые рецепторы (производные фенотиазина, бутирофенонов) или уменьшающие содержание дофамина в тканях (резерпин, метилдофа).
Психотические нарушения являются показанием к назначению аминазина, тизерцина, пропазина или тералена, других нейролептиков. Результаты терапии обычно малоутешительны.
Прогноз болезни в целом неблагоприятен.
Болезнь Паркинсона
Это атрофическое заболевание мозга в пожилом и старческом возрасте, проявляющееся экстрапирамидными и психическими нарушениями, включая слабоумие.
Встречается с частотой от 0,08 до 0,2%. У 11% больных выявляются симптомы слабоумия. Чаще болеют мужчины. Заболевание начинается в возрасте от 45 до 75 лет, чаще — в 50–65 лет. Основными симптомами болезни являются тремор, мышечная ригидность, гипокинезия, параличи.
К числу облигатных относятся, кроме того, перманентные и приступообразные вегетативные нарушения, а также изменения личности в виде психопатизации. У половины больных наблюдаются депрессии, в том числе с суицидальными тенденциями.
Могут возникать кверулянтские тенденции, маломасштабный бред, а на поздних стадиях болезни — галлюциноз, зрительный или тактильный, и состояния спутанного сознания (делирий). Весьма характерны висцеральные галлюцинозы.
У 15–25% пациентов выявляются признаки когнитивного дефицита, а у пожилых больных — помимо того дефекты памяти, праксиса и оптико-пространственной деятельности. Картины слабоумия напоминают таковые при болезни Альцгеймера. Проспективные исследования показали, что существует положительная корреляция между илатеральной представленностью двигательных нарушений и риском развития когнитивного дефицита.
Предрасположенность к болезни передается по аутосомно-доминантному типу с 25% пенетрантностью. Основная роль в генезе симптомов отводится дофаминергической дисфункции мозга, особенно нейронов черной субстанции. В болезненный процесс могут вовлекаться и другие системы мозга, в том числе кортикальные структуры.
Ведущее место в комплексном лечении болезни занимает терапия с помощью Л-ДОФА и содержащих ее препаратов (мадопар, синемет, наком). Указанные препараты обычно комбинируют с назначением антихолинергических средств (мидантана, акинетона, паркопана, циклодола и др.).
Имеются данные о положительных результатах назначения бромкриптина, парлодела, селегилина, юмекса, когнитива, повышающих содержание дофамина в мозге. При возникновении психотических расстройств рекомендуют назначение небольших доз нейролептиков с одновременным уменьшением доз антипаркинсонических средств и проведением дезинтоксикации.
Прогноз болезни определяется тяжестью неврологических нарушений и ее прогредиентностью.
К содержанию