Дата публикации 8 августа 2018 г.Обновлено 23 июля 2019 г.
Лептоспироз (болезнь Васильева — Вейля, водная лихорадка, нанукаями) — острое инфекционное заболевание, вызываемое патогенными бактериями рода Leptospira, поражающими печень, почки, мышцы, лёгкие, центральную нервную системы (ЦНС), селезёнку и другие органы.
Клинически характеризуется синдромом общей инфекционной интоксикации, увеличением печени и селезёнки, распадом мышечной ткани и почечными синдромами. Летальность составляет (даже в случае своевременно начатого лечения) до 40%.
Этиология
Царство — Бактерии
Род — Leptospira
Виды — L. interrogans (около 200 серотипов) и L. biflexa (сапрофит)
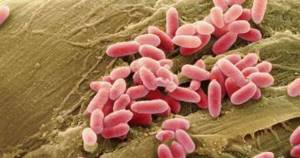
Представляют грамм-отрицательную бактерию-спирохету, имеет спиралевидную форму, концы закручены в виде крючков, количество завитков зависит от длины (в среднем 20).
Обладают многообразной подвижностью (тип движения — вращательно-поступательный), с которой связана их высокая инвазионная способность (внедрение в организм через клеточные и тканевые барьеры).
Способны быстро перемещаться в направлении более вязкой среды.
Углеводы не ферментируют. Имеется эндотоксин, а также некоторые факторы патогенности: гиалуронидаза, фибринолизин, гемолизин и другие.
Содержит антигены: белковый соматический (определяет видовую специфичность) и поверхностный полисахаридный (определяет группы и серовары).
Выращиваются на средах, включающих сыворотку крови. Строгие аэробы, то есть существуют только в условиях кислородной среды. Являются гидрофилами: важное условие для жизни — повышенная влажность окружающей среды. Растут медленно (5-8 дней). При серебрении приобретают коричневый или чёрный цвет, по Романовскому — Гимзе окрашиваются в розовый или красноватый цвет.
Относительно неустойчивы во внешней среде, при кипячении или подсушивании погибают мгновенно, под воздействием дезинфектантов — в течении 10 минут.
При низких температурах, например, в замороженном мясе сохраняются до 10 суток, летом в пресноводных водоёмах — до одного месяца, во влажной почве — до 270 суток, в молоке — до одного дня, в почках животных при разделке и охлаждении (0-4°C) — до одного месяца.[2][3]
Эпидемиология
Зоонозное заболевание. Очень распространён (убиквитарен).
Источник инфекции — дикие грызуны и насекомоядные животные (инфекция протекает бессимптомно), лисицы, домашние животные (коровы, овцы, козы, собаки, лошади, свиньи, являющиеся антропургическими очагами, у которых инфекция может протекать в различных клинических формах, в том числе носительства), выделяющие лептоспир при мочеиспускании в природную среду. Больной человек теоретически может быть заразен.
- Механизм передачи: фекально-оральный (алиментарный, водный, контактно-бытовой) и контактный (разделка мяса, купание, хождение босиком по влажной почве).
- Водная лихорадка имеет профессиональный характер, болеют преимущественно дератизаторы (специалисты по уничтожению грызунов), доярки, фермеры, пастухи, лесники, охотники, ветеринары, шахтёры, а также купальщики в лесных и луговых водоёмах.
- Характерна летне-осенняя сезонность.
- Иммунитет стойкий, типоспецифический.[1][3]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Инкубационный период — от 4 до 14 дней. Начало острое.
Характерные синдромы:
- синдром общей инфекционной интоксикации (с лихорадкой постоянного типа);
- гепатолиенальный синдром (увеличение печени и селезёнки);
- синдром рабдомиолиза (разрушение и гибель клеток скелетной мышечной ткани);
- синдром поражения почек (ведущий синдром заболевания);
- менингеальный синдром (вовлечение в патологический процесс мозговых оболочек);
- синдром нарушения пигментного обмена (желтуха) — с его появлением состояние ухудшается;
- геморрагический (в том числе с лёгочным кровотечением);
- экзантемы (кожные высыпания);
- поражения дыхательной системы (пневмония);
- поражения сердечно-сосудистой системы (миокардит).
Начало заболевания характеризуется внезапным повышением температуры тела до 39-40°C (продолжительность до 10 дней), сопровождающееся потрясающим ознобом, нарастающей головной болью, бессоницей, нарушением аппетита, тошнотой и выраженной жаждой. Появляются боли в мышцах (преимущественно в икроножных), позже присоединяется желтушность кожи и слизистых оболочек, высыпания на коже различного характера.
При осмотре обращает на себя внимание выраженная заторможенность, при развитии тяжёлых форм — бред, нарушения сознания и адинамия (бессилие). Лицо гиперемированное, одутловатое, часто с продолжением на шею и верх грудной клетки (симптом «капюшона»). Склеры глаз инъецированы (выраженные сосуды).
- На 3-6 сутки появляются высыпания на туловище и конечностях (сыпь различного характера – пятнисто-папулёзная, мелкопятнистая, мелкоточечная, петехиальная, эритематозная с тенденцией к слиянию; после разрешения оставляет шелушение).
- При развитии желтухи на 3-5 день появляется желтушное окрашивание кожи различной интенсивности, иктеричность (желтушность) склер, темнеет моча.
Характерным признаком является выраженная болезненность икроножных мышц, особенно при надавливании на них, а также ограничение подвижности больного из-за боли. Периферические лимфоузлы не изменяются. Со стороны сердечно-сосудистой системы наблюдается тахикардия, понижение артериального давления, глухость сердечных тонов. Возможно развитие ринофарингита и пневмонии.
К 3-4 дню увеличиваются размеры печени и селезёнки, из-за кровоизлияний появляются боли в животе.
При фарингоскопии наблюдается умеренная гиперемия слизистой оболочки ротоглотки, иногда энантема (сыпь на слизистых оболочках), язык сухой, покрыт жёлто-коричневым налётом.
Характерна олигоанурия (снижение количества выделяемой мочи), тёмная моча, болезненность при поколачивании по поясничной области.
- Для заболевания при отсутствии адекватного лечения характеры рецидивы (через 2-7 дней нормальной температуры тела возобновление клинических проявлений) и обострения (на фоне течения заболевания усиление клинической симптоматики).
- После болезни характерна длительная астения (нервно-психическая истощённость), мышечная слабость (резидуальные явления), возможно формирование хронической почечной недостаточности.
- Лептоспироз у беременных протекает крайне тяжело: возникает высокий риск выкидыша, острой почечной недостаточности, ДВС-синдрома и смертельного исхода.[1][2][4]
Входные ворота — кожа с нарушением её целостности, слизистые оболочки ЛОР-органов, глаз, желудочно-кишечного тракта. В месте внедрения изменений не наблюдается (без первичного аффекта).
Лимфогенно возбудитель пробирается в регионарные лимфатические узлы (опять же без воспалительных изменений) и далее гематогенно (через кровь) разносится во все органы и ткани, где наблюдается развитие и накопление лептоспир.
Это время соответствует инкубационному периоду (то есть нет никакой симптоматики).
После мнимого благополучия происходит вторичный выброс лептоспир и их токсинов в кровь (при разрушении первичным звеном иммунной системы), что обуславливает начало клинических проявлений заболевания.
Яды и продукты жизнедеятельности лептоспир воздействуют на стенку капилляров, что повышает их проницаемость и нарушает функционирование. Глобальный капилляротоксикоз ведёт к возникновению геморрагического синдрома (избыточной кровоточивости).
Возникают кровоизлияния в надпочечники, что ведёт к острой надпочечниковой недостаточности.
Появление желтухи обусловлено отёком, деструктивно-некротическими поражениями паренхимы (ткани печени) и распадом эритроцитов посредством гемолизинов. В почках повреждается эпителий почечных канальцев и всех структурных слоёв, что проявляется нарушением образования и экскреции мочи, доходя до стадии острой почечной недостаточности.
Иногда происходит проникновение лептоспир через гематоэнцефалический барьер и развитие бактериального поражения оболочек мозга (формирование менингита). Поражаются скелетные мышцы (рабдомиолизис), особенно икроножные. Через 4-6 недель при благоприятном течении формируется иммунная защита и происходит элиминация (устранение) возбудителя.
Хронизация инфекции не характерна.[2][4]
По степени тяжести:
- тяжелый (выраженная желтушное окрашивание кожи, тромбогеморрагический синдром, острая почечная и надпочечниковая недостаточность, менингит, часто так называемый синдром Вайля — лептоспироз с сильной лихорадкой, выраженным синдромом общей инфекционной интоксикации, снижением гемоглобина и синдромом нарушения пигментного обмена);
- средней тяжести;
- лёгкой степени тяжести.
По клинической форме:
- типичная;
- геморрагическая;
- желтушная;
- ренальная (почечная);
- менингеальная;
- смешанная.
Классификация по МКБ-10:
- А27.0 Лептоспироз желтушно-геморрагический;
- А27.8 Другие формы лептоспироза;
- А27.9 Лептоспироз неуточнённый.
По наличию осложнений:
- без осложнений;
- с осложнениями (инфекционно-токсический шок, острая почечная недостаточность, острая надпочечниковая недостаточность, ДВС-синдром и другие).[1][5]
- острая почечная недостаточность (олигоурия, анурия, рост уровня креатинина);
- менингит, менингоэнцефалит, полиневрит;
- миокардит;
- пневмония;
- ирит, увеит, иридоциклит (глазные осложнения);
- отит (воспаление уха);
- у детей может наблюдаться повышение артериального давления, холецистит и панкреатит;
- синдром Кавасаки (развитие миокардита, сопровождающегося водянкой желчного пузыря, экзантемой, покраснением и припухлостью ладоней и подошв с последующей десквамацией кожи).[1][2]
- клинический анализ крови (нейтрофильный лейкоцитоз со сдвигом влево, лимфопения, анэозинофилия, повышение СОЭ, анемия, тромбоцитопения);
- общий анализ мочи (анурия, протеинурия, цилиндрурия, лейкоцитурия, эритроцитурия);
- биохимический анализ крови (билирубинемия преимущественно за счёт непрямой фракции, снижение протромбинового индекса, повышение АЛТ, АСТ, КФК-ММ, ЛДГ общ, ЩФ, креатинина, СРБ);
- люмбальная пункция при менингите (цитоз до 500 кл в 1 мкл, нейтрофильный плеоцитоз, повышение белка);
- бактериальный посев на листерии (материал — кровь, моча, ликвор на среды с добавлением 5 мл воды и 0,5 мл сыворотки кролика — среда Терского);
- пассажи на животных;
- серологические иммунологические реакции (РСК, РНГА, РНИФ, РМА, ИФА и другие);
- ПЦР диагностика;
- микроскопия в тёмном поле (материал — кровь, ликвор, моча);
- биопсия икроножных мышц с последующим серебрением биоптата;
- ЭКГ (диффузные поражения).[2][4]
- Место лечения — инфекционное отделение больницы, отделение реанимации и интенсивной терапии (ОРИТ).
- Режим — палатный, постельный.
- Диета № 7 или № 2 по Певзнеру (с ограниченим Na+ и контролем жидкости).
В виду выраженной аллергизации, полиорганного характера патологии незамедлительно показано введение стандартных доз глюкокортикоидов и последующая незамедлительная антибиотикотерапия (наиболее эффективна в первые трое суток заболевания).
Могут быть применены препараты пенициллина, тетрациклиновая группа, фторхинолоны.
Этиотропное лечение вначале должно проводиться под непрерывным контролем медицинского персонала, так как возможно развитие реакции Яриша — Герксгеймера (массивный бактериолизис и, как следствие, инфекционно-токсический шок).
При отсутствии антибиотиков возможно введение специфического гамма-глобулина на фоне десенсибилизации.
Патогенетически обосновано назначение глюкокортикостероидов, переливание плазмы, гепаринотерапия (при развитии ДВС-синдрома), сердечных гликозидов, вазопрессоров, гипербарической оксигенации, мочегонных энтеросорбентов. При ухудшении состояния больной переводится в ОРИТ, проводиться перитонеальный диализ.
Выписка из стационара осуществляется после нормализации температуры тела, клинического состояния и лабораторных показателей. За реконвалесцентами осуществляется динамическое наблюдение в течении шести месяцев с периодическими (раз в два месяца) осмотрами врачом-инфекционистом и лабораторным обследованием. [1][3]
Прогноз при своевременно начатой терапии в случаях средней и лёгкой степени тяжести относительно благоприятный, при развитии тяжёлого течения заболевания и осложнений возможен летальный исход.
Меры профилактики и противоэпидемические мероприятия:
- проведение борьбы с грызунами (дератизация);
- вакцинация восприимчивых домашних животных, спец. работников;
- соблюдение рекомендаций по купанию, использование защитной одежды;
- контроль за объектами централизованного водоснабжения;
- санитарно-гигиеническое просвещение населения.[1][4]
Источник: https://ProBolezny.ru/leptospiroz/
Лептоспироз у человека: симптомы и лечение, признаки заболевания и возбудитель
Лептоспироз – природно-очаговое инфекционное заболевание, которое приводит к поражению почек и печени, ЦНС вследствие выраженной интоксикации. Часто протекает на фоне геморрагической симптоматики и пожелтения кожного покрова, слизистых и склер глаз.
Возбудитель лептоспироза проникает в организм человека через царапины и раны, слизистые оболочки. Инкубационный период варьируется – в среднем около 2-х недель, в некоторых случаях месяц.
Как проявляется лептоспироз у человека, причины, лечение и симптомы, способы защиты и профилактика – рассмотрим подробно.
Лептоспироз и что это такое
По клиническим проявлениям патология схожа с течением вирусного гепатита, хотя и относится к категории болезней «ласковых убийц», когда внутренние органы поражаются постепенно – в течение нескольких лет.
Первое описание недуга появилось в 19 веке. После ряда научных публикаций патологию выделили в отдельную категорию.
С начала 20 века ученые выявили несколько микроорганизмов, которые приводят к заражению. Их свойства изучены полностью.
Возбудитель инфекционного недуга
Возбудителем болезни является микроб, который относят к семейству лептоспир, класс спирохет. Особенность микроорганизма – жизнедеятельность в условиях повышенной влажности, что приводит к инфицированию людей и животных.
Отличительные особенности бактерий:
- Медленно растут в искусственных условиях, поэтому многие анализы делают долго – их рост можно наблюдать только через 7 дней культивирования.
- После гибели микроорганизм выделяет особое вещество – эндотоксин, негативно воздействующее на ССС, ЦНС, почки, печень.
- Когда лептоспиры проникают в человеческий организм, они крепятся к внутренним стенкам сосудов, прикрепляются к клеткам крови, вызывая повреждения.
- Патогенные микроорганизмы характеризуются высокой устойчивостью к влиянию низких температур, ультрафиолетового излучения, щелочной и кислотной среды.
- Возбудители живут в воде до 3-х недель, а в почве не менее 3-х месяцев.
Основной резервуар бактерий – это грызуны (лептоспиры проникают в организм мышей, крыс) и насекомоядные млекопитающие. Источником инфекции могут выступать сельскохозяйственные животные (свинья, корова, коза, лошадь).
Как происходит инфицирование?
Итак, как передается лептоспироз человеку? Основным источник заражения предстают животные. Когда они испражняются, микроорганизмы попадают в окружающую среду, где жизнеспособны в течение длительного времени.
В обычной среде возможно заражение при таких обстоятельствах:
- Заражение вследствие прямого контакта. Это когда возбудитель проникает непосредственно в организм человека через ротовую полость или рану на теле. Например, во время купания в природном водоеме, при разделке инфицированного мяса. При этом раны на теле могут быть микроскопическими.
- Водное инфицирование происходит, когда человек употребляет сырую воду. В ней содержатся не только лептоспиры, но и другие патогенные микроорганизмы, которые могут привести к паразитарному поражению печени.
- Пищевое заражение выявляется при употреблении мяса, которое не до конца термически обработано. Поскольку грызуны являются переносчиками, то может заразиться человек – они немного надкусывают пищу, оставляя на ней лептоспиры.
В группу риска попадают лица, чья работа связаны с животноводством, рыболовством, охотой, а также рабочие на консервных заводах. Чаще болезнь диагностируют весной и летом. После заражения человек не является источником инфекции.
Классификация и клиника
Заражаться люди могут одинаковым путем, однако течение заболевания будет отличаться. В медицинской практике выделяют две формы зоонозного недуга – безжелтушная (не изменяется цвет покрова, отсутствуют поражения печени) и желтушная (проявляется желтуха, нарушается функциональность железы).
В зависимости от тяжести клиники патологию делят на три степени тяжести. Это легкая – отсутствует выраженное поражение внутренних систем, органов, среднетяжелая – лептоспироз у людей протекает 10-15 дней, заканчивается самостоятельным восстановлением.
Третья – самая тяжелая степень. Она всегда приводит к осложнениям, серьезным поражениям печени.
Лептоспироз у человека последовательно проходит несколько стадий развития:
- Период инкубации.
- Начальные проявления заболевания в течение 1 недели.
- Пик симптоматики (примерно 14 дней).
- Период восстановления (2 недели).
Во время инкубационного периода лептоспироз никак не проявляется, однако внутренние изменения происходят.
Симптомы у человека
Во время инкубационного периода возбудитель размножается. По его завершению зародыши проникают в лимфатическую систему, оседают во внутренних органах. Чаще всего бактерии селятся в почках, печени, легких и селезенке.
Когда количество микроорганизмов доходит до критического уровня, то они попадают в кровеносную систему, проявляется симптоматика. Длительность периода инкубации 2-30 дней, обусловлена количеством лептоспир, которые попали в организм.
На фоне лептоспироза проявляются симптомы у пациентов:
- Стремительное увеличение температуры до 39-40 градусов.
- Сильный озноб.
- Мышечная и суставная боль.
- Непрекращающаяся головная боль.
- Слабость, вялость, разбитость.
- Тошнота, рвота.
- Потеря аппетита.
- Постоянное желание пить.
- Частое биение сердца.
Температура держится в пределах 39-40 градусов около 11 дней, после резко нормализуется без видимой причины. Спустя 2-3 дня у некоторых больных увеличивается повторно, снова держится несколько дней. Иногда температура держится на уровне субфебрильных значений.
На следующем этапе патологического процесса проявляются симптомы:
- Гиперемия кожного покрова (лица, верхней части грудной клетки, шеи).
- Лопаются капилляры в глазах («эффект красных глаз»).
- Увеличение лимфатических узлов, болезненность.
- Высыпания на поверхности кожи.
По кровеносной системе распространяются взрослые микроорганизмы, вторично оседают во внутренних органах, что ведет к усилению клиники.
Признаки тяжелой формы заболевания
Инкубационный период короткий – до 4-х суток. При тяжелом течении высока вероятность ДВС-синдрома (диссеминированного внутрисосудистого свертывания). У пациента формируются диссеминированные сгустки крови в кровеносных сосудах в комбинации с несвертываемостью биологической жидкости, что приводит к массивному кровоизлиянию.
На фоне лептоспироза страдает сердечно-сосудистая система. Увеличивается частота сердцебиения, понижаются показатели артериального давления. Иногда возникает миокардит – поражение сердечной мышцы.
Человек обладает высокой восприимчивостью к данной разновидности инфекции. После перенесенной патологии формируется продолжительный и стойкий иммунитет, однако, специфический только для этого вида бактерий. По этой причине человек может заражаться повторно лептоспирами с другой антигенной структурой.
После выздоровления долгое время сохраняются такие симптомы как мышечная слабость, ухудшение зрительного восприятия, эмоциональная нестабильность, нарушение сна.
Поражение печени
В тяжелых случаях развивается печеночная недостаточность. Если высокая концентрация бактерий именно в железе, то всегда проявляется желтуха. Изначально желтеют белки глаз, после кожа и слизистые оболочки. Длительность желтушного периода до 2-х недель.
Увеличивается в крови уровень билирубина, урина становится темного окраса. Фекалии обесцвечиваются, проявляется гепатомегалия (увеличения печени в размерах). При пальпации проекции печени возникает сильный болевой синдром. Вместе с печенью увеличивается селезенка. Некоторые пациенты жалуются на зуд кожного покрова.
По выраженность желтухи можно судить о степени поражения печени – чем более явная желтизна, тем больше пострадала железа.
Диагностика болезни
Диагностику и последующее лечение назначает инфекционист. Чтобы поставить правильный диагноз, начинают с физикального осмотра. Рекомендуются лабораторные исследования крови, инструментальные диагностические мероприятия.
При внешнем осмотре врач выявляет пожелтение кожи, увеличение лимфатических узлов, присутствуют мелкие очаги кровоизлияний. При пальпации проекции печени больной жалуется на боль.
На фоне инфекционного процесса изменяются показатели крови. Увеличивается содержание лейкоцитов, ускоряется распад эритроцитов. Это свидетельствует о воспалении. Есть признаки анемии – малая концентрация эритроцитов, гемоглобина.
Биохимическое исследование показывает степень поражения почек и печени. Повышение билирубина, АЛТ и АСТ говорят о разрушении печеночных клеток. Чрезмерное количество мочевины и креатина наблюдается при снижении функциональности почек.
Диагностика может включать в себя:
- ИФА и ПЦР – с помощью методик обнаруживают антитела к возбудителю, что позволяет подтвердить предполагаемый диагноз.
- Посредством УЗИ оценивают размеры, форму и структуру печени, селезенки, выявляют очаги кровоизлияния.
Выращивание лептоспир в питательной среде практикуется редко, поскольку методика занимает много времени, стоит дорого.
Лептоспироз во время диагностики отличают от заболеваний, которые имеют схожие клинические признаки. К ним относят грипп, сыпной тиф, тропическую малярию, геморрагическую и желтую лихорадку, вирусный гепатит C.
Лечение лептоспироза
Медикаментозная терапия проводится только в стационарных условиях, что связано с различными осложнениями болезни. Больного госпитализируют в инфекционное отделение, в тяжелых случаях он находится в реанимационном блоке.
Основной ориентир терапии – губительное воздействие на возбудителей заболевания, также проводится патогенетическое лечение, направленное на восстановление пораженных органов и систем.
Борются с лептоспирозом посредством антибиотиков. Назначают лекарственные средства из пенициллиновой группы. Дозировка подбирается индивидуально. Длительность применения до 2-х недель.
Если у больного органическая непереносимость пенициллинов, рекомендуется препарат Левомицитин или Доксициклин. При необходимости повторного антибактериального курса выбирают медикаменты из группы цефалоспоринов.
Патогенетическое лечение призвано уменьшить симптоматику интоксикации, восполнить потери жидкости, скорректировать показатели крови.
В схему включают препараты:
- Анальгетики, нестероидные противовоспалительные лекарства (Ибупрофен).
- Антигистаминные средства (Супрастин).
- Энтеросорбенты (Полисорб).
- Антиоксиданты.
- Гепатопротекторы (Эссенциале Форте).
Гормональные лекарства назначаются, если у больного повышенная кровоточивость, выраженная интоксикация. Рекомендуется короткий курс с постепенным уменьшением дозировки.
В качестве дополнительного лечения при поражении печени можно использовать народные средства. Готовят отвары и настои с лекарственными травами – тысячелистник, бессмертник, пижма, аптечная ромашка.
Способы очистки крови
Лептоспироз отличается тем, что вследствие течения патологии в организме людей скапливаются токсичные компоненты. Когда от медикаментозных препаратов выявляется недостаточный терапевтический эффект, требуется провести очищение крови:
- Плазмаферез.
- Гемосорбция.
- Гемофильтрация.
Когда нарушена функциональность почек, то проводится гемодиализ. Кровь больного очищают посредством специализированных фильтров.
Вакцинация и как проводится
Вакцинация осуществляется исходя из медицинских показаний. Используется инактивированная вакцина. Иными словами, погибшие штаммы микроорганизмы, которые не способны спровоцировать зоонозное заболевание, но могут защитить человека.
- Лекарство вводится подкожным методом под лопатку либо в область ее нижнего угла.
- Иммунизация только однократная, но для людей, находящихся в группе риска, проводится каждый год ревакцинация.
- Медицинские противопоказания к прививке от лептоспироза – время вынашивания ребенка, грудное вскармливание, гиперчувствительность, органические поражения центральной нервной системы.
Прогноз и осложнения
У лептоспироза благоприятный прогноз. Смертельные случаи в основном обусловлены неадекватной либо несвоевременной медицинской помощью, ослабленным состоянием организма на фоне сопутствующих патологий. Летальность не превышает 1-2%.
К наиболее частому осложнению относят острую почечную недостаточность. В ряде случаев проявляется ДВС-синдром, кровотечения в ЖКТ, глазные заболевания – увеит, иридоциклит, нарушение мозгового кровообращения, воспаление сердечной мышцы.
В качестве профилактических мероприятий рекомендуется мыть руки перед едой, кушать только хорошо прожаренное мясо, отказаться от употребления сырой воды, проводить антигельминтную терапию для домашних питомцев, уничтожать вредителей в доме (крыс, мышей).
Источник: https://blotos.ru/leptospiroz-u-cheloveka
Что такое лептоспироз у человека — симптомы и лечение, диагностика, анализ, вакцинация
Лептоспирозом называют острую природно-очаговую зоонозную инфекционную болезнь, вызываемую лептоспирами.
Лептоспироз у человека протекает с тяжелой интоксикацией, лихорадочным синдромом, развитием геморрагических нарушений, ОПН (острая почечная недостаточность), поражением тканей печени и ЦНС.
Скачать в DOC: санитарные правила СП 3.1.7.2835 -11 «Профилактика лептоспирозной инфекции у людей»
Поражение почек, а также развитие желтухи и интоксикационного синдрома, для лептоспироза являются обязательными. Первые упоминания о болезни, протекающей с подобной симптоматикой, принадлежат русскому врачу Зейдлицу (1841 год).
В 1886-м году этим заболеванием заинтересовался ученик С.П.Боткина – Н.П.Васильев. Он описал семнадцать случаев данного заболевания и назвал его «инфекционной желтухой».
В этом же году появились исследования профессора Вейля, описывавшего схожую клиническую симптоматику у четырех больных.
Благодаря этим исследованиям, заболевание было выделено в отдельную нозологическую единицу под названием болезни Васильева-Вейля.
Возбудитель лептоспироза был выделен в 1915 году сразу несколькими группами ученых. Ими были изучены различные серотипы возбудителя, поэтому каждый ученый давал возбудителю свое название. Общим для всех выделенных серотипов было наличие извитой формы, поэтому они были отнесены к классу спирохет. В 1917 году их объединили под общим названием лептоспиры (нежные (тонкие) спирохеты).
В шестидесятых годах двадцатого века насчитывалось более ста двадцати типов лептоспир, способных вызывать заболевания у человека. Некоторое время их разделяли на разные инфекционные заболевания: иктерогеморрагический лептоспироз Васильева-Вейля, доброкачественную безжелтушную водную лихорадку и т.д.
Дальнейшие исследования возбудителя позволили сделать вывод о сходности патогенетических механизмов, а, следовательно, и симптомов лептоспироза у человека, независимо от того, каким серотипом было вызвано заболевание. В связи с этим, с 1973 года лептоспироз стали рассматривать как одну нозологическую единицу.
До этого, различные формы лептоспироза называли болезнью Васильева-Вейля, водной, болотной или луговой лихорадкой, собачьей лихорадкой, 7-мидневной лихорадкой, нанукаями, заболеванием свинопасов и т.д.
Код МКБ 10 А27. Желтушно-геморрагические формы лептоспироза классифицируют кодом А27.0. Неуточненные формы обозначают А27.9, а другие формы-А 27.8.
Что такое лептоспироз у людей
Лептоспиры разделяют на два больших класса: паразитические и сапрофитные. Заболевание у человека вызывают паразитические лептоспиры (L.Interrogans).
Лептоспиры являются тонкими, спиралевидными и подвижными микроорганизмами и относятся к строгим грамотрицательным аэробам.
Оптимальными условиями для их размножения и роста в лабораторных условиях являются питательные среды на сыворотке крови и температурный режим от 27 до 30 градусов. Однако, даже при таких условиях размножаются лептоспиры крайне медленно.
Все лептоспиры крайне чувствительны к высоким температурам. Они мгновенно погибают при кипячении, однако могут на протяжении нескольких месяцев сохранять высокую патогенность при замораживании.
Также возбудитель разрушается желчью, желудочным соком и кислой мочой человека. Слабощелочная моча животных может сохранять возбудителя несколько суток.
При попадании в открытые водоемы, возбудители лептоспироза сохраняют патогенность и жизнеспособность в течение месяца. При попадании в сырую, влажную почву (болота) – более девяти месяцев. В продуктах питания лептоспиры могут сохраняться несколько суток. Высушивание и облучение ультрафиолетом уничтожают лептоспир за несколько часов.
Возбудитель также быстро погибает при кипячении, солении и мариновании продуктов. Отмечается также его высокая чувствительность к дезинфицирующим средствам, препаратам пенициллина, хлорамфеникола и тетрациклина.
Как можно заболеть лептоспирозом?
Лептоспироз относится к одному из самых распространенных природно-очаговых заболеваний. Источником инфекции являются только животные. С эпидемической точки зрения, больной человек считается «тупиком» инфекции и не представляет опасности для окружающих.
Основные переносчики и источники инфекции — это крысы, полевки, хомяки, ежи, землеройки, собаки, свиньи, овцы и крупный рогатый скот. У пушных зверей (лисиц, песцов, нутрий) лептоспироз встречается редко.
Путь заражения лептоспирозом
Грызуны болеют лептоспирозом бессимптомно, активно выделяя возбудителя с мочой. Сельскохозяйственные животные могут болеть остро, но также переносить инфекцию и бессимптомно.
Отмечается выраженная летнее-осенняя сезонность заболевания. Восприимчивость к лептоспирозу высокая. Мужчины болеют чаще, чем женщины.
После выздоровления остается стойкий иммунитет, однако он является строго сероваро-специфическим, то есть, он работает против того типа лептоспир, которые вызвали заболевание.
Инкубационный период лептоспироза у человека составляет от двух до тридцати дней (в среднем, первые признаки лептоспироза проявляются через одну-две недели).
Передача лептоспироза человеку осуществляется преимущественно водным, реже контактным или пищевым путем.
Заражение происходит во время купания в водоемах, зараженных лептоспирами, питья инфицированной воды, при употреблении немытых продуктов, контактах с больными животными.
Максимальная частота встречаемости заболевания отмечается у шахтеров (контакт с сырой почвой) и сельскохозяйственных работников. В последнее время отмечается значительное увеличение частоты встречаемости заболевания в крупных городах (Москва).
Благодаря высокой подвижности возбудителя, он может попадать организм человека через слизистые оболочки ротовой полости, носоглотки, пищевода, конъюнктивы глаз и т.д. Кроме пищевого механизма передачи, возможно заглатывание или попадание воды в глаза во время купания. Также, возможно проникновение лептоспир через открытые раны, царапины и т.д.
Воспаление в месте первичного проникновения лептоспир не развивается. Распространение по организму происходит гематогенным путем (с током крови). Первая фаза лептоспироза, во время которой возбудитель проникает в ткани печени, селезенки, почек, легких, центральной нервной системы и т.д. соответствует времени инкубационного периода.
Классификация лептоспироза
- По типу клинического течения выделяют желтушные и безжелтушные формы.
- В связи с ведущим синдромом, лептоспироз бывает ренальным, гепаторенальным, менингеальным или геморрагическим.
- Тяжесть болезни может быть:
- легкой (сопровождается только лихорадкой и не приводит к поражению внутренних органов);
- среднетяжелой (тяжелая лихорадка и умеренное поражение внутренних органов);
- тяжелой (заболевание сопровождается развитием желтухи, тромбогеморрагическим синдромом, менингитом, острой почечной недостаточностью).
Также, инфекция может протекать неосложненно, либо приводить к развитию ИТШ (инфекционно-токсический шок), острой гепато-ренальной недостаточности, острого повреждения почек и т.д.
Лептоспироз у человека — симптомы и лечение
Начало заболевания всегда острое. Первыми признаками лептоспироза является подъем температуры тела до сорока градусов, волнообразное течение лихорадки, озноб, болезненность в мышцах и суставах, сильные боли в пояснице, головные боли, тошнота и рвота, отсутствие аппетита.
Максимальные болевые ощущения наблюдаются в области поясницы, а также икроножных мышцах. Шейные, спинные и брюшные мышцы менее болезненны. Отмечается резкое усиление болей при движении (самостоятельное передвижение больных ограничено) и пальпировании мышц.
Лихорадочный синдром и тяжелая интоксикация связаны с накоплением в крови продуктов распада и метаболизма возбудителя. Максимальная концентрация возбудителя в фазу вторичной бактериемии отмечается в печени. На этом же этапе может развиваться симптоматика поражения капилляров и активного гемолиза эритроцитов, за счет продуцирования возбудителем гемолизина.
Разрушение эритроцитарных клеток приводит к массивному высвобождению билирубина и развитию желтушного синдрома. Тяжесть желтухи усиливается за счет поражения печеночных капилляров, развития отеков и серозных кровоизлияний. Воспаление в тканях печени способствует резко выраженному нарушению желчеобразующих и выделительных функций печени.
Клинически, поражение печени и эритроцитов проявляется желтушностью кожи, десневыми и носовыми кровотечениями, кровохарканьем (при тяжелом течении развивается кровотечение из ЖКТ, маточные кровотечения).
При поражении почек развивается клиническая картина острой почечной недостаточности (отсутствие мочеиспускания). В тяжелых случаях возможна смерть от уремии.
Развитие уремии сопровождается рвотой, поносом, появлением на коже и волосах «уремического инея», гипотермией, дыхательной и сердечной недостаточностью, заторможенностью, потерей сознания (возможна кома), появлением запаха аммиака изо рта.
- При поражении лептоспирами и их токсинами ЦНС, развивается гнойный (реже серозный) менингит или менингоэнцефалит.
- Читайте далее: Симптомы менингита у взрослого, первые признаки, диагностика и лечение
- Выраженные интоксикационные симптомы и повреждение стенок капилляров, способствуют активному микротромбообразованию и развитию диссеминированного внутрисосудистого свертывания крови (ДВС-синдром).
Также, часто развиваются лептоспирозные пневмонии, ириты, иридоциклиты, миозиты. В редких случаях могут возникать лептоспирозные миокардиты.
При абортивной (стертой) форме симптомы лептоспироза ограничиваются лихорадочным и интоксикационным синдромами, без признаков поражения органов и систем.
Диагностика лептоспироза у человека
При осмотре обращает на себя внешний вид больного:
- желтушная кожа;
- желтушность склер (возможны кровоизлияния в конъюнктиву);
- одутловатость и покраснение лица, шеи и верхней половину туловища;
- увеличение лимфоузлов (поднижнечелюстные, шейные);
- полиморфная кореподобная или краснухоподобная (крайне редко скарлатиноподобная) сыпь, располагающаяся на конечностях и туловище;
- герпетическая сыпь на носу и губах;
- кровоизлияния в мягкое небо, гиперемия миндалин и задней стенки глотки.
Высокоспецифичным признаком являются жалобы на боли в пояснице и икроножных мышцах, а также развитие тромбогеморрагических синдромов (кровотечения из носа, десен, кровоизлияния после уколов).
При пальпации выявляются увеличенные, болезненные печень и селезенка, а также резкая болезненность в икроножных мышцах.
Отмечаются брадиаритмия, артериальная гипотензия, приглушенность сердечных тонов, появление различных шумов. Возможны признаки диффузного поражения сердечной мышцы на электрокардиограмме.
При развитии пневмонии пациенты жалуются на боли в груди, одышку, кашель. Отмечается притупление легочного звука при перкуссии.
Развитие воспаления мозговых оболочек сопровождается появлением менингеальных знаков и специфических изменений в ЦСЖ (ликвор).
В анализах мочи отмечают протеинурию, цилиндрурию, гематурию, может обнаруживаться почечный эпителий. Отмечается снижение или отсутствие диуреза.
В крови увеличен билирубин, АЛТ и АСТ, калий, мочевина и креатинин. В общем анализе крови характерно высокое СОЭ, развитие нейтрофильного лейкоцитоза, анэозинофилия, тромбоцитопения, анемия.
Дифференциальная диагностика лептоспироза и гепатита
- Специфическая диагностика провидится бактериоскопически, бактериологически, биологически и серологически.
- В первые несколько дней заболевания возможно обнаружение возбудителя при проведении темнопольной микроскопии крови, а в дальнейшем – мочи и спинномозговой жидкости.
- Диагностика при помощи посевов является более достоверным, однако лептоспиры растут крайне медленно, поэтому данный метод не подходит для быстрой диагностики.
Золотым стандартом диагностики лептоспироза считается именно серологическое исследование. С этой целью выполняется РМА (реакция микроагглютинации), так как она отличается максимальной специфичностью и высокой чувствительностью. Помимо подтверждения диагноза, данный метод позволяет уточнить серогруппу возбудителя.
Серологический анализ на лептоспироз у человека информативен с седьмого (редко с четвертого) дня болезни, с появлением в крови больного антител к возбудителю.
Также, высоко информативен иммуноферментный анализ (ИФА) или ПЦР. Анализ ПЦР информативен даже на фоне антибактериальной терапии и может применяться с первых суток заболевания.
Алгоритм диагностики лептоспироза
Лечение лептоспироза
Лептоспироз отличается непредсказуемым течением и высокими рисками развития тяжелых и летальных осложнений, поэтому госпитализация пациентов является обязательной. В домашних условиях заболевание не лечат.
Лечение лептоспироза всегда является комплексным и включает:
- назначение щадящего диетического питания (№7 диета при поражении почечных тканей и №5 при поражении печеночной паренхимы);
- строжайший постельный режим;
- проведение дезинтоксикации;
- дегидратационную терапию;
- гормональную терапию;
- коррекцию электролитного баланса и устранение МА (метаболический ацидоз);
- введение препаратов свежезамороженной плазмы, альбумина, тромбоцитарной массы;
- предупреждение и лечение коагулопатии потребления;
- назначение нестероидных противовоспалительных средств, для устранения лихорадочного синдрома;
- назначение противомикробных средств (этиотропное лечение).
Антибактериальная терапия при лептоспирозе
Препаратами выбора для лечения лептопироза являются препараты пенициллина. Антибиотиком первой линии является бензилпенициллина натриевая соль. Препаратами резерва (альтернативные средства) считаются доксициклин®, амоксициллин®, ципрофлоксацин, цефтриаксон®, цефотаксим®, цефепим®.
При неэффективности препаратов пенициллина и цефалоспоринов, а также при наличии противопоказаний к использованию доксициклина® и ципрофлоксацина®, назначают карбапенемы (имипенем®, меропенем®), либо гликопептидные антибиотики (ванкомицин®, тейкопланин®).
Вакцинация лептоспироза
Прививку от лептоспироза выполняют по эпидемическим показаниям, а также сельскохозяйственным работникам, лицам, работающим с собаками (кинологи), сотрудникам зоопарков, зоомагазинов и шахтерам (по показаниям).
Вакцина от лептоспироза вводится подкожно (один раз) в дозе 0.5 миллилитров. Через год показано проведение ревакцинации. Прививка от лептоспироза может выполняться лицам старше семи лет.
Читайте далее: Эффективные методы восстановления печени после курса антибиотиков
Вам также может понравиться
Синегнойная палочка — симптомы и лечение, что это такое, как передается
Источник: https://lifetab.ru/chto-takoe-leptospiroz-u-cheloveka-simptomyi-i-lechenie-diagnostika-analiz-vaktsinatsiya/
Как передается лептоспироз и его симптомы
Лептоспироз у человека представляет острое зоонозное заболевание инфекционной этиологии, возбудителем которого являются одноименные бактерии лептоспиры. Болезнь характеризуется тяжелым течением, сопровождается выраженной интоксикацией организма, а также поражением сосудистой системы, головного мозга, почек и печени. Инфицирование бактериями может произойти парентеральным путем, при употреблении животной пищи, не прошедшей термическую обработку, загрязненной воды, а также при купании в открытых природных водоемах.
Возбудитель заболевания и пути заражения
Возбудителем лептоспироза являются бактерии лептоспиры, обладающие низкой устойчивостью к негативному действию внешних факторов. Патогенные микроорганизмы предпочитают влажную среду, быстро погибая на открытом воздухе или под действием лучей солнца. На сегодняшний день известно более двухсот подвидов бактерий, которые являются потенциально опасными для человека.
Ввиду специфики жизнедеятельности бактерий, естественным природным резервуаром и непосредственным источником лептоспироза являются домашние и дикие животные. Наиболее распространенными путями инвазии являются: прием в пищу сырого мяса, рыбы, купание в загрязненных источниках, употребление сырой воды.
Также существует парентеральный путь инфицирования, то есть, при контакте источника бактерий со слизистыми тканями и кожными покровами. Подобное может произойти, к примеру, при обработке сырого мяса.
Клинические признаки
На ранних этапах развития лептоспироз не сопровождается появлением каких-либо симптоматических признаков инвазии, инкубационный период бактерии может длиться от нескольких дней до месяца. Продолжительность этапа нахождения бактерий в латентном состоянии зависит от уровня резистентности организма и вирусной нагрузки.
По мере распространения бактериальной флоры возможно проявление следующих симптомов лептоспироза:
- На первичных этапах возникают признаки общей интоксикации организма, выраженные в слабости, повышении температуры, приступах тошноты, отсутствии аппетита, мышечных болях.
- Наблюдаются патологические изменения внешнего вида больного: лицо приобретает одутловатый вид, появляется сосудистый рисунок, возможно появление высыпаний на губах.
- По мере прогрессирования заболевания нарастают симптомы общей интоксикации, отмечается почечная и печеночная недостаточности, увеличивается в размерах печень, возможны нарушения деятельности сердечной мышцы.
- При поражении печени наблюдается изменение цвета лица и белков глаз, которые приобретают желтоватый оттенок, также становится более темной урина.
К числу осложнений лептоспироза относят кровотечения различной локализации, острые формы сердечной недостаточности, коматозное состояние, отек легких, а также поражения головного мозга.
Терапия заболевания
Диагностика лептоспироза включает сбор анамнеза, физикальный осмотр пациента. Также к числу обязательных методов относят бактериологические исследования, проводимые в условиях лаборатории, задачей которых является определение типа возбудителя и чувствительности патогенной флоры к лекарственным препаратам.
Успех полного восстановления организма и предупреждение развития осложнений определяет начатое своевременно лечение лептоспироза.
Комплексная терапия, направленная на дезинтоксикацию организма, восстановление деятельности пораженных систем, подавление активности бактериальной флоры, включает применение следующих методов:
- Антибактериальная терапия. Чаще больным предписывается прием антибиотиков тетрациклиновых или пенициллиновых групп.
- На фоне тяжелого течения заболевания дополнительно назначается применение иммуноглобулина, состав которого включает антитела к определенным подгруппам лептоспир.
- Также используются различные варианты симптоматической терапии, включающие применение мочегонных средств, гепатопротекторов, иммуномодуляторов, жаропонижающих.
На протяжении всего периода лечения больному рекомендуется соблюдать щадящий режим питания, включающий употребление растительной пищи, молочной и молочнокислой продукции.
После выздоровления организм инфицированного вырабатывает иммунитет только против определенного типа лептоспир.
Однако по той причине, что существует масса разновидностей патогенной флоры, полностью исключить повторную инвазию невозможно.
Источник: https://boleznivse.ru/bolezni/kak-peredaetsya-leptospiroz-i-ego-simptomy.html