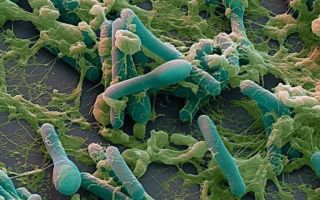
Подавляющему большинству россиян известно, что употребление некачественных консервированных или копченых продуктов может привести к тяжелому заболеванию – ботулизму.
Это острое заболевание инфекционно-токсического генеза, вызываемое возбудителем Clostridium botulinum и токсичным продуктом ее жизнедеятельности, который является сильнейшим ядом биологического происхождения.
Именно ботулотоксин делает заболевание крайне тяжелым, а зачастую смертельным.
Что такое ботулизм
Бактерии Clostridium botulinum повсеместно присутствуют в почве, однако из-за высокой требовательности микроорганизмов к условиям для размножения заболевание у людей возникает редко. К примеру, в Москве ежегодно регистрируется около 15-20 случаев ботулизма, а в целом на территории России – не более 200 случаев в год.
Для быстрого устойчивого роста популяции клостридии, являющейся возбудителем ботулизма, необходимо отсутствие кислорода и благоприятная температура в пределах 30-35 градусов Цельсия. Наиболее часто такая среда создается при домашнем консервировании в герметично закрытой банке, солении и копчении.
Бактерия бурно размножается в консервированном продукте, обильно выделяя токсин. Чем выше численность бактерий в продукте, тем больше в нем ботулотоксина и, соответственно, выше риск отравления. Размножение бактерий возможно и в кишечнике человека, в этом случае заболевание развивается медленнее.
Палочка ботулизма Clostridium botulinum существует в двух формах – вегетативной – способной к размножению, и споровой – чрезвычайно устойчивой к неблагоприятным внешним факторам. Вегетативная форма бактерии выдерживает контакт с раствором поваренной соли, кислой средой и специями, однако не переносит присутствия кислорода.
Она может сохраняться в жизнеспособном состоянии в течение нескольких лет, но не выдерживает 15-минутного кипячения. Споровая форма ботулизма еще более устойчива: сохраняется в течение нескольких десятилетий, в кипятке выдерживает до 6 часов, переносит замораживание, сушку, воздействие 18% солевого раствора.
Гибель спор клостридии наступает после получасового автоклавирования при температуре не ниже 120 градусов.
Токсин ботулизма обладает достаточно высокой устойчивостью: в природе сохраняет активность до 118 часов, высокая концентрация поваренной соли (18%) не оказывает на него инактивирующего воздействия. В тоже время токсин в течение 10 минут полностью разрушается при нагревании до 100 °С и инактивируется щелочными растворами (рН более 8) и алкогольными напитками.
У вас появились симптомы ботулизма? Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Виды заболевания
В зависимости от этиологии, ботулизм может быть:
- пищевым – это наиболее распространенный вид заболевания, возникающий вследствие употребления в пищу продуктов, зараженных Clostridium botulinum;
- раневым – развивающимся из-за контакта раневой поверхности у пациента с поверхностью, на которой присутствуют бактерии;
- детским – развивающимся только у младенцев первого полугода жизни из-за нарушения родителями гигиенических рекомендаций по уходу за ребенком;
- дыхательным – в этом случае возбудитель попадает в организм через органы дыхания в виде спор, в большом количестве распыленных в воздухе (например, при применении бактериологического оружия).
Все перечисленные разновидности, кроме пищевой, встречаются крайне редко. Передача ботулизма от инфицированного человека к здоровому невозможна.
Как избежать инфицирования
Согласно рекомендациям Роспотребнадзора, для профилактики ботулизма следует:
- использовать только консервы, приготовленные промышленным способом;
- ни в коем случае не употреблять в пищу консервы с вздутой крышкой;
- хорошо отмывать от частиц грунта овощи, фрукты и грибы;
- не использовать для домашнего консервирования растительные продукты со следами порчи;
- пойманную или купленную рыбу быстро избавить от внутренностей и хорошо вымыть, после чего хранить в холоде;
- не консервировать, а солить грибы и овощи;
- перед использованием в пищу проваривать консервированные продукты около получаса, чтобы разрушить ботулотоксин.
Следует знать, что продукты, зараженные Clostridium botulinum, по вкусу, цвету и запаху неотличимы от качественной пищи. Лучший способ избежать отравления – термообработка любых консервов в течение 15-20 минут. Это поможет избежать не только ботулизма, но и других кишечных инфекций, вызывающих отравления и воспаления ЖКТ.
Что происходит в организме человека
Инкубационный период при ботулизме вариабелен и может продолжаться от 2 часов до 5 суток, но, как правило, симптомы отравления появляются в течение первых 2-6 часов после попадания бактерии и продуктов ее деятельности в организм. Ботулотоксин начинает проникать в кровь уже в ротовой полости.
Основная его часть всасывается в тонком кишечнике и затем распространяется по всему организму. Токсин очень быстро поражает нервные волокна, блокируя передачу к мышечной ткани нервных импульсов, поступающих от головного и спинного мозга.
Из-за этого функция мышечных волокон снижается либо полностью прекращается.
От паралича страдают глазные и глотательные мышцы, затем межреберные и мышцы диафрагмы.
Уменьшается перистальтическая деятельность кишечника, падает защитная активность лейкоцитов, изменяются метаболические процессы в эритроцитах, в результате чего снабжение кислородом тканей резко ухудшается.
Человек испытывает затруднения с дыханием, которые вскоре, если не будет оказана срочная медицинская помощь, приведут к летальному исходу.
Как распознать ботулизм
К основным симптомам ботулизма относят:
- сухость во рту, тошноту, изменение голоса, хрипоту, боль при глотании;
- двоение в глазах, ухудшение зрения (туман, мушки перед глазами);
- опущение верхнего века, расширение зрачков, косоглазие, птоз;
- отсутствие мимики, бледность кожи, шаткость походки, нарушения координации;
- симметричный парез и паралич конечностей, дыхательной мускулатуры (чувство сдавливания грудной клетки);
- вздутие и боли в животе, понос 3-5 раз в день.
При появлении у человека хотя бы одного-двух из перечисленных признаков ботулизма необходимо срочно обращаться к врачу. Промедление чревато самыми тяжелыми последствиями, так как быстро развивающийся паралич мышц дыхательной системы неминуемо приводит к смерти больного.
Диагностика ботулизма в медицинском учреждении включает лабораторные анализы, направленные на обнаружение ботулотоксина и бактерий в рвотных массах и крови пациента. Кроме того, на наличие токсина обязательно исследуются продукты, которые предположительно стали причиной отравления.
Как лечат больных ботулизмом
В домашних условиях первая помощь при ботулизме заключается в скорейшей доставке больного в медицинское учреждение. Чем быстрее это будет сделано, тем выше шансы на благополучное выздоровление. Одновременно следует промыть больному желудок водным раствором питьевой соды (20 г на литр воды), поставить содовую очистительную клизму и дать энтеросорбент.
Перечисленные действия замедлят действие токсина и помогут частично вывести его из организма. Однако они не отменяют вызов скорой помощи и доставку пациента в лечебное учреждение, поскольку при сильной интоксикации у больного может очень быстро развиться паралич дыхательных путей и асфиксия, которая приводит к летальному исходу.
Лечение ботулизма в АО «Медицина» (клиника академика Ройтберга)
Терапия заболевания включает в себя следующие действия:
- промывание желудка при помощи специального зонда, чтобы удалить остатки зараженной пищи;
- кишечный диализ при помощи специального раствора;
- введение антитоксической сыворотки в соответствии с типом обнаруженных бактерий (А, С или Е);
- введение препаратов для инфузионной терапии для ускорения дезинтоксикации, восстановления водно-электролитного баланса, устранения белковых нарушений;
- введение антибактериальных препаратов;
- меры по устранению гипоксии и ее последствий;
- лечение осложнений ботулизма.
В зависимости от тяжести отравления и общего состояния здоровья лечение ботулизма занимает от нескольких дней до месяца. Однако при своевременном медицинском вмешательстве и соблюдении клинических рекомендаций ботулизм рано или поздно полностью излечивается, а деятельность нервной системы восстанавливается без малейших последствий для ее функционирования.
Вопросы и ответы
Медицинская статистика свидетельствует, что первое место среди причин ботулизма занимают домашние консервы – маринованные грибы и огурцы, а также окорока домашнего копчения и сыровяленые колбасы.
Менее часто отравление вызывают домашние соления, копченая или вяленая рыба, мясные и рыбные консервы.
В редких случаях источником инфекции становится пчелиный мед, картофельный салат с жареным луком в большом количестве масла без последующей термической обработки, маринованные побеги бамбука.
Источник инфекции ботулизма может быть обнаружен в любых продуктах, контактировавших с зараженной почвой или содержимым кишечника животных, птиц, рыб, в которых находились споры бактерий. Употребление в пищу плохо вымытых продуктов или домашних консервов, приготовленных с недостаточным соблюдением условий стерилизации – вот основные источники заражения.
Признаки заболевания ботулизмом у детей неотличимы от симптоматики взрослых людей: боли в животе, понос, изменение голоса или характера плача, у младенцев – неспособность удерживать головку и т.д.
Поскольку заболевание развивается очень быстро, при малейшем неблагополучии следует сразу же обратиться к врачу.
Своевременно оказанная помощь и соблюдение клинических рекомендаций при ботулизме у детей позволяют избежать наихудших последствий при отравлении.
Отравления в быту. Как помочь?
С развитием медицины все же не ушла проблема отравлений, возникающих в быту. Отравлением называют острое патологическое состояние химической этиологии, когда на организм воздействует определённое критическое количество отравляющего вещества, то есть вещества, которое вызывает нарушение функционирования органов и систем, представляющее угрозу жизнедеятельности.
Встречаются бытовые отравления повсеместно, и частота их встречаемости остается просто огромной. В России острые отравления составляют 250-300 человек на 100 тыс. населения ежегодно. Это намного больше заболеваемости острым инфарктом миокарда.
Подавляющее большинство случаев носят случайный характер. Суицидальные попытки составляют почти 20%, а отравления на рабочем месте всего 2%.
Наиболее часто отравляются в быту дети — около 50% (страны Западной Европы и США) и около 8% в России. Основной причиной отравлений служат лекарственные препараты, которые оставляются родителями совершенно бесконтрольно.
По суицидальному фактору лидируют женские отравления, по случайности в быту — мужские.
Стадии отравления
По мере того, как патологический процесс отравления развивается, он проходит несколько стадий:
Токсигенная, или ранняя. На этой стадии возникает первичный контакт с отравляющим веществом. Повреждаются ткани, клеточные мембраны, разрушаются белки;
Соматогенная. В этой стадии организм бросает все усилия на то, чтобы поддержать постоянство среды, то есть гомеостаз.
- Виды отравлений по способу поступления отравляющего вещества подразделяются на:
- Поступление вещества через рот, или пероральные. Чаще всего они возникают в быту; ребёнок и бытовая химия
- Чрезкожные (перкутанные) — проникновение токсина осуществляется через повреждённые кожные покровы;
- Проникающие вглубь кожи — инъекционные, укусы;
Полостные. Возникают при введении токсина в наружный слуховой проход, влагалище, прямую кишку.
По характеру течения отравления различают:
Острые. При этом характерно острое начало и развитие специфических особых симптомов;
Хронические — симптоматика нарастает постепенно или при поступлении яды малыми дозами длительное время. Примером может служить алкогольная интоксикация.
- Отравления также распределены по степени тяжести состояния пациента:
- Лёгкая степень тяжести;
- Средней тяжести;
- Тяжёлая и крайне тяжёлая степень.
На данный момент известно более 500 видов отравляющих веществ. Различают вещества нейротоксического, кожно-нарывного, кардиотоксического, пульмотоксического, нефротоксического, гепатотоксического действия, которые вызывают сильное отравление организма.
Этапы терапии
Предупредить дальнейшее проникновение и всасывание яда в организм, а также скорейшее его выведение (элиминацию). Это возможно осуществить очищением желудочно-кишечного тракта или других органов в зависимости от того, каким путём вещество проникло в организм.
- Обезвреживание токсина при помощи антидотов;
- Проведение симптоматической терапии для поддержания жизнедеятельности органов и систем.
- Бытовые отравления очень широко распространены и тем самым происходит усугубление прогноза, потому что помощь оказывается людьми, не имеющими к медицине никакого отношения.
- Пероральный способ проникновения в организм токсического вещества наиболее распространённый. Первыми моментами детоксикации должны стать:
- Промывание желудка. Промывания желудка может проводиться, как «ресторанным» способом с применением стакана воды и раздражением корня языка, так и желудочного зонда;
Лекарственные рвотные препараты при отравлении. Их нельзя назначать детям до 5 лет, при тяжёлом состоянии пациента, при отравлении щелочными и кислотными веществами.
При неправильном назначении рвотные препараты могут вызвать повреждение слизистой оболочки ЖКТ и кровотечение. Рвоту можно стимулировать употреблением за наиболее короткий срок наибольшего количества воды с раздражением корня языка.
Раствор поваренной соли в соотношении с тёплой водой 1:1 также способствует появлению рвоты;
Слабительные. Применяется данная группа препаратов при отравлении веществами с замедленным периодом всасывания.
Адсорбенты (средства от отравления). Эти лекарственные средства работают по одному из 4 сорбционных механизмов: энтеросорбция, наружная, или аппликационная сорбция, детоксикация и сорбция крови и других жидких сред вне организма, сочетанная детоксикация каскадного типа. В быту применяется в основном энтеросорбция.
Энтеросорбенты на данный момент представлены несколькими поколениями: 1 поколение — активированный уголь, 2 поколение — гранулированные синтетические препараты, 3 и 4 поколение представлены сухими волокнистыми таблетками.
Последние поколения сорбентов наиболее эффективны, так как они быстро поглощаются, волокнистые структуры находятся в очень маленьком объёме, оказывают лечебное действие подобное гранулированным сорбентам.
К сорбентам относится активированный уголь, действие которого мы вкратце рассмотрим. Активированный уголь наиболее распространённый энтеросорбент. Представляет он собой вещество пористой структуры, получаемое из углеродосодержащих материалов органической природы.
Поверхностная активность угля объясняет его высокую эффективность при отравлениях. Активированный уголь может успешно поглощать алкалоиды, токсины растительного и бактериального происхождения, соли тяжёлых металлов, производные синильной кислоты, фенола, газы, сульфаниламиды.
В отношении кислот и щелочей уголь малоактивен.
Особенности применения активированного угля
При использовании данного препарата должна быть создана достаточно высокая концентрация его в желудочно-кишечном тракте. Недостаток препарата приведёт к свободному нахождению токсинов в желудке и кишечнике, проникновению вредных веществ в кровь. При заполненном едой желудке концентрация угля должна быть повышена в несколько раз из-за возможности сорбции пищевых масс.
Длительность приёма активированного угля различена в зависимости от типа отравляющего вещества. При использовании других лекарственных веществ одновременно с углем автоматически снижает их эффективность.
Активированный уголь при отравлении принимают внутрь в виде порошка в дозе 20-30 г. Это соответствует 80-120 таблеткам. Повторный приём можно осуществить уже через 4-6 часов. Иногда побочным действием активированного угля могут быть запоры, диспепсические проявления. Иные энтеросорбенты также обладают подобными нежелательными эффектами. К примеру, Смекта.
Белый уголь является препаратов энтеросорбентов последнего поколения. Основой его является оксид кремния высокодисперсный. Выпускается в форме растворимых таблеток. Кроме того, препарат содержит микрокристаллическую целлюлозу. Сорбционная ёмкость белого угля наиболее высока по сравнению с остальными энтеросорбентами. Суточная его дозировка составляет 2-4 г, а это всего 8-16 таблеток.
Измельчать таблетки перед употреблением нет необходимости. Они имеют приятный нейтральный вкус. Белый уголь не способен вызывать запоры, а также стимулирует работу кишечника, что в свою очередь способствует скорейшему очищению ЖКТ от отравляющего вещества. Данный препарат имеет массу преимуществ, поэтому может быть рекомендован для активного домашнего применения при бытовых отравлениях.
Пищевое отравление. Симптомы, лечение, профилактика
содержание
Пищевое отравление – это заболевание, вызванное употреблением продуктов, содержащих вредные микроорганизмы. Это могут быть бактерии, вирусы, паразиты.
Чаще всего они содержатся в сыром мясе, курице и яйцах, но могут быть и в любых других продуктах.
Кроме того, опасные микроорганизмы могут накапливаться в продукта, хранящихся на прилавках магазинов и на открытом воздухе, а также на тех продуктах, которые слишком долго хранились перед тем, как были употреблены в пищу.
В большинстве случаев пищевое отравление переносится относительно легко и само проходит через несколько дней. За это время вредные вещества выводятся из организма. Но некоторые виды пищевых отравлений могут быть очень серьезными и требуют консультации хорошего терапевта.
Симптомы отравления
Первым признаком отравления, как правило, является диарея. Кроме того, может появиться боль в животе, рвота и спазмы в желудке. Некоторые пищевые отравления могут вызвать высокую температуру и появление крови в стуле. Симптомы отравления во многом зависят от общего состояния здоровья человека и того, какой микроорганизм стал причиной отравления.
Если рвота и диарея очень сильные, может наступить обезвоживание – потеря большого количества жидкости тела.
Признаками обезвоживания является сухость во рту, головокружение, уменьшение количества мочи и ее темный цвет. У детей и пожилых людей обезвоживание может наступить очень быстро.
Отравление и обезвоживание особенно опасны для беременных женщин, поэтому при подозрении на отравление им необходимо обязательно обратиться к врачу.
2.Как вредные микробы могут попасть в пищу?
- Во время обработки мяса. В кишечнике животных, которые человек использует в пищу, находятся бактерии. Это нормально, но иногда бактерии попадают и на те части животных (мясо), которое мы едим.
- Из-за воды, которой поливают или моют фрукты и овощи. Если в этой воде есть микробы (чаще всего это микробы из навоза животных и бытовых сточных вод), они могут попасть на продукты.
- Во время приготовления пищи. Если предметы, на которых есть микробы, контактируют с продуктами питания, микробы могут попасть на них. Например, если вы используете одну и ту же разделочную доску для нарезки овощей и сырого мяса, микробы могут попасть на овощи. То де самое происходит, если плохо вымыть руки после нарезки мяса.
3.Как узнать, что у вас пищевое отравление?
Поскольку большинство отравлений переносятся достаточно легко, люди не всегда обращаются к врачам по этому поводу. Обычно предположение именно о пищевом отравлении делается, если люди, которые если одну и ту же пищу, заболевают одновременно.
Если симптомы отравления достаточно серьезны – есть сильная рвота или понос, или же состояние здоровья не улучшается в течение нескольких дней, лучше обратиться к врачу. Врач сможет точно определить причину недомогания и сказать, действительно ли это отравление. Возможно, придется сделать анализ крови и кала для точной диагностики.
4.Лечение и профилактика
Лечение отравления
В большинстве случаев пищевое отравление проходит само по себе в течение двух-трех дне. Все, что нужно делать – это отдыхать и пить больше жидкости, чтобы предотвратить обезвоживание организма. Выпивать чашку воды или специального регидратирующего напитка (он помогает восстановить водно-солевой баланс) нужно при каждом большом жидком стуле.
Соки и другие фруктовые напитки содержат слишком много сахара и не подходят для регидратации. Кроме того, врачи рекомендуют начать нормально питаться как можно скорее. Как только прием пищи перестанет вызывать рвоту, нужно попробовать съесть немного той пищи, которую Вы обычно употребляете. Но стоит избегать слишком жирных и слишком сладких продуктов.
Антибиотики для лечения пищевых отравлений, как правило, не используются. Могут назначаться лекарства, которые помогают остановить диарею, но их не рекомендуется давать маленьким детям. Кроме того, их нельзя принимать и взрослым, если отравление сопровождается высокой температурой и кровью в стуле, потому что состояние может только ухудшится.
При сильном обезвоживании, а также при тяжелых отравлениях (например, ботулизме и кишечных инфекциях) может потребоваться неотложная медицинская помощь и лечение в стационаре.
Профилактика отравления
Предотвратить отравление в большинстве случаев помогают вот эти несложные рекомендации:
- Соблюдайте чистоту. Мойте руки перед приготовлением пищи, хорошо мойте в горячей воде с моющими средствами ножи, разделочные доски, а также свежие овощи и фрукты.
- Разделяйте продукты – не храните рядом сырое мясо и другие продукты. Не используйте одну и ту же посуду и столовые приборы для сырых и готовых мясных продуктов.
- Убеждайтесь в том, что мясо, курица, рыба, яйца доведены до полной готовности.
- Убирайте продукты в холодильник сразу же. Не оставляйте разрезанные фрукты и овощи при комнатной температуре на долгое время.
- Если Вы сомневаетесь в качестве продукты – выбросите его. Если Вы не уверены в безопасности пищи – не ешьте ее.
Отравление у детей
Во всем мире количество острых отравлений неуклонно растет, эту ситуацию называют «ползучей катастрофой». В связи с широким распространением в окружающей среде различных химических и фармакологических препаратов все больше детей поступает в токсикологические отделения с диагнозом острого экзогенного отравления.
Другая, еще более серьезная, причина – легкомысленное отношение матери к здоровью собственного ребенка, ее невнимательность и расчет на русский “авось”.
Годовалый малыш проснулся рано и вылез из кроватки. Мама одела его и пустила на “свободный выпас”, а сама легла досыпать.
Скажете: такого не может быть? К сожалению, может, как и все остальные случаи из личной врачебной практики.
Малыш, оставшись без присмотра, с удовольствием хозяйничал на кухне, рассыпал крупу, разлил масло, а потом забрался на стул и достал с полочки бабушкин клофелин. Через час, когда проснулась мама, спал уже малыш, зажав в кулачке флакончик с таблетками.
В гости к маме пришла подружка, с которой давно не виделись. Накопилось столько новостей, требующих немедленного обсуждения за чашкой кофе и сигаретой. Но ведь пассивное курение вредно для ребенка.
Поэтому его оставили в комнате, а сами удалились на кухню. Сколько длился перекур, неизвестно. Мама утверждает, что совсем недолго.
Но малышу хватило времени, чтобы из сумки гостьи достать противозачаточные таблетки и полакомиться ими.
Двухлетняя девочка играла на полу с игрушками и вдруг там же на полу уснула. Мама перенесла ее в кроватку, и занялась домашними делами, довольная, что ребенок не мешает. Через какое-то время мать обратила внимание, что сон девочки беспокоен, она плачет, не просыпаясь, производит беспорядочные движения конечностями, словно отбиваясь от кого-то.
Врач скорой помощи заподозрил медикаментозное отравление, и на полу среди игрушек был обнаружен пузырек с амитриптилином (применяется при депрессиях). Беспокойное поведение ребенка объяснялось возникновением галлюцинаций.
Мама налила в чайник “Антинакипин” и оставила на ночь, чтобы растворился весь осадок. Когда рано утром малыш потребовал законную бутылочку, полусонная мама развела молочную смесь водой из злополучного чайника и дала ребенку. Спохватилась она, лишь заметив, что смесь в бутылочке свернулась хлопьями. А за это время малыш уже успел отхлебнуть изрядную дозу.
Подобных примеров можно привести тысячи.
Но есть и другие случаи, когда мама собственной рукой превышает дозу лекарства или по ошибке дает ребенку другое средство.
В каждой семье есть аптечка с набором самых необходимых и, казалось бы, безобидных лекарств. Но так ли они безобидны?
Еще в XYI веке врач и естествоиспытатель Парацельс сказал: «Яд от лекарства отличает только доза.»
Известно ли вам, что широко рекламируемые и любимые родителями «Калпол», «Панадол», «Тайленол»и другие лекарства на основе парацетамола уже в дозе, лишь в два раза превышающей разовую, оказывают токсическое влияние на печень, а десятикратное превышение разовой дозы вызывает почечную недостаточность? Не слишком ли тяжелая расплата за бесконтрольное употребление «сиропа с ароматом клубники»?
Знакомые всем препараты димедрол, супрастин, пипольфен, кроме аллергического, обладают успокаивающим и снотворным действием, что делает их весьма популярными у некоторых родителей.
Желая, чтобы ребенок поспал подольше в выходной или праздничный день, мама дает малышу димедрол в повышенной дозе.
Вопреки ожидаемому результату ребенок не засыпает, и получает еще одну таблеточку. После этого ребенок не только не успокаивается, но напротив, становится возбужденным, не находит себе места в кроватке, отбивается от кого-то невидимого руками, извивается, плачет. Кожа у него покраснела и стала сухой, зрачки расширились, сердечко бьется учащенно. И виной всему стала передозировка димедрола.
У грудничка насморк. Он не может сосать грудь, плохо спит. Доктор назначил малютке сосудосуживающие капли в нос: нафтизин, галазолин или санорин. После первой же процедуры малыш свободно задышал носом, хорошо поел и спокойно заснул.
Довольная мама стала закапывать ему капли перед каждым кормлением, а потом еще перед тем, как уложить спать. К вечеру ребенка словно подменили: он стал вялым, сонливым, отказывался от еды и просился в кроватку. Кожа стала бледной, холодной, усилилось потоотделение.
Измерив температуру, мама пришла в ужас: 34,7 С. Так интенсивное лечение насморка привело к отравлению малыша.
Все чаще сосудосуживающие капли выпускаются в пластиковых флаконах, снабженных носиком-капельницей.
Делается это для удобства потребителей: снял колпачок, надавил на податливые стенки, закапал лекарство в нос, и никакой возни с пипеткой.
Для маленьких детей такой способ не годится, так как, применив усилие, можно впустить лекарство струей, значительно превысив дозу. Воспользуйтесь обычной пипеткой, набирая в нее столько капель, сколько назначил врач.
У ребенка многократная рвота, и мама, вместо того, чтобы пригласить врача, два дня подряд дает ему церукал («Я знаю, что он останавливает рвоту»). А о побочных действиях этого препарата, так же, как и о нежелательности его применения у детей до 14 лет, она и понятия не имеет.
Поэтому, когда на 3-й день у ребенка появились насильственные движения в конечностях и мышцах шеи (переразгибание рук, непроизвольные повороты головы в сторону) и судорожные подергивания (гримасы) лицевой мускулатуры, мама очень удивилась и вызвала скорую помощь.
Едва взглянув на мальчика, врач скорой помощи спросил: «Церукал давали?», и, получив утвердительный ответ, приступил к промыванию желудка через зонд.
К сожалению, отравления у детей не ограничиваются лекарственными средствами. В быту нас окружают химические вещества, призванные улучшить и облегчить нашу жизнь.
Сколько бед и несчастий принесла и еще принесет детям уксусная эссенция, используемая в каждой семье для домашнего консервирования!.
Ни в одной стране мира не выпускается уксусная кислота такой концентрации для бытовых целей, а у нас — пожалуйста, пей — не хочу.
Ни педантичной немке, ни легкомысленной француженке, ни дисциплинированной американке не придет в голову перелить ядовитое вещество в бутылку из-под «Пепси» или «Фанты», а у нас сплошь и рядом причиной отравления малышей является пренебрежение элементарными правилами хранения моющих и дезинфицирующих средств и предметов бытовой химии.
«Как же так получилось? — сокрушается мама, — ведь я же написала на бутылке, что здесь бензин».
Но малыш читать не умеет, зато хорошо помнит, что вчера на прогулке папа наливал ему вкусную водичку из такой бутылки.
У детей до одного года двигательная активность и поле деятельности ограничены кроваткой или манежем. Самостоятельно достать и проглотить лекарства или токсические вещества они не могут.
Поэтому причина отравлений у малышей первого года жизни — это невнимательность и беспечность родителей, когда, перепутав посуду, они дают ребенку вместо воды спиртные напитки или другие токсические вещества; вместо капель для носа закапывают глазные капли с клофелином; выполняя назначения врача, превышают дозу лекарств, а нередко лечат ребенка самостоятельно, не советуясь с врачом, полагаясь на собственные знания или советы подруг.
Способность малыша к самостоятельному передвижению увеличивает риск несчастных случаев, в том числе и отравлений.
Недоступных мест для ребенка становится все меньше, а предметов и веществ с привлекательным видом все больше.
Разве можно пройти мимо пузырька с такими красивыми разноцветными таблетками? Надо немедленно достать их и попробовать. О, да они еще и в сладкой оболочке, настоящие конфеты!
Всегда помните о том, что ребенок «познает мир через рот». Этим обстоятельством и объясняется наибольшее количество отравлений в группе детей 2‑го и 3‑го лет жизни.
Добавьте сюда неряшливость матери в быту, небрежность взрослых при хранении лекарств и химических веществ, и картина будет полной.
Судьба ребенка с острым отравлением нередко зависит от правильного поведения матери или окружающих. Что должна сделать мать, если ребенок принял какое-то лекарственное или химическое вещество?
Если факт приема ядовитого вещества установлен, немедленно вызывайте скорую помощь, а до приезда бригады освободите ротовую полость ребенка от таблеток, которые он не успел проглотить, постарайтесь прополоскать ему рот и напоить большим количеством воды (до 200мл) с двумя растолченными таблетками активированного угля или другого адсорбента, например, полифепана (1—2 чайные ложки).
Не поите ребенка молоком, так как некоторые яды являются жирорастворимыми, и жир, содержащийся в молоке, ускорит всасывание яда.
Попробуйте собрать и сосчитать оставшиеся таблетки, прикиньте, сколько таблеток успел проглотить малыш. Каждому ясно, чем больше доза, тем тяжелее отравление, тем серьезнее прогноз.
Но не стоит успокаиваться, если не досчитались “всего одной” таблетки. Некоторые лекарственные препараты обладают таким сильным и быстрым действием, что и одна таблетка может привести к тяжелым нарушениям жизненно важных функций. К таким препаратам относятся нитроглицерин, аминазин, дигоксин, гемитон, клофелин, амитриптилин.
Ни в коем случае не вызывайте рвоту у ребенка, если отравление произошло концентрированной кислотой или едкой щелочью, вызывающими ожоги полости рта, глотки и пищевода.
Едкое вещество при прохождении в обратном направлении неизбежно увеличит площадь и глубину ожога, а также может попасть в дыхательные пути.
Постарайтесь напоить ребенка водой (1,5 — 2 стакана), чтобы уменьшить концентрацию едкого вещества в желудке.
- Бытующее в народе мнение, что при отравлении кислотой надо пить щелочные напитки, а при отравлении щелочами — слабокислые растворы, неверно, так как образующийся в результате такой реакции углекислый газ является причиной перерастяжения желудка и ухудшения состояния ребенка.
- Если отравление произошло газом или испарениями ядовитого вещества, ребенка срочно следует вывести из загазованного помещения, освободить от стесняющей одежды, очистить дыхательные пути от слизи и рвотных масс.
- При попадании ядовитого вещества в глаза необходимо провести промывание глаз струей теплой воды с помощью шприца (без иглы) или резиновой груши в течение 5 минут.
- Если отравляющее вещество попало на кожу, ребенка надо раздеть и тщательно промыть кожу теплой проточной водой с мылом, сначала обрабатывая загрязненные участки, а затем всю поверхность тела.
- Порой факт приема ребенком лекарственных или химических веществ остается неизвестным матери или другим взрослым членам семьи, что существенно затрудняет диагностику, приводит к несвоевременному оказанию помощи, и ухудшает прогноз.
Настораживающим моментом, заставляющим мать подумать об отравлении, является изменение поведения ребенка: обычно активный и веселый, он вдруг становится вялым, сонливым, засыпает в неурочное время.
Сон такой глубокий и крепкий, что его невозможно разбудить. Или, наоборот, во сне ребенок совершает активные движения, ползает по кровати, отбивается от кого-то руками и ногами, плачет, кричит, не просыпаясь.
Такое поведение свидетельствует о галлюцинациях. Могут возникнуть судороги, потеря сознания.
Подумайте об отравлении, если…
— у вашего малыша насморк, и вы, не жалея лекарства, закапываете ему в нос сосудосуживающие капли, а ребенок становится вялым, отказывается от еды и просится спать;
— ребенок вдруг становится дурашливым, смешливым без причины, его «штормит», т.е. шатает в стороны при ходьбе, он натыкается на предметы, спотыкается на ровном месте;
— среди полного здоровья внезапно ухудшается состояние ребенка, нарушается сознание, появляются судороги, а признаки острого воспалительного заболевания отсутствуют.
Вызывайте скорую помощь и расскажите о своих наблюдениях и подозрениях врачу. Чем раньше вы это сделаете, тем лучше для ребенка.
Неужели ничего нельзя сделать, чтобы уберечь детей от воздействия токсических веществ? Можно и даже нужно!
Профилактика отравлений чрезвычайно проста и не требует от родителей ни моральных, ни материальных затрат.
Лекарства должны храниться в недоступном для ребенка месте. Периодически устраивайте ревизию в домашней аптечке и освобождайтесь от ненужных, с истекшим сроком годности, со стершейся надписью лекарств. Не держите лекарства «под рукой» в косметичке, в кармане, в сумочке. Ваш юный следопыт отыщет их везде и попробует «на зуб».
- Если во время болезни вы даете ребенку таблетки или витамины, никогда не называйте их «конфетками».
- Чистящие и моющие средства, аэрозоли для борьбы с насекомыми, пятновыводители и растворители, технические жидкости храните в закрытом помещении или в запертом на ключ шкафу.
- Не допускается переливание потенциально ядовитых веществ в тару из-под пищевых продуктов.
- Жидкость для снятия лака, дезодоранты, косметические лосьоны должны храниться на высокой полке, куда ребенок не сможет добраться даже со стула.
Не оставляйте в рюмках недопитые алкогольные напитки. Пока вы провожаете гостей, дети могут продолжить праздничное застолье, следуя вашему примеру.
Не держите в доме ядовитые растения, а на прогулке не разрешайте малышу пробовать «красивые ягодки» с деревьев и кустарников.
Все вышесказанное в большей мере относится к малышам, отравления которых носят, в основном, случайный характер.
Пищевое отравление у ребенка
Заболевание лечит: Детский гастроэнтеролог
Содержание
Пищевое отравление представляет собой комплекс болезненных симптомов, которые возникают, когда организм поражают ядовитые и некачественные продукты животного или растительного происхождения.
Токсины могут попадать разными способами: через кишечник, при всасывании через слизистую оболочку носоглотки или ингаляционным путем.
У детей до одного года всасывание и распространение по организму происходит быстрее.
Источник: Х.Д. Абдихакимович Особенности течения пищевых токсикоинфекций
// Педиатр, 2017, т.8, спецвыпуск
Отравление у детей встречается чаще, чем у взрослых, при этом протекает гораздо сложнее. Это объясняется особенностью еще неокрепшего организма ребенка. В ранние годы микрофлора кишечника еще не сформирована, токсины быстро всасываются и распространяются по крови, отмечается низкая кислотность желудочного сока.
Разновидности пищевых отравлений
- Микробное. К данному виду относят отравление испорченными или зараженными продуктами.
- Интоксикация химическими веществами. Возникает при попадании токсинов в ЖКТ и требует срочного вмешательства врача.
- Отравление ядовитыми грибами, рыбой или мясом, растениями. Рекомендуется неотложное обращение к врачу. Источник: Б.Ж. Сулейжан, У.К. Кельдикулова Пищевые токсикоинфекции// Журнал Алматинского государственного института совершенствования врачей, 2011, №1
Признаки и симптомы у детей
Пищевые токсикоинфекции у детей возникают внезапно и проявляются в острой или легкой форме. Первые признаки отмечаются спустя несколько часов с момента, когда ребенок употребил испорченную или недоброкачественную пищу. Зачастую это происходит в течение 60 минут, при скрытом течении заболевания – до 8 суток. Чем быстрее проявляются симптомы отравления, тем оно опаснее.
Независимо от возбудителя, при отравлении желудка у детей может наблюдаться:
- режущие боли в области живота;
- общая слабость и вялость;
- наличие тошноты и/или рвоты;
- озноб;
- сухость слизистых;
- бледность кожи;
- повышенная или пониженная температура;
- потеря аппетита;
- повышенная жажда;
- учащенное дыхание и пульс;
- жидкий стул.
Наибольшую опасность для здоровья малыша представляют рвота и жидкий стул, поскольку они способны быстро обезводить организм и могут вызвать появление почечной недостаточности. К основным признакам обезвоживания относят: сокращение кратности мочеиспусканий и уменьшение количества мочи, сухость кожи и снижение ее эластичности.
В сложных случаях возможно появление ботулизма с поражением нервной системы. При таком отравлении у малыша отмечается сухость в ротовой полости, запор, может снизиться острота зрения.
Если ребенок отравился растениями, его чаще всего беспокоят сильные боли в животе с обильным слюнотечением. Возможно изменение частоты ударов сердца и нарушение ритма.
Отравление грибами характеризуется болезненными ощущениями в области живота, бледностью губ и кожных покровов, расстройством стула. У ребенка может наблюдаться тошнота и частая рвота, иногда – с примесью крови. Отравление ядовитыми грибами – наиболее опасный тип отравления.
Употребление овощных блюд и продуктов с высоким содержанием нитратов может вызвать у ребенка ряд симптомов. К их числу относят болезненные ощущения в желудке, вялость, головную боль, одышку, рвотные позывы и наличие шума в ушах.
Симптомы отравления, при которых требуется оперативная врачебная помощь:
- низкая температура тела;
- одышка;
- сонливость;
- моча темного цвета и снижение ее количества;
- кровь в рвотных массах или стуле.
Причины заболевания у ребенка
Одна из главных причин пищевых токсикоинфекций – употребление несвежих продуктов. Чтобы избежать заболевания, следует обращать внимание на внешний вид и запах пищи, а также на условия хранения. Нередко родители покупают ребенку продукты, не придавая значения сроку годности. Даже если Вы совершаете покупки в проверенной торговой точке с безупречной репутацией, необходимо обязательно смотреть на упаковку товара.
Кроме недоброкачественных продуктов, в медицинской практике встречаются случаи попадания в организм малыша химических ядов и токсических растений вместе с едой. Токсины могут содержаться в лекарственных препаратах или бытовой химии, которую ребенок употребил случайно или по незнанию.
Что необходимо делать при отравлении?
Если у Вашего ребенка случилось пищевое отравление, абсолютно недопустимо самостоятельное лечение. Не нужно давать ему активированный уголь, дожидаясь эффекта. Особенно это касается новорожденных, поскольку у них наиболее высокая частота развития тяжелых последствий.
Основная задача родителей – своевременно оказать помощь, обратившись к специалисту. Во избежание осложнений все лекарственные препараты ребенку назначает доктор.
Не рекомендуется давать детям антибиотики, обезболивающие, противодиарейные и противорвотные средства. Попытки самостоятельно вылечить ребенка способны навредить его здоровью и оттянуть срок выздоровления.
Помимо этого, такие действия приведут к исчезновению симптомов, по которым специалист может установить истинную причину отравления.
Источник: А.В. Горелов Терапия острых кишечных инфекций у детей в современных условиях
// Вопросы современной педиатрии, 2004, т.3, №4, с.72-78
Отравления диагностируют на основании анализов, очного осмотра ребенка и опроса родителей. Все лечебные мероприятия проводятся в условиях стационара, в некоторых случаях – дома.
Лечебные мероприятия направлены на незамедлительное выведение токсинов из организма ребенка, устранение симптоматики и борьбу с обезвоживанием. Также специалист может назначить диету и витаминотерапию.
При малейшем подозрении на отравление у ребенка обращайтесь в педиатрическое отделение «СМ-Клиники». У нас работают опытные специалисты, которые помогут установить точную причину заболевания и предоставят полный комплекс медицинских услуг на высоком уровне.
Особенности питания ребенка после лечения
- увеличение частоты приемов еды до 6-8 раз в сутки;
- употребление жидкости, измельченной и протертой пищи дробными порциями;
- исключение жареных блюд;
- кормление по желанию (давать еду по требованию, но не перекармливать).
Главное правило питания – еда должна содержать минимальное количество жиров. Следует отказаться от цельного молока, фруктов и свежих хлебобулочных изделий, которые могут спровоцировать брожение в кишечнике. Можно давать больше кипяченой воды, сухари, обезжиренный творог, запеченные яблоки, печенье, отвар шиповника.
Профилактика заболевания
- Соблюдение ребенком личной гигиены: мытье рук до и после прогулки, после посещения туалета, перед едой.
- Отсутствие в рационе сырой воды, готовых фабричных блюд и некипяченого молока.
- Соблюдение условий хранения еды.
- Тщательный отбор продуктов питания с учетом срока годности и качества.
Обработка мелких трещин, царапин и ссадин на руках во избежание попадания микробов в организм.
Источники:
- Х.Д. Абдихакимович. Особенности течения пищевых токсикоинфекций // Педиатр, 2017, т.8, спецвыпуск
- Б.Ж. Сулейжан, У.К. Кельдикулова. Пищевые токсикоинфекции // Журнал Алматинского государственного института совершенствования врачей, 2011, №1
- А.В. Горелов. Терапия острых кишечных инфекций у детей в современных условиях // Вопросы современной педиатрии, 2004, т.3, №4, с.72-78
Вострикова Екатерина Борисовна
Clinic
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
| Прием (осмотр, консультация) врача-гастроэнтеролога первичный, лечебно-диагностический, амбулаторный |
1950 руб. |
| Назначение схемы лечения (на срок до 1 месяца) |
1800 руб. |
| Консультация (интерпретация) с анализами из сторонних организаций |
2250 руб. |
| Консультация кандидата медицинских наук |
2500 руб. |
| УЗИ органов брюшной полости (комплексное) |
2900 руб. |
| УЗИ забрюшинного пространства (и забрюшинных лимфоузлов) |
1400 руб. |
| УЗИ желчного пузыря |
1400 руб. |
| УЗИ органов брюшной полости (комплексное) |
2900 руб. |
| УЗИ печени |
1600 руб. |
| УЗИ селезенки |
1600 руб. |
| Диагностика инфекции Helicobacter pylori (ХЕЛПИЛ-тест) |
1200 руб. |
| Колоноскопия |
5600 руб. |
| Биопсия при эндоскопическом исследовании (1 биоптат) |
1000 руб. |
| Оценка состава тела — биоимпедансный анализ |
2150 руб. |
| Оценка состава тела — повторно (биоимпедансный анализ) |
1750 руб. |
| Эзофагогастродуоденоскопия (ЭФГДС) |
3500 руб. |