Возникновение на коже сомнительных пятен, которые порой зудят и шелушатся, – серьезный повод обратиться к врачу и проверить наличие дерматологических заболеваний.
Розовый лишай (болезнь Жибера, розеола шелушащаяся, питириаз, питиаз) – острое кожное заболевание со специфичными высыпаниями, своеобразным течением и склонностью к сезонным рецидивам.
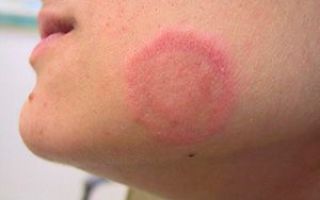
Проявляется образованием на коже груди, спины, конечностей и других участков тела розовых пятен, расположенных по линиям максимальной растяжимости (линии Лангера). Со временем высыпания становятся похожи на крупные медальоны.
С момента обнаружения первой материнской бляшки (крупного пятна) до полного исчезновения симптомов заболевания проходит 30-45 дней.
В ЦЭЛТ вы можете получить консультацию специалиста-дерматолога.
- Первичная консультация — 3500
- Повторная консультация — 2300
Записаться на прием
Причины питириаза
Несмотря на то, что болезнь Жибера встречается очень часто, механизм заболевания изучен не до конца. Предполагают, что первоначальную роль играют следующие факторы:
- Воздействие вирусов (герпевирус 7типа и пр.), бактерий и других инфекционных агентов. Это подтверждается тестами, доказывающими присутствие в организме возбудителей. Очень часто кожное заболевание появляется на фоне гриппа, ОРЗ и других инфекций.
- Присоединение аллергических реакций.
- Укусы клопов, вшей и других кровососущих насекомых.
- Сниженная иммунная защита.
- Частые переохлаждения и стрессы.
- Нарушение ЖКТ-функций и обмена веществ.
- Введение вакцин.
Симптомы питириаза
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
- Общая слабость, увеличение лимфоузлов, повышенная температура тела.
- Образование на теле небольших розоватых, а также розовато-лиловых пятен, имеющих симметричную форму и проступающих по линиям Лангера. Высыпания появляются на спине, конечностях, на груди, на шее, в паху и на других участках тела.
- Появление на коже 2-3 ярко-красных материнских бляшек (их диаметр — 4 см), усеянных чешуйками. Через неделю из этих больших пятен образуются небольшие высыпания-отсевы розового оттенка.
- Пятна-отсевы распространяются по всему телу и увеличиваются в размерах (их диаметр – 1-2 см), могут шелушиться, по форме напоминают медальоны.
- Сильный кожный зуд.
- Повышенная раздражительность.
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы.
В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр.
Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.
Диагностика питириаза
При обнаружении на кожных покровах подозрительных пятнышек необходимо своевременно обратиться к дерматологу.
При визуальном осмотре врач оценивает характер высыпаний, их форму, размеры, расположение на теле и способен поставить правильный диагноз.
После дерматоскопии дополнительно проводятся следующие исследования – биохимические анализы крови и мочи, РМП (реакции микропреципитации с антигенами), кожные соскобы с травмированных участков.
Более сложная диагностика проводится, если кожное заболевание длится более шести недель. В этих случаях отделяемое из пораженных очагов отправляют на бакпосев.
Поставить правильный диагноз поможет проведение биопсии и последующие гистологические исследования.
С целью отличить болезнь Жибера от других типов лишая, токсидермии, псориаза, осложненного сифилиса и других патологий проводится люминесцентная диагностика, проверка соскоба на наличие патогенных грибков, делаются RPR-тесты на сифилис и пр.
Розовый лишай у беременных
У женщин питириаз встречается чаще, чем у мужчин. Особенно опасно, когда кожное заболевание случается у беременных женщин.
При обнаружении каких-либо высыпаний важно сразу посетить дерматолога и пройти лечение. Недопустимо рисковать здоровьем малыша и ждать, что бляшки сами исчезнут.
Если болезнь не лечить, то присоединяются бактериальные инфекции, с которыми справиться намного сложнее.
Если у беременной женщины не выявлен розовый лишай, то тем не менее важно придерживаться следующих рекомендаций:
- одежда из хлопка и льна предпочтительнее, нежели синтетические и шерстяные ткани
- ограничение больших физических нагрузок
- в гигиенических целях использование только теплой воды
- своевременное увлажнение поврежденных участков кожи
Лечение питириаза
Когда у пациента диагностирована болезнь Жибера, дерматолог разрабатывает индивидуальную схему лечения, чтобы избежать опасных осложнений. Существует мнение, что розовый лишай пройдет самостоятельно через несколько недель. В результате появляются осложнения, и пациент приходит к дерматологу с запущенной формой заболевания.
Медикаментозное лечение включает назначение следующих препаратов:
- антигистаминные средства, избавляющие пациента от кожного зуда, отеков и покраснений на теле
- кортикостероидные, десенсибилизирующие и противозудные мази На пораженные кожные покровы наносят и слегка втирают лечебные составы, содержащие бетаметазон, гидрокортизон и пр. Медикаменты устраняют высыпания, избавляют от шелушения, эффективно восстанавливают кожу.
- подсушивающие средства, содержащие цинк, для ускорения заживления кожных покровов
- антибиотики широкого спектра действия показаны в случаях, когда к розовому лишаю присоединяется бактериальная инфекция Самостоятельно начинать прием антибактериальных препаратов недопустимо, так как они подбираются индивидуально с учетом лабораторных анализов.
- противогрибковые лекарства: назначают препараты, содержащие клотримазол и другие активные вещества, местно в виде гелей и мазей
- противовирусные лекарства, содержащие ацикловир и другие активные компоненты Проведенные дерматологические испытания подтвердили, что если с первых дней назначать противовирусные средства в сочетании с антибиотиками, то пациент быстро восстанавливается.
- нейтральные водно-взбалтываемые препараты Дерматологи назначают пациентам с розовым лишаем аптечные болтушки, содержащие оксид цинка, ментол и анестезин. Данные средства снимают зуд и болезненность поврежденных участков и ускоряют выздоровление.
- йод — средство агрессивное, но крайне эффективное Травмированные кожные покровы обрабатывают йодом утром и вечером. Первоначально кожа начинает активнее шелушиться, но потом на ней не остается лишних чешуек. Не все специалисты рекомендуют своим пациентам прижигать поврежденные участки йодом, так как при неправильном использовании этот препарат может навредить.
Рекомендации для пациентов
В период лечения пациенту рекомендовано придерживаться следующих рекомендаций:
- Соблюдать гипоаллергенную диету: отказаться от орехов, цитрусовых, шоколадок, меда и пр. Из меню должны быть исключены продукты, в составе которых присутствуют искусственные красители. Стоит ограничить употребление жареных блюд, газированных напитков, фаст-фуда, крепкого алкоголя и кофе.
- В разумных пределах ограничить водные процедуры, отдать предпочтение душу.
- Отказаться от использования агрессивных гигиенических и косметических средств для тела. Гели и другие моющие средства не должны пересушивать кожу.
- Отдать предпочтение нательному белью из натуральных тканей.
- Умеренные солнечные ванны – ультрафиолет помогает кожным покровам быстрее восстановиться.
- Соблюдать рекомендации дерматолога, наносить на кожу только средства, рекомендованные специалистом.
- Народные средства можно использовать только после консультации с лечащим врачом.
Прогноз
Болезнь Жибера успешно лечится: через несколько недель исчезают зудящие розовые пятна и другие симптомы болезни. В случае осложнения грибковыми или бактериальными инфекциями, выздоровление может наступить не раньше, чем через два месяца.
У человека, переболевшего розовым лишаем, нет стойкого иммунитета, и существует риск снова заболеть. Пациентам, склонным к аллергии, важно правильно питаться, укреплять собственный иммунитет и придерживаться здорового образа жизни.
Никогда нельзя забывать о правилах личной гигиены, использовать только собственные гигиенические принадлежности. Это необходимо, так как в исключительных случаях питириаз может передаваться через них.
Важно! Своевременно обратиться к врачу и отказаться от самолечения. В многопрофильной клинике ЦЭЛТ созданы идеальные условия для пациентов. Посетить дерматолога и сдать лабораторные анализы можно в удобное время, без спешки и очередей.
Записывайтесь на прием к дерматологам ЦЭЛТ и эффективно избавляйтесь от кожных болезней.
В шаге от онкологии: предраковые заболевания кожи и слизистых оболочек
Предрак кожи – это предопухолевое состояние кожи, на фоне которого возможно развитие злокачественного новообразования. Его диагностикой и лечением занимаются такие специалисты, как дерматологи, дерматовенерологи, хирурги и онкологи.
Предраковые состояния делятся на два типа: факультативные и облигатные. Факультативные обладают низким риском трансформации в рак кожи – перерождение в опухоль происходит менее чем в 6 % случаев. Облигатные состояния обладают более высоким риском – трансформация происходит в более чем 10 % случаев.
Какие факторы способствуют трансформации предраковых состояний в рак кожи и слизистых оболочек?
По отношению к организму человека эти факторы можно разделить на внешние и внутренние.
Внешние факторы:
- посещение солярия;
- избыточное пребывание под солнечным/ультрафиолетовым облучением;
- получение солнечных ожогов;
- длительное контактирование с химическими веществами (красителями, ядохимикатами, мышьяком, производными от нефти, каменного угля);
- температурные факторы (обморожение, обветривание, ожоги);
- получение частых или постоянных механических травм (раздражение);
- пребывание в зоне ионизирующего излучения (рентген, радиация);
- психоэмоциональный хронический стресс.
Внутренние факторы:
- иммунодефицит, иммуносупрессивная терапия, аутоиммунные заболевания;
- случаи злокачественных новообразований кожи в семье (наследственность);
- повышенная чувствительность к УФО, фотоповреждение;
- вирус папилломы человека (ВПЧ) высокого онкогенного риска (16, 18, 31, 33, 35, 39, 45, 49, 51, 52, 56, 58, 59, 68 типы);
- употребление алкоголя и курение;
- возраст (60-80 лет), возрастные изменения кожи, некоторые хронические воспалительные и профессиональные заболевания кожи;
- рак кожи ранее перенесенный;
- отсутствие своевременного лечения доброкачественных и предраковых патологий кожи.
Облигатные предраки кожи и слизистых оболочек
К облигатным предраковым состояниям, т.е. предракам с высоким риском трансформации в злокачественное новообразование (>10% случаев) относят:
- актинический кератоз (хейлит), кожный рог;
- старческий (сенильный) кератоз;
- хроническое фотоповреждение кожи: неравномерная пигментация кожи (пойкилодермия), солнечное лентиго, себорейный кератоз, лентиго на губах, ромбовидная кожа на задней поверхности шеи, актинический кератоз, каплевидный гипомеланоз, крапчатая пигментация, телеангиоэктазии, множественные венозные ангиомы;
- истинная лейкоплакия;
- пигментная ксеродерма (генетическое заболевание, при котором наблюдается повышенная чувствительность и непереносимость ультрафиолетового излучения);
- вирусные заболевания, связанные с ВПЧ высокого онкогенного риска;
- доброкачественные опухоли с меланоопасным потенциалом: атипичные меланоцитарные (диспластические) невусы и гигантские врожденные меланоцитарные невусы;
- пороки развития придатков кожи: невус сальных желез Ядассона.
Факультативные предраки кожи и слизистых оболочек
К факультативным предраковым состояниям, т.е. предракам низкого риска(50) меланоцитарные невусы, среди которых есть атипичные (диспластические) и имеется случай меланомы у родственников 1-2 степени.
Развитие меланомы отмечается в 35 % случаев у пациентов с FAMMМ синдромом. При FAMMМ синдроме рекомендуетсянаблюдение онколога, дерматолога, офтальмолога 1 раз в 3 месяца.
Как наблюдать за родинками дома?
При наблюдении за родинками дома необходимо обратиться к дерматологу, если в родинке сочетаются или появляются следующие симптомы:
- A (asymmetry) – асимметрия (одна половина образования не похожа на другую);
- B (border) – неровные границы (форма образования причудливая и напоминает очертания страны на контурной карте);
- C (color) – неравномерная окраска (разные части образования имеют разное окрашивание от 2 до 6 цветов);
- D (diameter) – крупный размер, более 6 мм;
- E (evolving) – наличие изменений (любых, быстрых, неестественных, в отличие от других родинок);
- Травма, воспаление, кровоточивость родинки также требует обращения к дерматологу и проведения дерматоскопии.
Что такое невус сальных желез?
Невус сальных желез Ядассона – это врожденный порок развития, доброкачественная опухоль, представленная измененными сальными железами и волосяными фолликулами.
Локализуется на волосистой части головы и лице. Внешне имеет вид лишенной волос бляшки желто-розового цвета овальной или неправильной формы с бородавчатой поверхностью.
У 10 % пациентов на месте невуса развивается рак. Высокий риск злокачественного перерождения сального невуса является показанием для его удаления.
Рекомендуется хирургическое иссечение в пубертатном периоде, наблюдение дерматолога, хирургическое иссечение при наличии изменений.
CО2-лазер, электрокоагуляция и криодеструкция применяются для удаления очагов небольшой площади без признаков озлокачествления.
Что такое кожный рак in situ?
Это особая форма кожного рака (рак in situ), т.е. локальный внутриэпителиальный прединвазивный злокачественный процесс, не выходящий за пределы кожи. Наибольшую актуальность из таких процессов представляет болезнь Боуэна, эритроплазия Кейра, кератоакантома и меланоз Дюбрея (злокачественное лентиго), которые ранее относили к предраковым заболеваниям.
По современным представлениям болезнь Боуэна – это внутрикожный неинвазивный плоскоклеточный рак кожи. Эритроплазия Кейра – это болезнь Боуэна на коже половых органов.Кератоакантома или сальный моллюск является высокодифференцированным плоскоклеточным раком.
Диагностика проводится дерматологом и онкологом, а лечение – хирургом-онкологом.
Что такое меланоз Дюбрея?
Меланоз Дюбрея или злокачественное лентиго чаще всего наблюдается на открытых участках кожи у зрелых и пожилых людей. Начинается с маленького коричневого пятна, медленно распространяющегося по периферии.
Характерна неравномерная пигментация и усиление пигментации по периферии очага. Является локальным злокачественным процессом, не выходящим за пределы кожи (рак in situ) и характеризуется пролиферацией атипичных меланоцитов в эпидермисе.
Отличается медленным ростом и постепенно трансформируется в лентиго-меланому.
Диагностика проводится врачами дерматологического и онкологического профиля. Лечение проводит хирург-онколог. Рекомендуется хирургическое иссечение, СО2-лазерное удаление, применяют близкофокусную рентгенотерапию, фотодинамическую терапию.
Методы диагностики предраков кожи и слизистых оболочек
Для диагностики предраков кожи применяются следующие методы диагностики:
- Осмотр всего кожного покрова и слизистых оболочек (дерматолог, онколог + гинеколог + стоматолог + офтальмолог).
- Дерматоскопия – неинвазивный метод, позволяющий рассматривать микроскопические структуры кожи.
- Ультразвуковоевысокочастотное исследование кожи.
- Биопсия эксцизионная – удаление новообразования в пределах неизмененной кожи.
- Гистологическое исследование – исследование удаленной патологии под микроскопом («золотой стандарт»).
- Конфокальная лазерная сканирующая микроскопия – является прижизненным (in vivo) неинвазивным методом диагностики, позволяющим получить изображение сравнимое с гистологическим исследованием.
Как проходит консультация дерматолога?
Консультация дерматолога проходит в следующие этапы:
- опрос пациента, сбор анамнеза, выявление факторов риска;
- осмотр всего кожного покрова, видимых слизистых оболочек, выявление подозрительных клинических признаков;
- дерматоскопия подозрительных, атипичных, неравномерных, новых, изменяющихся образований кожи;
- фотографирование и картирование дерматоскопических изображений, т.е. привязка к схеме тела для динамического наблюдения.
Дерматолог может порекомендовать пациенту:
- по необходимости наблюдение или удаление (биопсии) с гистологическим исследованием;
- по необходимости консультацию хирурга-онколога;
- варианты защиты от солнца и коррекции образа жизни;
- частоту самоосмотров, осмотров дерматолога с дерматоскопией;
- необходимость осмотра ближайших родственников.
Что такое дерматоскопия и цифровая дерматоскопия?
Дерматоскопия – это неинвазивный метод прижизненной диагностики, позволяющий рассматривать микроскопические структуры кожи (эпидермиса и сосочковой части дермы). Синонимы – эпилюминесцентная микроскопия, дермоскопия, поверхностная микроскопия кожи, микроскопия в отраженном свете.
Позволяет до 27 % увеличить точность диагноза по сравнению с обычным клиническим осмотром. Не имеет противопоказаний, дает возможность получить мгновенный результат уже на первичном приеме. Позволяет различать пигментные, сосудистые, роговые и соединительнотканные структуры кожи.
У цифровой дерматоскопии более точная диагностика за счет получения изображений высокого качества и их вывода на экран монитора FullHD.
Имеется возможность детального динамического наблюдения новообразований – сохранение полной дерматологической картины для дальнейших наблюдений при повторных визитах. Возможно формирование «паспорта кожи» у пациентов высокого риска появления меланомы. Имеется функция картирования всех родинок на теле с привязкой к каждой родинке их дерматоскопической картины.
Как защитить кожу от солнца и развития предрака?
- Избегать ультрафиолетового излучения
- Исключить избыточный ультрафиолет (солярий, исключить загар и пляж с 10:00 до 17:00), не загорать под прямыми солнечными лучами, находиться в тени и применять солнцезащитный крем.
- Носить правильную одежду
Рекомендовано ношение одежды с длинным рукавом, головной убор с широкими полями, солнцезащитные очки с ультрафиолетовым фильтром. На данный момент разработана специальная одежда для защиты от ультрафиолетовых лучей из очень плотной ткани или ткани с солнечными фильтрами.
Необходимо знать, что черный цвет защищает лучше, чем белый, а защита ослабевает с повышением влажности.
Пользоваться солнцезащитным кремом
Непосредственно перед выходом на улицу на открытые участки кожи (не забудьте уши и губы) необходимо применять аптечные солнцезащитные кремы (гель, эмульсия, спрей, твердый стик) с комплексной защитой: UVВ-лучей (SPF 50+) + UVA-лучей (PPD).
Солнцезащитные кремы (санскрины, от англ. sunscreen) не применяются для увеличения времени нахождения под прямыми солнечными лучами и не делают вас полностью невосприимчивым к солнечным лучам.
Наносить крем следует каждые два часа, а также после плавания или при обильном потоотделении (даже если крем водостойкий).
Кроме того, наносить крем необходимо в достаточном количестве: рекомендуется как минимум 6 полных чайных ложек (36 г) солнцезащитного крема, чтобы покрыть тело среднего взрослого человека. Дерматологи часто говорят о золотом правиле защиты от агрессивных солнечных лучей: «Два слоя крема лучше чем один».
При нанесении руководствуйтесь методом «чайной ложки»: половину чайной ложки (3 мл) лосьона от загара на каждую руку, лицо и шею, а затем полную чайную ложку (6 мл) на каждую ногу и переднюю и заднюю части тела).
После пребывания на улице, пляже и вечером рекомендованы увлажняющие кремы для ухода за кожей с антиоксидантами (витамины С,Е. растительные антиоксиданты), пища, богатая антиоксидантами (фрукты, овощи, ягоды, и др.)
Какие витамины обладают защитным эффектом?
К витаминам, обладающим защитным эффектом от повреждения солнцем, относятся следующие:
- никотинамид (или ниацинамид, витамин B3, витамин PP) – улучшает восстановление ДНК и предотвращает вызванное ультрафиолетом угнетение иммунитета кожи;
- ретинол (или витамин А) – регулирует процесс обновления клеток кожи, эффективный антиоксидант, предотвращает озлокачествление нормальных клеток;
- токоферол (или витамин Е) – мощный антиоксидант,который нейтрализует повреждающие ДНК свободные радикалы, образующиеся под воздействием ультафиолета.
Профилактика развития предрака кожи
Для профилактики развития предрака кожи и слизистых оболочек необходимо следующее:
- здоровое питание и рацион богатый антиоксидантами, витаминами А, Е, РР, С, D, В9, минералами К, Са, Mg, Zn, Se, I, пищевыми волокнами, омега-3 жирными кислотами, хлорофиллом, фитостеринами;
- избегать и устранять провоцирующие факторы, профилактировать профессиональные риски, своевременно лечить заболевания кожи и слизистых оболочек;
- отказ от вредных привычек – курение, крепкий алкоголь и др.;
- регулярно применять солнцезащитные средства с максимальной защитой от ультрафиолета UVВ/UVA, избегать солнечных ожогов;
- проводить профилактику стресса: ночной сон не менее 7-8 часов, умеренные физические нагрузки, прогулки на природе, своевременная коррекция психологических проблем при помощи врача-психотерапевта;
- профилактический осмотр у дерматолога 1-2 раза в год (обязательно после 40 лет) — полный осмотр кожного покрова и видимых слизистых оболочек с дерматоскопией новообразований кожи. Профилактические осмотры гинеколога, стоматолога, офтальмолога 1-2 раза в год.
ЛИТЕРАТУРА
- Вулф К., Джонсон Р., Сюрмонд Д. Дерматология по Томасу Фицпатрику. Атлас-справочник. — М., 2007. – 1312 с.
- Галил-Оглы Г.А., Молочков В.А., Сергеев Ю.В. Дерматоонкология. – М., 2005. – 872 с.
- Демидов Л.В. Меланома кожи – что нового за 50 лет? // Официальная газета профессионального общества онкологов-химиотерапевтов RUSSCO. – Выпуск 6, 2011.
- Дерматоскопия / Г. Питер Сойер, Джузеппе Аргенциано, Райнер Гофман-Велленгоф, Айрис Залаудек; пер. с англ. – М.: МЕДпресс-информ, 2014 – 240 с.
- Кубанов А.А., Сысоева Т.А., Галлямова Ю.А., Бишарова А.С., Мерцалова И.Б. Алгоритм обследования пациентов с новообразованиями кожи // Медицинский научно-практический журнал «Лечащий врач», 2018-03-20.
- Ламоткин И.А. Онкодерматология. Атлас. Учебное пособие. – М., 2017. – 878 с.
- Максимова А.А. Диагностика предраковых заболеваний кожи / XIV Санкт-Петербургские дерматологические чтения 22-24 октября 2020 г. Тезисы доклада.
- Меланоцитарные невусы и меланома кожи. Руководство для практикующих врачей / Под ред. В.А. Молочкова / Л.В. Демидова. — М., 2012. — 112 с.
- Родионов А.Н. Дерматовенерология. Полное руководство для врачей. – СПб., 2014. – 1200 с.
- Сергеев Ю.Ю., Мордовцева В.В. Скрининг рака кожи в амбулаторных условиях // Журнал Кремлевская медицина. Клинический вестник, 2018. – С. 84-88.
- Argenziano G., Mordente I., Ferrara G., Sgambato A., Annese P., Zalaudek I. Dermoscopic monitoring of melanocytic skin lesions: clinical outcome and patient compliance vary according to follow-up protocols.
- Autier P., Boniol M., Dore J.F.: Sunscreen use and increased duration of intentional sun exposure: Still a burning issue. Int. J. Cancer.- 121:1–5, 2007.
- Garland S.M. et al. Quadrivalent vaccine against human papillomavirus to prevent anogenital diseases // N. Engl. J. Med. — 2007; 356:1928- 1943.
- Nazarali S., Kuzel P. Vitamin B Derivative (Nicotinamide)Appears to Reduce Skin Cancer Risk // Skin Therapy Lett.- Sep.;22(5):1-4. – 2017.
- Oral lumenoscopy: an adjuvant in early screening of oral cancer / A. Aggarwal, R. Ammanagi, V. Keluskar // J. Ind. Acad. Oral Med. Radiol. – 2011. – Vol. 23, № 2. – P. 124-27.
- Steinkraus V. AktinischcKeratoscn / Berlin: Springer, 2004. — 42 s.
- Tucker M.А. Атипичные меланоцитарные невусы. В книге «Дерматология Фицпатрика в клинической практике» / Клаус Вольф. Лоуэлл А. Голдсмит, Стивен И. Кац и др. — М.: Т. 2. — Раздел 22. — Гл. 122. — 2012.- С. 1226-1237.
Вебинар на тему
Воспаление века глаза: лечение и признаки, что делать при простуде нижнего и верхнего века
Глаза — очень уязвимые и чувствительные органы. Потерев их после длительной работы за компьютером, утром можно проснуться с красными и отекшими веками. Не следует затягивать с походом к врачу. Возможно, это не просто раздражение, а воспаление кромки век — блефарит.
Покраснение, отек, скопление секрета в уголках глаз существенно портят эстетику лица. Однако к врачу нужно поспешить не только из-за неприглядного вида.
На остроте зрения простое воспаление не отразится, но блефарит, перейдя в хроническую стадию, может спровоцировать развитие офтальмологических патологий. При персистирующем течении заболевание тяжелее поддается лечению.
Почему ресничная кромка век воспаляется, как лечат блефарит — расскажем в нашей статье.
Причины воспаления
Блефарит является полиэтиологическим заболеванием. Факторы делят на неинфекционные и инфекционные.
К первой группе относят:
- Распространение себорейного дерматита. При рецидивах заболевания чешуйки ороговевшей ткани с кожи головы перемещаются на лицо.
- Аллергия на продукты питания, пыльцу растений, шерсть животных. Аллергическая форма болезни характерна для астматиков, детей, женщин, которые пользуются некачественной косметикой.
- Обострение розацеа. Как и в случае с себореей, при рецидиве папулы, пустулы и отек переходят на кожу век.
- Реакция на внешние раздражители — химические испарения, дым, производственную пыль.
- Осложнение офтальмологических заболеваний — дакриоаденита, кератита, конъюнктивита, синдрома сухого глаза.
Блефарит нередко сопровождает сахарный диабет и метаболический синдром. При нарушении обмена веществ изменяется биохимический состав секрета мейбомиевых желез, расположенных на краях век и вырабатывающих маслянистый компонент слез. Густой секрет закупоривает слезные протоки, из-за чего развивается воспаление.
Инфекционный блефарит инициируют:
- Бактериальная инфекция. Чаще возбудителем становится золотистый стафилококк, который диссеминирует из ближайших инфекционно-воспалительных очагов. Первопричиной может быть стафилококковый гайморит, тонзиллит, фронтит или запущенный кариес. В редких случаях причиной болезни выступает кишечная палочка.
- Демодекоз — активация клеща демодекса. Клещи принадлежат к неспецифической кожной флоре. В небольшом количестве эти паразиты постоянно присутствуют на коже, не причиняя вреда. Если у человека снижается иммунитет, клещи начинают размножаться, и тогда не обойтись без применения противопаразитарных средств местного действия.
- Самозаражение или прямое занесение инфекции. Патогенные микроорганизмы попадают в глаза с грязных рук. Это самая частая причина воспаления при незафиксированных офтальмологических отклонениях. Отказ от очков, контактных линз приводит к быстрой утомляемости глаз, вызывая желание потереть их.
- Герпетическая инфекция. Это может быть как первичное заражение вирусом герпеса 1 типа, так и проявление вирусной активности. Попав в организм, герпесвирус остается в нем до конца жизни. Крепкий иммунитет не позволяет вирусу проснуться, но при снижении иммунного статуса высыпания могут поражать не только губы, но и глаза. Справиться с пузырьками помогают противовирусные средства для наружного применения.
- Тяжелая форма туберкулеза. Разрушая легкие, палочки Коха параллельно могут поражать и другие органы.
У маленьких детей причиной заболевания часто становится неправильный уход за глазками.
Виды воспалений
Блефарит классифицируют по расположению первичного очага воспаления:
- ресничная кромка, волосяные фолликулы — переднекраевой (передний);
- мейбомиевы железы — заднекраевой (задний);
- уголки глаз, у переносицы — ангулярный (угловой).
По клинической форме воспаление бывает:
- инфекционным стафилококковым;
- простым;
- себорейным или чешуйчатым;
- демодекозным;
- аллергическим;
- угревым (офтальморозацеа);
- смешанным;
- ятрогенным — инфицирование происходит во время блефаропластики.Стафилококковое и демодекозное поражения больше характерны для переднекраевого блефарита, себорейная форма, офтальморозацеа — для заднекраевого.
Симптомы
Блефариту свойственна симметричность воспалительного процесса. В 99% заболевание поражает оба глаза. Для воспалительного процесса характерны такие проявления:
- раздражение, покраснение кожи;
- припухлость, отечность тканей;
- зуд, который усиливается по мере развития заболевания;
- чувствительность к внешним раздражителям — порывам ветра, прикосновениям;
- снижение зрительного восприятия — глазное яблоко может покрывать слезная пленка;
- быстрая утомляемость глаз;
- сухость слизистой, ощущение песка в глазах.Постепенно усиливается чувствительность к свету, развивается светобоязнь. В уголках глаз скапливаются специфический секрет, чешуйки отмершего эпителия. При инфекционном блефарите появляется нагноение слезного канала, которое склеивает верхнее и нижнее веко.
Другие симптомы зависят от клинической формы болезни. При офтальморозацеа на верхних веках появляются небольшие красно-серые пустулы с гнойным содержимым.
Гнойники лопаются редко, но если это случается, ресницы верхнего и нижнего века начинают слипаться.
Себорейное воспаление проявляется утолщением ресничной кромки. Она покрывается желтыми чешуйками. Из-за нарушенной десквамации частички кожного сала и эпителия уплотняются, образуя зудящий желтоватый налет на краешке.
Аллергическому блефариту свойственны сильная отечность, потемнение верхних век — симптом аллергического синяка. При такой форме болезни практически всегда параллельно развивается конъюнктивит, поэтому покраснение характерно не только для век, но и для глазных яблок. Кожа периорбитальной зоны (вокруг глаз) сильно чешется.
При демодекозной форме болезни ярко выражено раздражение кожи — веки приобретают форму валиков красного цвета. Кроме того, клещи выделяют липкий секрет, который во время сна склеивает ресницы верхнего и нижнего века, образуя плотные корочки.
Склеивание бывает насколько сильным, что без размачивания корочек не представляется невозможным разлепить глаза.
Самым тяжелым считается язвенный стафилококковый блефарит. Сначала ресничный край покрывается поверхностными пузырьково-гнойничковыми высыпаниями, затем бактерии проникают в ресничные луковицы, образуя гнойные пустулы.
При разрыве гнойничков формируются зудящие болезненные эрозии, язвочки. Засыхая, они превращаются в корку, при удалении которой образуются рубцы. В местах рубцевания нарушается рост ресниц.
При тяжелом течении язвенного блефарита можно остаться совсем без ресничек.
Возможные осложнения
Самое распространенное осложнение — синдром сухого глаза. Воспаление, отечность неизменно переходят на внутреннюю поверхность века, обращенную к конъюнктиве. Из-за этого быстро рвется слезная пленка, а в местах разрыва при моргании повышается трение роговицы.
При несвоевременном лечении воспаляются:
- Волосяной мешочек ресницы или сальной железы, которая расположена возле луковицы ресниц. Характерно для демадекозного блефарита.
- Слезная железа при стафилококковом блефарите — дакриоаденит.
- Мейбомиевы железы — мейбомит.
- Роговица глазного яблока — кератит.Кроме того, возникает риск развития язвы роговицы глаза, которая может привести к потере зрения.
Диагностика
Поскольку признаки болезни выражены довольно ярко, диагноз можно поставить уже по внешнему виду пациента. Подробная диагностика нужна для определения причины и лечения. Офтальмолог проводит биомикроскопию — исследование видимых частей глаза — век, склеры, конъюнктивы, радужки, хрусталика, роговицы с помощью щелевой лампы.
При демодекозной природе заболевания будут обнаружены клещ, его личинки. Если врач подозревает аллергическое воспаление, будут назначены аллергопробы для определения аллергена.
При инфекционном блефарите важно убедиться, что возбудителем является именно стафилококк. Для этого с основания ресниц берут соскоб и отправляют его на анализ — бактериологический посев. Определение возбудителя позволяет подобрать наиболее эффективные препараты для противомикробной терапии.
Дополнительно проводят стандартный офтальмологический осмотр для выявления нарушений остроты зрения. В него входят такие мероприятия:
- визометрия — оценка остроты зрения по таблице Сивцева;
- компьютерная рефрактометрия — определение рефракции глаза;
- офтальмоскопия — осмотр глазного яблока с помощью офтальмоскопа;
- тонометрия — определение внутриглазного давления.
В случае, когда лечение воспаления век неэффективно, офтальмолог может предположить развитие онкологии — базального рака, карциномы век. Для подтверждения или опровержения диагноза выполняют биопсию с дальнейшей гистологией.
Лечение воспаления
Лечение стафилококкового (другого бактериального) блефарита направлено на уничтожение инфекции. Пациенту назначают таблетированные антибиотики, антибактериальные мази для смазывания век.
При язвенном поражении реснитчатой кромки дефекты обрабатывают антисептическими и антибактериальными растворами.
Для купирования воспалительного процесса применяют глазные капли с противовоспалительным действием.
В борьбе с демодексом используют косметические средства для проблемной кожи, а также глюкокортикостероиды для местного применения. При аллергическом воспалении назначают мази и антигистаминные средства в каплях или таблетках. В терапии себорейного блефарита и офтальморозацеа применяют средства от дерматологических заболеваний, ухаживающую косметику для проблемной кожи.
Для восстановления и поддержания иммунитета проводят терапию:
Также может быть назначена иммуностимулирующая терапия лекарствами для укрепления иммунитета.
Важный момент в лечении блефарита — проведение гигиенических процедур. Веки нужно ежедневно очищать от налета, себорейных чешуек, гнойных выделений и прочих посторонних частиц. При своевременной терапии и соблюдении правил гигиены прогноз заболевания благоприятный.
Круги под глазами: причины и как от них избавиться?
Тёмные круги (синяки) – это изменение цвета кожи под глазами. С возрастом подкожная жировая клетчатка становится тоньше, а сосуды — заметнее.
Кожа под глазами – зона особенная. В среднем её толщина – около 0,5 миллиметра. Для сравнения, на щеках – 1,5-2 миллиметра. Из-за тонкой, почти прозрачной кожи образуются темные круги, что придает лицу усталый вид, а взгляд теряет свою выразительность. Это лишь добавляет лицу лишние годы. Но благодаря современным косметическим процедурам от этой проблемы избавиться легко.
Услуги Expert Clinics
Мезотерапия лица
Мезотерапия лица – это универсальный способ, позволяющий решить большинство эстетических проблем.
Мезотерапия лица
Биоревитализация лица
Биоревитализация лица – это методика омоложения, которая работает непосредственно с одной из главных причин старения, восстанавливая водный баланс эпидермиса.
Биоревитализация лица
Контурная пластика лица
Контурная пластика не имеет ничего общего с пластическими операциями, как думают многие. Однако эффект дает быстрый и впечатляющий.
Контурная пластика лица
Перезвоните мне
Проблема синяков под глазами актуальна для всех возрастов, как для мужчин, так и для женщин. Кожа – это орган, который остро реагирует на все негативные изменения, происходящие с организмом.
Поэтому и причин появления неприглядных кругов очень много:
- Недосыпание и длительная работа за компьютером приводят к тому, что кровоснабжение усиливается, что благоприятствует появлению синяков. Если вы устали, а нужно вставать, то организм увеличивает количество крови в сосудах, пытаясь поднять артериальное давление. В результате крупные сосуды расширяются, мелкие – сужаются. Кожа с мелкими сосудами становятся более бледной, а крупные сосуды под ней – заметнее.
- Слезы, воспаление век, конъюнктивиты и различные заболевания глаз могут вызвать раздражение и прилив крови к этой области.
- Формирование носослезной борозды (дефицит мягких тканей в зоне под глазами). За счет этого создаётся впечатление, что присутствуют темные круги.
- Истончение жировых пакетов в области нижнего века. Жировая прослойка под глазами уменьшается, поэтому сосуды и тёмная круговая мышца становятся более заметными.
- Генетическая предрасположенность. Речь идет о ситуации, когда человек с детства имеет более темный цвет кожи под глазами, чем на остальном участке лица. Эта проблема является генетически обусловленной. Решается хирургически (блефаропластика) или глубокими пилингами.
- Алкоголь и сигареты. Токсичные вещества, содержащиеся в них, ускоряют процессы старения, делая кожу тонкой, неэластичной. Еще никотин и этиловый спирт ухудшают кровообращение, таким образом, располагая к появлению кругов под глазами.
- Неправильное питание. Всё, что мы едим, отражается на нашей коже. Если, например, употреблять соль сверх нормы, появятся отеки и темные круги.
- Глубоко посаженные глаза. При такой врожденной особенности свет отражается от кожи, делая область нижнего века темнее.
- Похудение. Эстетический дефект, напоминающий о пандах, может появиться из-за резко сброшенных килограммов.
- Болезни сердца, почек и другие заболевания.
Косметологические методы избавления от тёмных кругов под глазами
Синяки под глазами – это кровь, которая просвечивает в подкожных сплетениях сосудов. В настоящее время проблема тёмных кругов решаема, и варианты разнообразны. Но прежде, чем записываться на ту или иную процедуру, нужно проконсультироваться с врачом-косметологом, потому что каждый случай индивидуален.
Эстетическая медицина эффективно справляется с данной проблемой. Например, можно заполнить проблемную зону гиалуроновой кислотой по носослезной борозде или непосредственно под глазом. Такие инъекции практически безболезненны и создают «подушку», которая поддерживает кожу и делает сосуды незаметными. Эффект от этого метода коррекции может держаться до полутора лет.
Если у человека с детства темные круги под глазами, нужно поддерживать гидролипидную мантию кожи и ее водный баланс. С этим прекрасно справляются такие косметические процедуры, как мезотерапия и биоревитализация.
Мезотерапия
Визуально убрать усталость и улучшить состояние кожи вокруг глаз поможет мезотерапия. Кардинально она не решит проблему синяков под глазами, но визуально сделает взгляд более отдохнувшим.
Мезотерапия – это применение сбалансированного коктейля, в состав которого входят полезные витамины, аминокислоты, питательные вещества, в том числе витамин С, осветляющий кожный покров. Такие «уколы красоты» могут серьезно усилить комплексную борьбу против синяков под глазами.
Биоревитализация
Биоревитализация – это введение гиалуроновой кислоты в поверхностный слой дермы для того, чтобы стимулировать ее самостоятельный синтез. Дело в том, что на протяжении всей жизни наш организм сам вырабатывает это вещество, но по мере старения этот процесс замедляется, и в итоге мы наблюдаем потерю тонуса, появление морщин, усталый вид и круги под глазами.
Плюсы биоревитализации:
- Это стимулирующая и восстановительная процедура, направленная против старения кожи.
- Позволяет увидеть результат уже после первой процедуры.
- Не требует длительной реабилитации.
- Не травмирует кожу, оставляя максимум легкое покраснение.
- Подготавливает кожу к более серьезным косметологическим процедурам (глубоким пилингам).
- Кожа увлажняется, уплотняется, осветляется.
- Её можно применять после первых признаков старения (с 25 лет).
- Подходит любому типу кожи.
- Отсутствие сезонности. Можно делать процедуру как зимой, так и летом.
- Помогает нейтрализовать негативное воздействие УФ-лучей, защищая лицо от пигментации.
Липофилинг
Липофилинг – это медицинская трансплантация жира. С помощью этой процедуры восполняются дефициты объема за счет жира. Это дает эффект тотального омоложения лица. Проводится под общей анестезией в несколько этапов:
1. Липоаспирация (забор жира). Он происходит в зонах отложения эстрогенного жира – низ живота, внутренняя поверхность бедра, колени (здесь он более мелкий и приспособленный для лица). Процедура проводится с помощью тончайшей канюли.
2. Жир специальным образом подготавливается, эмульгируется. В него добавляются специальные вещества, содержащие в себе тромбоцитарную аутоплазму, чтобы увеличить лифтинг-эффект.
3. Пересадка жировых клеток в нужные зоны с помощью тонкой иглы-канюли.
Липофилинг делает дерму упругой и более плотной, омолаживая ее. После операции наблюдается отечность и синяки. Реабилитация занимает около двух недель.
Филлеры
Такой эстетический дефект, как круги под глазами, можно скорректировать с помощью филлеров.
Это инъекционный гелевый наполнитель, который используется для более глубокого восстановления кожи, возвращения ей прежней молодости. С помощью филлеров можно создать дополнительный объем любой части лица. Для зоны под глазами используется препарат с меньшей плотностью, чем, к примеру, для корректировки губ.
Очень популярны филлеры на основе гиалуроновой кислоты и коллагена. Они эффективно устраняют возрастные недостатки — глубокие морщины и складки.
Благодаря своей гидрофильности (способности хорошо впитывать воду), филлеры возвращают естественный объем проблемным зонам, помогая организму активно синтезировать такие незаменимые компоненты, как эластин и коллаген.
Записаться на консультацию
Как ухаживать за кожей после эстетических процедур
Несмотря на то, что проблема кругов под глазами решается, в основном, малоинвазивными методами, специалисты рекомендуют придерживаться некоторых правил для достижения наилучшего результата.
Стандартные рекомендации на 1-2 дня после большинства процедур:
- Нельзя умываться, наносить на кожу агрессивные средства.
- Не стоит посещать бассейн, аквапарк, сауны и бани.
- Использовать только те уходовые средства и декоративную косметику, которую разрешил врач-косметолог.
- Отложить физические нагрузки, так как при занятии спортом температура тела увеличивается, что неблагоприятно влияет на действие процедур.
- Использовать УФ-защиту.
- Чтобы избежать выраженных отеков, стоит ограничить себя в питье, а также в употреблении острой и соленой пищи.
- Запрещается делать массажи лица.
Устранение проблемы при помощи косметики
Вопрос «как убрать черные круги под глазами?» задавала себе хоть раз в жизни каждая женщина. После стрессов, бессонных ночей или просто в силу возраста «синяки» становятся заметнее, а выглядеть красиво хочется всегда. Замаскировать погрешность во внешности поможет декоративная косметика.
Предлагаем примерную схему действий:
Шаг 1. Очищаем кожу тоником.
Шаг 2. Наносим на проблемную зону оранжевый консилер. Он скроет синеву кожи (к слову, зеленый скрывает покраснения, фиолетовый нейтрализует желтизну). Растушевать.
ВНИМАНИЕ: Очень распространенная ошибка — замаскировывать синяки под глазами более светлым оттенком консилера, чем ваша кожа.
Шаг 3. Наносим на кожу тональный крем на 1-2 оттенка темнее, чем ваша кожа. Важно не переусердствовать, иначе получится маска, а не лицо. Визажисты рекомендуют использовать BB-крем. Он увлажняет, защищает от солнца (так как содержит SPF-фактор) и даже содержит гиалуроновую кислоту. Такой крем не навредит коже, а наоборот, будет помогать ей.
Шаг 4. Слегка припудриваем зону вокруг глаз, чтобы закрепить консилер, потому что в течение дня он может скатываться.
Таким образом, всего за 5-10 минут можно преобразить свое лицо и забыть о проблеме кругов под глазами на целый день.
Консервативное (медикаментозное) лечение
Как говорилось ранее, синяки могут появляться по разным причинам (стрессы, различные заболевания внутренних органов, долгая работа за компьютером), поэтому данную проблему нужно лечить как снаружи, так и изнутри.
При необходимости медикаментозное лечение подбирается, в зависимости от «виновника» кругов под глазами:
- Если человек страдает стрессом, ему назначается индивидуальная схема лечения, чтобы отрегулировать работу нервной и других систем. Если стресс стал хроническим, то пациенту могут быть назначены дополнительные лабораторные исследования, чтобы выявить все дефициты, затем ему назначат терапию.
- При нарушениях сна назначаются препараты, позволяющие восстановить биологические ритмы человека и глубокую фазу сна.
- Если есть сбой в работе печени (что часто приводит к кругам под глазами), то обычно рекомендуются гепапротекторы или комплексная терапия, если есть сопутствующие нарушения.
- Если синяки в этой зоне являются следствием аллергии, то здесь помогут антигистаминные препараты.
Любое медикаментозное лечение должно назначаться только врачом.
В устранении проблемы снаружи помогут косметологические процедуры, а также кремы и гели. Они должны быть гипоаллергенными, содержать витамины А и Е, оказывать омолаживающее действие, укреплять кожу, придавать ей тонус и свежесть.
Профилактика появления кругов под глазами
Предупредить проблему всегда проще, чем от нее избавиться. Чтобы снизить риск появления темных кругов, следует соблюдать простые правила:
- Не менее раза в год сдавать анализы.
- Уменьшить длительность работы за компьютером.
- Нормализовать сон, потому что его нарушения — одна из главных причин появления кругов под глазами.
- Употреблять пищу, богатую витаминами и полезными микроэлементами.
- Подобрать правильный ежедневный уход.
- Делать массаж век. Он хорошо разгонит кровь, которая при застое темнеет в сосудах и просвечивает через тонкую кожу наших век. Для массажа нужен крем с нежной текстурой для области вокруг глаз, и похлопывающими движениями нужно двигаться пальчиками от верхнего века по кругу к нижнему. Так, чтобы движения были от внешнего уголка глаза к внутреннему.
Профилактика, косметологические процедуры и поддерживающая медикаментозная терапия в комплексе дают впечатляющий результат на годы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для Вашего здоровья!