Тромбозы, тромбоциты и антиагреганты.
Тромбоз артерий, проявляющийся такими патологиями, как инфаркт миокарда и ишемический инсульт, является ведущей причиной смерти и нетрудоспособности в мире. В образовании тромбов как в физиологических, так и в патологических условиях ведущую роль играют тромбоциты.
В сосудистом русле они находятся в неактивном состоянии, а интактный эндотелий обладает антитромботическими свойствами, так как выделяет такие вещества, как оксид азота (NO), простациклин, тканевой активатор плазминогена (t-PA), ингибитор тканевого фактора.
При возникновении дефекта эндотелия или изменении напряжения сдвига происходит высвобождение тромбогенных соединений, что запускает коагуляционный (плазменный) и клеточный (тромбоцитарный) гемостаз.
Адгезия тромбоцитов к поврежденному эндотелию происходит в результате взаимодействия коллагена с гликопротеиновыми рецепторами на мембране тромбоцитов, где связующим звеном выступает фактор фон Виллебранда (фактор VIII).
Вслед за адгезией к артериальной стенке или в результате взаимодействия специфических рецепторов с адреналином, тромбином, серотонином, тромбоксаном A2 (TxA2) и аденозин-дифосфатом (АДФ) происходит активация и агрегация тромбоцитов.
В усилении агрегации тромбоцитов участвуют сопряженные с G-белками пуриновые P2Y-рецепторы АДФ и активируемые протеазами рецепторы к тромбину (PAR).
В организме человека обнаружено несколько типов АДФ-специфических рецепторов, экспрессируемых тромбоцитами.
Активация P2Y12-рецепторов снижает активность аденилатциклазы (АЦ), в результате снижается количество цАМФ, происходит дегрануляция и активация тромбоцитов и в конечном счете формирование тромба.
В активированных тромбоцитах увеличивается активность фосфолипазы A2 (ФЛА2), ключевого фермента метаболизма арахидоновой кислоты.
Циклооксигеназа 1-го типа (ЦОГ-1) тромбоцитов катализирует превращение арахидоновой кислоты в простагландины, которые затем трансформируются в TxA2.
Тромбоциты экспрессируют специфические рецепторы к тромбоксану (TPα), стимуляция которых приводит к усилению первичной активации клеток, вызванной тромбином или коллагеном.
Тромбин взаимодействует с тромбоцитами посредством двух рецепторов, активируемых протеазами: PAR-1 и PAR-4. Стимуляция этих рецепторов через различные сигнальные молекулы приводит к активации фосфолипазы β и ингибированию АЦ.
PAR-1 — основной рецептор на тромбоцитах человека, он обладает в 10–100 раз большей аффинностью к тромбину по сравнению с PAR-4 и вызывает более быструю активацию клеток.
Считается, что именно опосредованная PAR-1 активация тромбоцитов обеспечивает патологическое тромбообразование, тогда как PAR-4 в основном участвует в поддержании нормального гемостаза.
Завершающий этап образования тромба опосредуется гликопротеиновыми рецепторами IIb/IIIa, которые относятся к классу интегринов (αIIbβ3) и являются наиболее многочисленными мембранными рецепторами тромбоцитов.
Взаимодействие активированных интегринов αIIbβ3 с фибриногеном и фактором фон Виллебранда обеспечивает необратимое связывание тромбоцитов с чужеродными поверхностями и между собой, к стабилизации адгезии, агрегации и ретракции тромба [2].
Препараты, ингибирующие агрегационную активность тромбоцитов, эффективно предотвращают развитие острых ишемических событий в разных сосудистых бассейнах [1].
Рисунок 1. Механизмы адгезии и активации тромбоцитов. Эрозия или разрыв атеросклеротической бляшки обнажает тромбогенные белки субэндотелиального матрикса – фактор фон Виллебранда (vWF) и коллаген. vWF связывается с коллагеном и раскручивается, открывая сайты связывания гликопротеину (GP) тромбоцитов Ib-IX-V. Адгезия тромбоцитов происходит путем взаимодействия GPIb и vWF, что позволяет GPVI связаться с коллагеном. Связь GPVI с колагеном активирует тромбоциты – они начинают высвобождать АДФ и тромбоксан А2, что приводит к аутокринной активации GPIIb/IIIa. В результате активации гликопротеин IIb/IIIa изменяет конформацию с низкоаффинной на высокоаффинную в отношении своего лиганда – фибриногена. Таким образом с помощью фибриногена образуются мостики между тромбоцитами, т.е. происходит их агрегация. Образование тромбина происходит на поверхности активированных тромбоцитов после высвобождения тканевого фактора из стенки сосудов. В итоге тромб стабилизируется фибрином.
Классификация антиагрегантов.
Основные группы антиагрегантов принято условно разделять на 2 группы:
- препараты, блокирующие рецепторы тромбоцитов
- блокаторы рецепторов АДФ
- блокаторы рецепторов PAR
- блокаторы гликопротеиновых рецепторов IIb/IIIa
- препараты, ингибирующие ферменты тромбоцитов
- ингибиторы ЦОГ
- ингибиторы ФДЭ
Стоит отметить, что эта классификация может значительно пополниться в ближайшее десятиление новыми группами, описанными в данном посте.
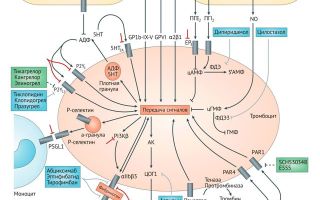
Рисунок 2. Пути активации тромбоцитов. Первичное связывание тромбоцита с поврежденной стенкой сосуда опосредуется коллагеном сосуда, поверхностным гликопротеином тромбоцита VI и интегрином α2β1, а также связыванием фактора фон Виллебранда (vWF) с поверхностным гликопротеином тромбоцита 1b (GP1b‑), образующего с факторами свертывания крови комплекс GP1b‑IX‑V. Этот комплекс является рецептором к другим лигандам тромбоцита (тромбоспондин, коллаген и Р-селектин), интегрину лейкоцитов αMβ2 и прокоагулянтным факторам (тромбин, кининоген, факторы XI и XII). Образующийся в коагуляционном каскаде тромбин является сильным активатором тромбоцитов, связываясь с двумя типами рецепторов: активируемые протеазами рецепторы к тромбину рецепторы 1 типа (PAR1) и 4 типа (PAR4).
В активации тромбоцитов имеется механизмы положительной обратной связи, опоcредуемые тремя группами рецепторов – пуриновые рецепторы АДФ P2Y1 и P2Y12 (активируются АДФ, выделившимся из гранул тромбоцитов), 5HT2A-рецепторы серотонина (он также находится в тромбоцитах и высвобождается при их активации) и рецепторы простаноида тромбоксана А2 (TxA2), который образуется при участии фермента ЦОГ-1. Скрепление тромбоцитов между собой происходит при участии фибриногена и vWF, которые связываются с активированными интегринами αIIbβ3 (их около 80000 на каждом тромбоците). Фиксация межтромбоцитарных связей также опосредуется другими рецепторами, включая адгезивные молекулы JAM-A и JAM-C, фактор Gas6 и эфрин. Адгезия моноцитов и тромбоцитов происходит при участии P-селектина тромбоцитов и его лигандом PSGL1 на поверхности моноцитов. Активированные моноциты, тромбоциты и микрочастицы образуют поверхность для формирования тромба. Одобренные для применения антиагреганты показаны синим. Антиагреганты на этапах разработки и их мишени отмечены зеленым. Стратегии для создания новых аниагрегантов указаны красным.
АК – арахидоновая кислота, EP3 – рецептор ПГE2, ФДЭ – фосфодиэстераза, ПГ – простагландин, PI3Kβ — фосфоинозитид 3-киназа β.
I. Блокаторы рецепторов тромбоцитов
а) Блокаторы рецепторов АДФ
Молекулярной мишенью ингибиторов рецепторов АДФ является P2Y12-рецептор. Он относится к классу рецепторов, связанных с G-белками и активируется АДФ. Активация P2Y12-рецептора приводит к ингибированию АЦ и снижению уровня цАМФ в тромбоцитах.
Это в свою очередь снижает фосфорилирование белка VASP и в итоге приводит к активации IIb/IIIa-рецепторов. Их активация повышает синтез тромбоксана и пролонгирует агрегацию тромбоцитов.
Таким образом, ингибирование P2Y12-рецепторов будет нарушать связывание фибриногена с рецепторами IIb/ IIIa и оказывать антиагрегантный эффект [1, 2].
Блокаторы P2Y12-рецепторов разделяют на 2 класса: тиенопиридины (тиклопидин, клопидогрел, празугрел), которые блокируют рецепторы необратимо, и производные других соединений (кангрелор, тикагрелор, элиногрел), действующие обратимо. Все тиенопиридины являются пролекарствами, их активные метаболиты образуются эстеразами плазмы или цитохромами печени [11, 12].
• Тиклопидин Является первым препаратом этой группы и применяется в клинической практике с 1978 г. Тиклопидин образует под влиянием изофермента CYP3А4 четыре метаболита, один из которых обладает фармакологической активностью. Снижает вызываемую АДФ экспрессию гликопротеиновых рецепторов IIb/IIIa.
Значительно ингибирует агрегацию тромбоцитов, вызываемую АДФ, а также препятствует агрегации при действии коллагена, тромбина, серотонина, эпинефрина и ФАТ в малых концентрациях.
Антиагрегантный эффект тиклопидина возникает через 24-48 ч после приема внутрь, достигает максимума спустя 3-5 сут, сохраняется в течение 3 сут после прекращения лечения. Агрегация тромбоцитов, индуцированная АДФ, возвращается к исходным значениям только через 4-8 сут.
Биодоступность — 80-90%, связь с белками плазмы — 98%, период полуэлиминации — около 13 ч. При курсовом лечении период полуэлиминации удлиняется до 4-5 сут. Две трети дозы тиклопидина экскретируется с мочой, одна треть — с желчью [1, 5].
Побочными эффектами тиклопидина, ограничивающими его применение, являются нейтропения и тромбоцитопения. Поэтому на данный момент тиклопидин успешно заменен аналогами.
Вызывает диспепсию, желудочно-кишечные кровотечения, пептическую язву желудка, лейкопению, тромбоцитопению (в первые 3-4 мес лечения необходимо проводить анализ крови каждые 2 нед), повышает в крови активность ферментов печеночного происхождения [1, 8, 11].
• Клопидогрел Другое производное тиенопиридина, в 6 раз сильнее тиклопидина подавляет агрегацию тромбоцитов, селективно и необратимо блокирует P2Y12-рецепторы. Уменьшает АДФ-зависимую экспрессию гликопротеиновых рецепторов IIb/IIIa, что нарушает связывание с ними фибриногена. Применяется с 1998 г.
Биодоступность клопидогрела составляет 50%, так как он удаляется из энтероцитов гликопротеином Р. Связь с белками плазмы — 94-98%. Период полуэлиминации 8 ч. После всасывания в кишечнике 85% клопидогрела гидролизуется карбоксилазами в неактивный метаболит.
Оставшиеся 15% быстро метаболизируются цитохромами печени (преимущественно CYP2C19) в два этапа с образованием в итоге активного метаболита (2-оксаклопидогрел), конкурентно и необратимо блокирующего P2Y12-рецепторы.
Основное значение имеет окисление при участии CYP2C19, полиморфизм его гена в наибольшей степени определяет индивидуальную реакцию на клопидогрел.
Препарат нерационально принимать одновременно с блокаторами кальциевых каналов группы дигидропиридина, которые окисляются CYP3А4, а также с ингибиторами протонной помпы (ИПП), снижающими активность CYP2C19 (исключения – пантопразол и рабепразол). Выводится с мочой и желчью [1, 12, 13].
Торможение агрегации начинается через 2 ч после приема клопидогрела внутрь в дозе 400 мг, максимальное действие развивается через 4-7 сут курсового лечения в дозе 50-100 мг/сут. Агрегация не восстанавливается в течение всего периода циркуляции тромбоцитов (7-10 сут).
Назначают внутрь для профилактики инфаркта миокарда, ишемического инсульта, тромбоза периферических артерий, сердечно-сосудистой смерти у больных атеросклерозом, сахарным диабетом, при наличии более одного ишемического события в анамнезе, поражении нескольких сосудистых бассейнов. Клопидогрел предупреждает тромбозы после чрескожных коронарных вмешательств, хотя его применение ограничено из-за риска кровотечений.
В клинической практике наблюдаются индивидуальные различия среди пациентов в ответе на клопидогрел. Механизмы различного ответа на препарат объясняются следующим.
Во-первых, так как клопидогрел метаболизируется цитохромами печени, то препараты, конкурирующие с клопидогрелом за биотрансформацию (например, ИПП) или ингибирующие активность цитохромов печени, могут уменьшать активность клопидогрела. Например, регулярное употребление грейпфрутового сока (600-800 мл) способно значимо снизить антиагрегантный эффект клопидогрела.
Хотя клиническое значение ингибиторов цитохромов в эффекте клопидогрела остается под сомнением. Во-вторых, активность клопидогрела может повышать курение, предположительно ввиду индукции CYP1A2, метаболического активатора клопидогрела.
В-третьих, достаточно распространен вариант изоформы CYP2C19 с ослабленной активностью (около 30% европейцев, 40% африканцев и >50% азиатов), что значительно снижает уровни активного метаболита клопидогрела. И в-четвертых, имеются данные, что важное значение в эффективности клопидогрела играет исходный ответ тромбоцитов на АДФ, вызванный, вероятно, полиморфизмом гена рецептора Р2Y12.
Клопидогрел реже тиклопидина вызывает гастроинтестинальные события, кровотечения, лейкопению, тромбоцитопению, кожные высыпания. У больных с хорошей ответной реакцией на прием клопидогрела ниже риск тяжелых осложнений сердечно-сосудистых заболеваний, но возрастает риск кровотечений [1, 5, 10, 13, 16].
• Празугрел Тиенопиридин, пролекарство, необратимый ингибитор P2Y12-рецепторов. Был введен на рынок фармпрепаратов в 2009-м. Отличается более высокой эффективностью по сравнению с клопидогрелом.
Активные метаболиты празугрела образуются под влиянием эстераз кишечника и плазмы крови и цитохромов печени, поэтому он в меньшей степени зависит от активности последних. По сравнению с клопидогрелом действие празугрела наступает более быстро.
Кроме того, празугрел имеет большую биодоступность и меньшую вариабельность ответа на лечение среди пациентов. Максимальный эффект наступает спустя 2 дня, после отмены препарата тромбоциты восстанавливают свою функцию тоже 2 дня.
Нагрузочная доза празугрела в 60 мг оказывает более выраженный антиагрегантный эффект, чем стартовые дозы клопидогрела в 300-600 мг. Поддерживающие дозы празугрела в 10 мг также более эффективны поддерживающих доз (75 мг) клопидогрела [10].
Празугрел одобрен для предотвращения тромбозов при проведении ЧКВ у пациентов ОКС. Также препарат показал свою эффективность в снижении риска ИМ. Большая антитромбоцитарная активность празугрела была сопряжена с достоверным увеличением риска геморрагических осложнений.
Наиболее высоким риск геморрагических осложнений был в подгруппах пациентов, ранее перенесших инсульт или транзиторную ишемическую атаку, а также старше 75 лет и с массой тела менее 60 кг.
В связи с этим предлагается использовать поддерживающую дозу 5 мг (вместо 10 мг) для пациентов с массой тела
Антиагреганты: описание фармакологической группы
Описание
Антиагреганты ингибируют агрегацию тромбоцитов и эритроцитов, уменьшают их способность к склеиванию и прилипанию (адгезии) к эндотелию кровеносных сосудов.
Снижая поверхностное натяжение мембран эритроцитов, они облегчают их деформирование при прохождении через капилляры и улучшают текучесть крови.
Антиагреганты способны не только предупреждать агрегацию, но и вызывать дезагрегацию уже агрегированных кровяных пластинок.
Применяют их для предупреждения образования послеоперационных тромбов, при тромбофлебитах, тромбозах сосудов сетчатки, нарушениях мозгового кровообращения и др., а также для предупреждения тромбоэмболических осложнений при ишемической болезни сердца и инфаркте миокарда.
Ингибирующее влияние на склеивание (агрегацию) тромбоцитов (и эритроцитов) оказывают в той или иной степени лекарственные средства разных фармакологических групп (органические нитраты, блокаторы кальциевых каналов, производные пурина, антигистаминные препараты и др.). Выраженное антиагрегантное действие оказывают НПВС, из которых широкое применение в целях профилактики тромбообразования имеет ацетилсалициловая кислота.
Одним из основных представителей антиагрегантов является ацетилсалициловая кислота. Она оказывает тормозящее влияние на спонтанную и индуцированную агрегацию и адгезию тромбоцитов, на высвобождение и активацию тромбоцитарных факторов 3 и 4. Показано, что ее антиагрегационная активность тесно связана с влиянием на биосинтез, либерацию и метаболизм ПГ.
Она способствует высвобождению эндотелием сосудов ПГ, в т.ч. ПГI2 (простациклина). Последний активирует аденилатциклазу, снижает в тромбоцитах содержание ионизированного кальция — одного из трех главных посредников агрегации, а также обладает дезагрегационной активностью.
Кроме того, ацетилсалициловая кислота, подавляя активность циклооксигеназы, уменьшает образование в тромбоцитах тромбоксана А2 — простагландина с противоположным типом активности (проагрегационный фактор). В больших дозах ацетилсалициловая кислота тормозит также биосинтез простациклина и других антитромботических простагландинов (D2 , Е1 и др.).
В связи с этим в качестве антиагреганта ацетилсалициловую кислоту назначают в относительно небольших дозах (75–325 мг в сутки).
- Антиагрегантное средство
- Нестероидный противовоспалительный препарат (НПВП)
- Вазодилатирующее средство
- Препарат, улучшающий микроциркуляцию крови
- Средство, улучшающее микроциркуляцию, и вазодилатирующее средство
- Антиагрегантное средство — ингибитор агрегации тромбоцитов (исключая гепарин)
Больница скорой медицинской помощи г. Уфа — Занятие № 2. Антитромбоцитарные препараты.Порядок применения в зависимости от клинических ситуаций
- Препараты действующие подобно эндогенным антиагрегантам
- Средства, усиливающие активность простациклиновой системы: синтетические аналоги простациклина – эпопростенол, карбациклин;
- Средства, повышающие содержание ЦАМФ: блокаторы фосфодиэстеразы и потенцирующие эффекты аденозина — дипиридамол (курантил), пентоксифиллин.
- Препараты, подавляющее действие эндогенных агрегантов
- Средства, подавляющие активность тромбоксановой системы.
- Ингибиторы циклооксигеназы (ЦОГ) — ацетилсалициловая кислота и др.
;
- Ингибиторы тромбоксансинтетазы — (ТХА2)- дазоксибен;
- Блокаторы ЦОГ и ТХА2 – ибустрин;
- Блокаторы тромбоксановых рецепторов – дальтробан;
- Вещества блокирующие ТХА2 – синтетазу и рецепторы ТХА2 — ридогрел, озагрел, вапипрост;
- Ингибиторы циклооксигеназы (ЦОГ) — ацетилсалициловая кислота и др.
- Блокаторы пуриновых (Р2х) рецепторов — клопидогрел (плавикс), тиклопидин;
- Блокаторы ФАТ-рецепторов – кадсуренон;
- Блокаторы глипопротеиновых рецепторов II в/ III а;
- моноклональные антитела – абциксимаб (реопро);
- природные пептиды – триграмин;
- синтетические пептиды – эптифибад;
- синтетические непептидные соединения – тирофибан, ламифибан, ксемлофибан.
- Средства, подавляющие активность тромбоксановой системы.
Антиагреганты — группа фармакологических препаратов, ингибирующих тромбообразование путем торможения агрегации тромбоцитов и подавления их адгезии к внутренней поверхности кровеносных сосудов. Под воздействием антиагрегантов эластичность мембран эритроцитов снижается, они деформируются и легко проходят через капилляры. Текучесть крови улучшается, риск развития осложнений уменьшается. Антиагреганты максимально эффективны на начальных стадиях свертывания крови, когда происходит агрегация тромбоцитов и формирование первичного тромба.
Точки приложения и действие основных антиагрегантов
Применяют антиагреганты в послеоперационном периоде для профилактики тромбоза, при тромбофлебите, ИБС, острой ишемии сердца и мозга, постинфарктном кардиосклерозе.
Сердечная патология и нарушенный обмен веществ сопровождаются образованием на эндотелии артерий холестериновых бляшек, сужающих просвет сосудов. Кровоток на участке поражения замедляется, кровь сгущается, образуется тромб, на который продолжают оседать тромбоциты.
Тромбы разносятся по кровеносному руслу, попадают в коронарные сосуды и закупоривают их. Возникает острая ишемия миокарда с характерными клиническими симптомами.
Антикоагулянты в отличии от антиагрегантов являются более агрессивными. Они считаются более дорогостоящими и имеют более высокий риск развития побочных эффектов. Показания к проведению антиагрегантной терапии:
- Ишемические нарушения;
- Склонность к тромбообразованию;
- Атеросклероз
- Нестабильная стенокардия;
- ИБС;
- Гипертоническая болезнь;
- Облитерирующий эндартериит;
- Плацентарная недостаточность;
- Тромбоз периферических артерий;
- Церебральная ишемия и дисциркуляторная энцефалопатия;
- Состояние после гемотрансфузии и шунтирования сосудов.
Противопоказания:
Антиагреганты противопоказаны женщинам во время беременности и в лактационном периоде; лицам, не достигшим 18 лет; а также страдающим следующими заболеваниями:
- Эрозивно-язвенное поражение ЖКТ,
- Дисфункция печени и почек,
- Гематурия,
- Сердечная патология,
- Активное кровотечение,
- Бронхоспазм,
- «Аспириновая триада»,
- Тромбоцитопения,
- С- и К-витаминная недостаточность,
- Острая аневризма сердца,
- Анемия.
Побочные эффекты:
- Различные проявления аллергии;
- Общие признаки интоксикации;
- Геморрагические осложнения — кровотечения и кровоизлияния, васкулиты, гипотензия;
- Диспептические расстройства;
- Болевой синдром — кардиалгия, миалгия, артралгия;
- Сердечная недостаточность — аритмия, боль в сердце, одышка;
- Печеночно-почечная дисфункция — дизурия, гематурия, гепатоспленомегалия;
- Психопатология — эмоциональная неустойчивость, нарушения сна, парестезии, тремор.
Антиагреганты: понятие и механизм действия, применение, примеры препаратов
Антиагреганты (дезагреганты) — группа фармакологических препаратов, ингибирующих тромбообразование путем торможения агрегации тромбоцитов и подавления их адгезии к внутренней поверхности кровеносных сосудов.
Эти лекарства не только угнетают работу свертывающей системы крови, но и улучшают ее реологические свойства, разрушают уже существующие агрегаты.
Под воздействием антиагрегантов эластичность мембран эритроцитов снижается, они деформируются и легко проходят через капилляры. Текучесть крови улучшается, риск развития осложнений уменьшается. Антиагреганты максимально эффективны на начальных стадиях свертывания крови, когда происходит агрегация тромбоцитов и формирование первичного тромба.
точки приложения и действие основных антиагрегантов
Применяют антиагреганты в послеоперационном периоде для профилактики тромбоза, при тромбофлебите, ИБС, острой ишемии сердца и мозга, постинфарктном кардиосклерозе.
Сердечная патология и нарушенный обмен веществ сопровождаются образованием на эндотелии артерий холестериновых бляшек, сужающих просвет сосудов.
Кровоток на участке поражения замедляется, кровь сгущается, образуется тромб, на который продолжают оседать тромбоциты. Тромбы разносятся по кровеносному руслу, попадают в коронарные сосуды и закупоривают их.
Возникает острая ишемия миокарда с характерными клиническими симптомами.
Антиагрегантная и антикоагуляционная терапия лежат в основе лечения и профилактики инсультов и инфарктов. Ни антиагреганты, ни антикоагулянты не могут разрушить сформировавшийся тромб. Они сохраняют сгусток от дальнейшего роста и предотвращают закупорку сосудов. Препараты данных групп позволяют сохранить жизнь больным, перенесшим острую ишемию.
Антикоагулянты в отличии от антиагрегантов являются более агрессивными. Они считаются более дорогостоящими и имеют более высокий риск развития побочных эффектов.
Показания
Показания к проведению антиагрегантной терапии:
- Ишемические нарушения,
- Склонность к тромбообразованию,
- Атеросклероз,
- Нестабильная стенокардия,
- ИБС,
- Гипертоническая болезнь,
- Облитерирующий эндартериит,
- Плацентарная недостаточность,
- Тромбоз периферических артерий,
- Церебральная ишемия и дисциркуляторная энцефалопатия,
- Состояние после гемотрансфузии и шунтирования сосудов.
Противопоказания
Антиагреганты противопоказаны женщинам во время беременности и в лактационном периоде; лицам, не достигшим 18 лет; а также страдающим следующими заболеваниями:
- Эрозивно-язвенное поражение ЖКТ,
- Дисфункция печени и почек,
- Гематурия,
- Сердечная патология,
- Активное кровотечение,
- Бронхоспазм,
- «Аспириновая триада»,
- Тромбоцитопения,
- С- и К-витаминная недостаточность,
- Острая аневризма сердца,
- Анемия.
Побочные эффекты
К побочным эффектам антиагрегантов относятся:
- Различные проявления аллергии;
- Общие признаки интоксикации;
- Геморрагические осложнения — кровотечения и кровоизлияния, васкулиты, гипотензия;
- Диспептические расстройства;
- Болевой синдром — кардиалгия, миалгия, артралгия;
- Сердечная недостаточность — аритмия, боль в сердце, одышка;
- Печеночно-почечная дисфункция — дизурия, гематурия, гепатоспленомегалия;
- Психопатология – эмоциональная неустойчивость, нарушения сна, парестезии, тремор.
Список препаратов-антиагрегантов
Препаратов-антиагрегантов довольно много. Большинство из них являются профилактическими средствами, используемыми при ряде сердечно-сосудистых заболеваний и в раннем послеоперационном периоде.
Ацетилсалициловая кислота (аспирин)
Это препарат из группы НПВС, оказывающий выраженное антиагрегантное действие. Механизм действия НПВС связан с блокадой ферментов, регулирующих синтез и метаболизм простагландинов тромбоцитов и сосудистой стенки.
«Ацетилсалициловая кислота» применяется с профилактической целью для предупреждения тромбообразования и является наиболее доступной из всех антиагрегантов, используемых в малых дозах. Этот препарат получил широкое применение в амбулаторной практике. Он устраняет основные признаки воспаления: уменьшает жар и боль.
Лекарство оказывает ингибирующее влияние на гипоталамический центр терморегуляции и боли.
«Ацетилсалициловую кислоту» необходимо принимать после приема пищи, поскольку она может спровоцировать образование язвы желудка или иной гастропатии. Чтобы достичь стойкого антиагрегантного эффекта, следует использовать малые дозы препарата. Для улучшения реологических свойств крови и подавления агрегации тромбоцитов больным назначают по половине таблетки один раз в сутки.
Тиклопидин
«Тиклопидин» – лекарство, обладающее выраженной антитромботической активностью. Этот препарат оказывает более сильно действие, чем «Ацетилсалициловая кислота».
«Тиклопидин» назначают больным с ишемическими цереброваскулярными заболеваниями, при которых уменьшается приток крови к ткани мозга, а также с ИБС, ишемией ног, ретинопатией на фоне сахарного диабета.
Лицам, перенесшим шунтирование кровеносных сосудов, показан длительный прием препарата.
Это сильное антиагрегантное средство, удлиняющее время кровотечения, тормозящее адгезию тромбоцитов и ингибирующее их агрегацию. Одновременное применение препарата вместе с антикоагулянтами и другими дезагрегантами крайне нежелательно. Курс лечения составляет 3 месяца и проводится под контролем состава периферической крови.
Основная особенность этого антиагреганта – высокая биодоступность, которая достигается благодаря высокой скорости всасывания. Терапевтический эффект после отмены препарата сохраняется в течение нескольких суток.
К препаратам, содержащим тиклопидин в качестве основного действующего вещества, относятся: «Тиклид», «Тикло», «Тиклопидин-Ратиофарм».
Пентоксифиллин
Препарат оказывает антиагрегационное и спазмолитическое действие, расширяет сосуды и улучшает кровоснабжение внутренних органов
.
Медикамент положительное воздействует на реологические свойства крови и не влияет на частоту сердечных сокращений. «Пентоксифиллин» – ангиопротектор, повышающий эластичность клеток крови и усиливающий фибринолиз.
Препарат показан при ангиопатии, перемежающейся хромоте, посттромботическом синдроме, обморожениях, варикозе, ИБС.
Клопидогрель
Это синтетический лекарственный препарат, по структуре и механизму действия напоминающий «Тиклопидин». Он подавляет активность тромбоцитов и их склеивание, увеличивает время кровотечения.
«Клопидогрель» – практически нетоксичный препарат, обладающий слабо выраженными побочными эффектами.
Современные специалисты при проведении антиагрегантной терапии отдают предпочтение именно «Клопидогрелю» благодаря отсутствию осложнений при его длительном применении.
Дипиридамол
«Дипиридамол» – антиагрегант, расширяющий сосуды сердца. Лекарство увеличивает коллатеральный кровоток, улучшает сократимость миокарда и нормализует венозный отток.
Вазодилатация – основное действие «Дипиридамола», но в комбинировании с другими препаратами он оказывает выраженное антиагрегантное действие.
Обычно его назначают лицам, имеющим высокий риск тромбообразования и перенесшим операцию по протезированию сердечных клапанов.
«Курантил» – препарат, основным действующим веществом которого является дипиридамол. Благодаря отсутствию у «Курантила» таких противопоказаний, как беременность и грудное вскармливание, он пользуется большой популярностью.
Под воздействием препарата расширяются кровеносные сосуды, подавляется тромбообразование, улучшается кровоснабжение миокарда. «Курантил» назначают беременным женщинам, страдающим заболеваниями сердечно-сосудистой системы или имеющим в анамнезе фетоплацентарную недостаточность.
Под воздействием данного лекарства реологические свойства крови улучшаются, сосуды плаценты расширяются, плод получает достаточное количество кислорода и питательных веществ. Кроме того, «Курантил» обладает иммуномодулирующим эффектом.
Он стимулирует выработку интерферона и снижается риск развития вирусных заболеваний у матери.
Эптифибатид
«Эптифибатид» снижает риск развития ишемии сердца у пациентов, перенесших чрескожное коронарное вмешательство. Лекарство применяют в комплексе с «Аспирином», «Клопидогрелем», «Гепарином». Перед началом терапии проводят ангиографическую оценку и другие диагностические процедуры. Тщательному обследованию подлежат в обязательном порядке женщины и лица старше 60 лет.
Выпускают лекарство в виде раствора для внутривенных инъекций, который вводят по определенной схеме. После выписки больного антиагрегантное лечение продолжают препаратами в таблетированной форме в течение нескольких месяцев. Для предотвращения рецидива приступов ишемии сердца и смерти больного антиагрегантные препараты рекомендуют принимать таким пациентам всю жизнь.
При проведении неотложного хирургического вмешательства введение препарата необходимо прекратить. В случае плановой операции введение препарата прекращают заблаговременно.
Илопрост
Это лекарство применяют исключительно в условиях стационара и тщательного наблюдения за состоянием больного. Раствор для инъекций готовят ежедневно непосредственно перед введением, что позволяет обеспечить его стерильность.
Больным, проходящим лечение «Илопростом», рекомендуют отказаться от курения. Лица, принимающие гипотензивные препараты, должны контролировать уровень артериального давления, чтобы избежать резкой гипотензии.
Ортостатическая гипотония может развиться после лечения при резком подъеме больного.
Илопрост в составе препарата «Вентавис» является синтетическим аналогом простагландина и предназначен для ингаляционного введения. Это антиагрегант, используемый для лечения легочной гипертензии различного происхождения. После лечения у больных расширяются легочные сосуды и улучшаются основные показатели крови.
Комбинированные препараты
Большинство современных препаратов являются комбинированными. Они содержат в своем составе сразу несколько антиагрегантов, которые поддерживают и усиливают эффекты друг друга. Наиболее распространенными среди них являются:
- «Агренокс» — комплексный препарат, содержащий «Дипиридамол» и «Аспирин».
- «Аспигрель» включает в себя «Клопидогрель» и «Аспирин».
- «Коплавикс» имеет такой же состав, что и «Аспигрель».
- В состав «Кардиомагнила» входят «Ацетилсалициловая кислота» и микроэлемент «Магний».
Эти антиагреганты чаще остальных применяются в современной медицине. Их назначают больным кардиологи при сердечной патологии, неврологи при заболеваниях сосудов мозга, сосудистые хирурги при поражении артерий ног.
Видео: семинар по антиагрегантам и антитромбоцитарной терапии
Видео: лекция – антиагрегантная терапия при остром коронарном синдроме
Особенности современных классов антиагрегантных препаратов при лечении ишемической болезни сердца
Особенности современных классов антиагрегантных препаратов при лечении ишемической болезни сердца / Л. Э. Бехбудова, Е. А. Малкина, В. М. Коротких [и др.]. — Текст : непосредственный // Молодой ученый. — 2021. — № 39 (381). — С. 34-36. — URL: https://moluch.ru/archive/381/84141/ (дата обращения: 14.05.2022).
В статье авторы пытаются раскрыть характеристику относительно новых групп антиагрегантных препаратов и рассмотреть их эффективность при лечении ИБС.
Ключевые слова: ИБС, тромбообразование, антиагреганты, абциксимаб, эптифибатид, тирофибан.
Ишемическая болезнь сердца (ИБС) — коварное и распространенное заболевание сердечно сосудистой системы человека, доля которого в структуре общей заболеваемости в России по данным обращаемости взрослого населения по поводу болезней системы кровообращения составила 22,4 % [1]. Эти данные заставляют более тщательно подходить к подбору лекарственных средств, знакомиться с современными препаратами и изучать их эффективность при лечении ИБС.
К современным стандартам лечения ИБС относят антиангинальные препараты, (нитраты, b-адреноблокаторы, антагонисты кальция), холестеринснижающие препараты, антиагреганты. Усугубление состояния больного ИБС связано с появлением новых атероматозных бляшек, их изъязвлением, разрывом и кровоизлиянием в ранее сформированные бляшки.
После повреждении эндотелия сосудов происходит образование тромба, следствием которого является частичная или полная окклюзия. Разрыв атеросклеротической бляшки инициирует формирование артериального тромба путем запуска коагуляционного каскада. Следовательно, взаимосвязь процессов атерогенеза и тромбообразования обосновывает проведение длительной антитромботической терапии при ИБС.
Обязательным компонентом терапии больных с атеротромбозом является назначение антиагрегантов (при отсутствии противопоказаний). Антиагреганты предотвращают агрегацию тромбоцитов и эритроцитов, уменьшают их способность к адгезии к эндотелию сосудов.
Также немаловажным плюсом действия антиагрегантов является облегчение деформирования эритроцитов при прохождении через капилляры, тем самым улучшаются реологические свойства крови [2, 3].
- Основные группы антиагрегантов разделяются на 2 группы:
- — препараты, ингибирующие ферменты тромбоцитов (ингибиторы ЦОГ, ингибиторы ФДЭ);
- — препараты, блокирующие рецепторы тромбоцитов (блокаторы рецепторов АДФ, блокаторы рецепторов PAR, блокаторы гликопротеиновых рецепторов IIb/IIIa) [2].
- В данной статье мы подробнее рассмотрим препараты относительно новой группы антитромбоцитарных препаратов, а именно — блокаторы гликопротеиновых рецепторов IIb/IIIa.
На сегодняшний день большое внимание уделяется ингибиторам рецепторов гликопротеинов IIb/IIIa, так как они участвую в конечном этапе в механизме агрегации тромбоцитов вне зависимости от ее механизма (тромбоксан А2, АДФ и др.
) Активированные IIb/IIIа рецепторы тромбоцитов взаимодействуют с молекулой фибриногена, способствуя образованию плотного тромбоцитарного сгустка, пронизанного нитями фибрина.
Блокада данных рецепторов способствует предотвращению агрегации тромбоцитов и тромбообразованию. К данной группе препаратов относятся абциксимаб, эптифибатид и тирофибан.
Эти препараты назначаются только в острый ситуациях, так как при внутривенном введении постоянная концентрация в плазме поддерживается только при условии непрерывной инфузии, а после прекращения инфузии быстро снижается [4].
Абциксимаб
Абциксимаб — антагонист гликопротеиновых IIb/IIIа рецепторов тромбоцитов, является Fab–фрагментом химерных человеческо–мышиных моноклональных антител 7Е3, имеет высокое сродство к IIb/IIIа гликопротеиновым рецепторам тромбоцитов и связывается с ними на длительное время (до 10–14 дней).
Благодаря блокаде более 80 % рецепторов агрегация тромбоцитов нарушается на ее конечном этапе. После прекращения введения препарата в течение 1–2 суток происходит возобновление агрегационной способности тромбоцитов.
Абциксимаб — неспецифичный лиганд, о чем свидетельствует его возможность блокирования рецепторов витронектина эндотелиоцитов, участвующих в миграции эндотелиальных и гладкомышечных клеток, а также рецепторов Mac–1 на активированных моноцитах и нейтрофилах.
Наличие антител к абциксимабу или к его комплексу с рецептором тромбоцитов может быть причиной анафилаксии и опасной тромбоцитопении [4].
Если говорить об эффективности у больных ИБС, то рассмотрена и доказана способность абциксимаба существенно улучшать прогноз больных, у которых было проведено ЧКВ (больные с ОКС, а также пациенты с высоким риском сердечно–сосудистых осложнений).
Использование абциксимаба при консервативном лечении ОКС не дает большого эффекта (в отличие от эптифибатида и тирофибана), но продолжаются исследования о возможности комбинации препарата и других антагонистов гликопротеиновых IIb/IIIа рецепторов с тромболитиками при лечении ОКС с подъемом ST [5].
К показаниям к применению у больных ИБС относят профилактику тромбоза и повторного возникновения окклюзии в связи с проведением ЧКВ у пациентов с ОКС с подъемом и без подъема сегмента ST, а также у пациентов из группы высокого риска. Но стоить не забывать о вероятности развития тромбоцитопении из–за наличия белковых примесей, поэтому лекарство нужно набирать в шприц через фильтр 0,2–0,22 микрон с низким уровнем связывания белков.
Тем не менее назначение абциксимаба после ангиопластики требует внимательный подход: контроль коагуляции осуществляют до операции, затем каждые 15–30 мин. в течение ангиопластики и каждые 12 ч до удаления катетеров. Контролировать стоит такие показатели крови, как количество гемоглобина, гематокрит, число тромбоцитов, активированное время свертывания крови.
Эптифибатид
Эптифибатид относится к классу RGD–миметиков, блокатор гликопротеиновых IIb/IIIа рецепторов тромбоцитов. Механизм действия достаточно схож с абциксимабом, однако эптифибатид селективен в отношении к IIb/IIIа рецепторам.
Несмотря на селективность препарата, эффект применения у больных ИБС невысок, так как эптифибатид повышает риск развития тяжелого кровотечения и неэффективен для женщин. Поэтому до сих пор препарат подвергается более глубокому изучению.
При ОКС препарат назначается внутривенно струйно болюсом в течение 72 ч или до выписки, но максимально допустимое время использования ограничивается 96 часами.
Если пациенту планируется проведение ЧКВ, эптифибатид начинают вводить перед операцией и продолжают не менее 12 ч. Необходимо контролировать активированное время свертывания крови.
[5] Действие препарата наступает сразу же после внутривенного введения. Эптифибатид более эффективен при консервативном лечении ОКС, чем абциксимаб.
Показания к применению у больных ИБС сходны с абциксимабом; отличие заключается лишь в том, что эптифибатид не используют для профилактики тромбообразования при ОКС с подъемом ST. Предпочтительно назначать препарат в сочетании с АСК, нефракционированным гепарином или низкомолекулярные гепарины.
Тирофибан
Тирофибан — небелковый блокатор гликопротеиновых рецепторов IIb/IIIa тромбоцитов обратимого действия, так как блокада рецепторов продолжается в течение 4–6 ч после прекращения инфузии.
По причине того, что препарат не имеет особых преимуществ перед другими антиагрегантами, тирофибан не нашел широкого применения в клинической практике в настоящее время.
Однако одновременное применение тирофибана и гепарина снизило комплексный показатель неблагоприятных исходов через 1 месяц и 6 месяцев благодаря уменьшению частоты развития повторного инфаркта миокарда и рефрактерной ишемии миокарда.
Тирофибан назначают в виде концентрата для внутривенного инфузионного вливания не менее 48 ч; максимальная продолжительность инфузии 108 ч. Необходимо отметить, что этот вид антиагрегантной терапии противопоказан при острых нарушениях мозгового кровообращения [2].
Таким образом, антиагреганты являются неотъемлемым компонентом длительной фармакотерапии и вторичной медикаментозной профилактики больных с различными проявлениями ИБС.
Знание особенностей современных групп препаратов дает огромное преимущество практикующему врачу при совершенствовании знаний, подборе и комбинировании лекарственных средств для более быстрого и эффективного достижения результатов лечения.
Литература:
- Огрызко Е. В., Иванова М. А., Одинец А. В., Ваньков Д. В., Люцко В. В. Динамика заболеваемости взрослого населения острыми формами ишемической болезни сердца и смертности от них в Российской Федерации в 2012–2017 гг. // Профилактическая медицина. — 2019; — № 22(5).— С.23–26.
- Морозова, Т. Е. Антиагреганты в лечении ишемической болезни сердца / Т. Е. Морозова, О. А. Вартанова. — непосредственный // Русский медицинский журнал. — 2007. — № 28. — С. 21–30.
- Махиянова, Э. И. Применение блокаторов гликопротеиновых рецепторов IIb/IIIa в лечении больных инфарктом миокарда / Э. И. Махиянова, А. С. Галявич. — непосредственный // Казанский медицинский журнал. — 2011. — № 3. — С. 417–419.
- Зеленская Е. М., Слепухина А. А., Кох Н. В., Апарцин К. А., Лифшиц Г. И. Генетические, патофизиологические и клинические аспекты антиагрегантной терапии (обзор литературы). Фармакогенетика и Фармакогеномика. —2015;— № 1. — С.12–19.
- Преображенский, Д. В. Профилактика и лечение тромботических осложнений при чрескожных вмешательствах и остром коронарном синдроме ингибиторами гликопротеиновых IIb/IIIa-рецепторов тромбоцитов / Д. В. Преображенский, Д. В. Фетцер. — непосредственный // Клиническая геронтология. — 2011. — № 11–12. — С. 3–10.
Основные термины (генерируются автоматически): препарат, рецептор тромбоцитов, PAR, RGD, агрегация тромбоцитов, активированное время свертывания крови, внутривенное введение, высокий риск, конечный этап, консервативное лечение.