Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова, научный редактор Сергей Федосов
Дата публикации 23 июля 2018Обновлено 11 апреля 2022
Неалкогольная жировая болезнь печени / НАЖБП (стеатоз печении или жировой гепатоз, неалкогольный стеатогепатит) — это неинфекционное структурное заболевание печени, характеризующееся изменением ткани паренхимы печени вследствие заполнения клеток печени (гепатоцитов) жиром (стеатоз печени), которое развивается из-за нарушения структуры мембран гепатоцитов, замедления и нарушения обменных и окислительных процессов внутри клетки печени.
Все эти изменения неуклонно приводят к:
- разрушению клеток печени (неалкогольный стеатогепатит);
- накоплению жировой и формированию фиброзной ткани, что вызывает уже необратимые, структурные (морфологические) изменения паренхимы печени;
- изменению биохимического состава крови;
- развитию метаболического синдрома (гипертоническая болезнь, ожирение, сахарный диабет);
- в конечном итоге, циррозу.
- Метаболический синдром — широко распространённое состояние, характеризующееся снижением биологического действия инсулина (инсулинорезистентность), нарушением углеводного обмена (сахарный диабет II типа), ожирением центрального типа с дисбалансом фракций жира (липопротеинов плазмы и триглицеридов) и артериальной гипертензией.[2][3][4]
- В большинстве случаев НАЖБП развивается после 30 лет.[7]
- Факторами риска данного заболевания являются:
- малоподвижный образ жизни (гиподинамия);
- неправильное питание, переедание;
- длительный приём лекарственных препаратов;
- избыточная масса тела и висцеральное ожирение;
- вредные привычки.
Основными причинам развития НАЖБП являются:[11]
- гормональные нарушения;
- нарушение жирового обмена (дисбаланс липопротеидов плазмы);
- нарушение углеводного обмена (сахарный диабет);
- артериальная гипертензия;
- ночная гипоксемия (синдром обструктивного апноэ сна).
При наличии гипертонической болезни, ожирения, сахарного диабета, регулярном приёме лекарств или в случае присутствия двух состояний из вышеперечисленных вероятность наличия НАЖБП достигает 90 %.[3]
Ожирение определяется по формуле вычисления индекса массы тела (ИМТ): ИМТ = вес (кг) : (рост (м))2. Если человек, например, весит 90 кг, а его рост — 167 см, то его ИМТ = 90 : (1,67х1,67) = 32,3. Этот результат говорит об ожирении I степени.
- 16 и менее — выраженный дефицит массы;
- 16-17,9 — недостаточная масса тела;
- 18-24,9 — нормальный вес;
- 25-29,9 — избыточная масса тела (предожирение);
- 30-34,9 — ожирение I степени;
- 35-39,9 — ожирение II степени;
- 40 и более — ожирение III степени (морбидное).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
У большинства больных данное заболевание на ранних стадиях протекает бессимптомно — в этом и заключается большая опасность.
У 50-75% больных могут появляться симптомы общей (хронической) усталости, снижение работоспособности, недомогание, слабость, тяжесть в области правого подреберья, набор веса, длительное повышение температуры тела без всякой причины, красные точки на коже в области груди и живота. Печень часто увеличена. Возникают расстройства пищеварения, повышенное газообразование, кожный зуд, редко — желтуха, «печёночные знаки».
Часто НАЖБП сопутствуют заболевания желчного пузыря: хронический холецистит, желчнокаменная болезнь. Реже, в запущенных случаях, возникают признаки портальной гипертензии: увеличение селезёнки, варикозное расширение вен пищевода и асцит (скопление жидкости в брюшной полости). Как правило, данные симптомы наблюдаются на стадии цирроза печени.[7]
К накоплению холестерина, а именно липидов (жироподобных органических соединений) в печени, приводят, прежде всего, следующие факторы:
- избыточное поступление свободных жирных кислот (FFA) в печень;
- усиленный синтез свободных жирных кислот печени;
- пониженный уровень бета-окисления свободных жирных кислот;
- снижение синтеза или секреции липопротеинов очень высокой плотности.[7]
У пациентов с ожирением в ткани печени повышенно содержание свободных жирных кислот, что и может быть причиной нарушения функций печени, так как жирные кислоты химически активны и могут привести к повреждению биологических мембран гепатоцитов, образуя в них ворота для поступления в клетку эндогенного жира, в частности липидов (преимущественно низкой и очень низкой плотности), а транспортом является сложный эфир — триглицерид.[2]
Таким образом, гепатоциты заполняться жиром, и клетка становиться функционально неактивной, раздувается и увеличивается в размерах. При поражении более миллиона клеток макроскопически печень увеличивается в размерах, в участках жировой инфильтрации ткань печени становиться плотнее, и данные участки печени не выполняют своих функций либо выполняют их с существенными дефектами.
Перекисное окисление липидов в печени приводит к синтезу токсичных промежуточных продуктов, которые могут запускать процесс апоптоза (запрограммированной гибели) клетки, что может вызывать воспалительные процессы в печени и сформировать фиброз.[2]
Также важное патогенетическое значение в формировании НАЖБП имеет индукция цитохрома P-450 2E1 (CYP2E1), который может индуцироваться как кетонами, так и диетой с высоким содержанием жиров и низким содержанием углеводов.[7] CYP2E1 генерирует токсические свободные радикалы, приводящие к повреждению печени и последующему фиброзу.
Кроме того, патогенетическое значение в формировании НАЖБП имеет эндотоксин-опосредованное повреждение, которое, в свою очередь, усиливает выработку провоспалительных цитокинов (ФНО-α, ИЛ-6 и ИЛ-8), приводящих к нарушению целостности мембран гепатоцитов и даже к их некрозу[9], а также к развитию воспалительной клеточной инфильтрации как в портальных трактах, так и в дольках печени, что приводит к стеатогепатиту.
Продукты перекисного окисления липидов, некрозы гепатоцитов, ФНО и ИЛ-6 активируют стеллатные (Ito) клетки, вызывающие повреждение гепатоцитов и формирование фиброзных изменений.
В настоящий момент общепринятой классификации НАЖБП не существует, однако ряд авторов выделяет стадии течения заболевания и степени неалкогольного стеатогепатита (НАСГ).
Оценка стеатоза печени и гистологической активности НАЖБП по системе E.M. Brunt:[9][10][11]
- I степень (мягкий НАСГ) — стеатоз крупнокапельный, не более 33-66% поражённых гепацитов;
- II степень (умеренный НАСГ) — крупно- и мелкокапельный, от 33% до 66% поражённых гепацитов;
- III степень (тяжелый НАСГ) — крупно- и мелкокапельный, больше 60% поражённых гепацитов.
Также можно условно разделить степени стеатоза, фиброза и некроза по результату теста ФиброМакс — степени выраженности жировой инфильтрации:
- S1 (до 33% жировой инфильтрации);
- S2 ( 33-60% жировой инфильтрации)
- S3 (более 60% жировой инфильтрации)
- F1,F2, F3, цирроз.
Наиболее частые осложнения НАЖБП — это гепатит, замещение нормальной паренхиматозной ткани печени фиброзной — функционально нерабочей тканью с формированием в конечном итоге цирроза печени.
К более редкому осложнению, но всё же встречающемуся, можно отнести рак печени — гепатоцеллюлярную карциному.[9] Чаще всего она встречается на этапе цирроза печени и, как правило, ассоциируется с вирусными гепатитами.
В диагностике НАЖБП используются лабораторные и инструментальные методы исследования.
В первую очередь оценивается состояние печени на предмет воспалительных изменений, инфекционных, аутоиммунных и генетических заболеваний (в том числе болезней накопления) с помощью общеклинических, биохимических и специальных тестов.[7]
Далее проводится оценка выполняемых печенью функций (метаболическая/обменная, пищеварительная, детоксикационная) по способности выработки определённых белков, характеристикам жиров и углеводов. Детоксикационная функция печени оценивается преимущественно при помощи С13-метацетинового теста и некоторых биохимических тестов.
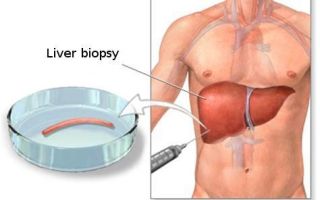
Кода первые два этапа завершены, исследуется структурное состояние печени при помощи УЗИ[4], МСКТ, МРТ и эластометрии (FibroScan), при необходимости исследуется морфологическое состояние — биопсия печени.[3]
С помощью эластометрии исследуется эластичность мягких тканей. Злокачественные опухоли отличаются от доброкачетсвенных повышенной плотностью, неэластичностью, они с трудом поддаются компрессии.
На мониторе FibroScan более плотные ткани окрашены в голубой и синий цвет, жировая ткань — жёлто-красный, а соединительная ткань — зелёный.
Высокая специфичность метода позволяет избежать необоснованных биопсий.
После проведённой диагностики, устанавливается окончательный диагноз и проводится соответствующее лечение.
С учётом механизма развития заболевания разработаны схемы курсового лечения НАЖБП, направленные на восстановление структуры клеточных мембран, обменных и окислительных процессов внутри клеток печени на молекулярном уровне, очистку печени от внутриклеточного и висцерального жира, который затрудняет её работу.
В процессе лечения производится:
- коррекция углеводного, жирового (липидного) обмена веществ;
- нормализация процессов окисления в клетке;
- влияние на основные факторы риска;
- снижение массы тела;
- улучшение структуры печени на обратимых стадиях.
После лечения наступает заметное улучшение дезинтоксикационной (защитной), пищеварительной и метаболической функции печени, пациенты теряют в весе, улучшается общее самочувствие, повышается умственная и физическая работоспособность.
Курсовые программы лечения занимают от трёх до шести месяцев и подбираются в зависимости от степени выраженности метаболических нарушений. К ним относятся:
- программа «Лайт»;
- программа «Медиум»;
- программа «Премиум»;
- индивидуальная программа лечения — разрабатывается на основании сопутствующих заболеваний, текущего состояния пациента и необходимой интенсивности лечения.
Программы включают в себя предварительное обследование, постановку диагноза и медикаментозное лечение, которое состоит из двух этапов:
- инфузионная терапия с пролонгацией приёма препаратов внутрь, подбор диеты и физической активности;
- сдача контрольных анализов и оценка результатов.
На ранних стадиях заболевания прогноз благоприятный.
Профилактика НАЖБП предполагает правильное питание, активный образ жизни и регулярную календарную диспансеризацию.
К правильному питанию можно отнести включение в свой рацион питания омега-3 полиненасыщенных жирных кислот, коротких углеводов, ограничение потребления приправ, очень жирной и жаренной пищи. Разнообразие рациона питания также является ключевым моментом полноценного питания. Показано потребление продуктов, богатых растительной клетчаткой.
Для активного образа жизни достаточно ходить пешком от 8 000 до 15 000 шагов в сутки и уделять три часа в неделю физическим упражнениям.
В отношении календарной диспансеризации следует ежегодно выполнять УЗИ органов брюшной полости и оценивать уровень своих печёночных ферментов (АЛТ, АСТ, общий билирубин), особенно при приёме каких-либо лекарственных препаратов на постоянной основе.
- Ахмедова В.А. Практическая гастроэнтерология. — М.: МИА, 2011. — 416 с.
- Бакулин И.Г., Сандлер Ю.Г., Винницкая Е.В., Кейян В.А. и др. Сахарный диабет и неалкогольная жировая болезнь печени: грани сопряжённости. — Терапевтический архив, 2017. — № 2. — С. 59-65.
- Бакулин И.Г., Сандлер Ю.Г., Кейян В.А., Ротин Д.Л. Новый неинвазивный метод оценки стеатоза при хронических заболеваниях печени. — Терапевтический архив, 2016. — № 2. — С. 49-57.
- Борсуков А.В., Венидиктова Д.Ю. Оценка сравнительной эффективности методов инструментальной диагностики стеатоза печени у пациентов с метаболическим синдромом. — Практическая медицина, 2018. — № 2. — С. 16-21.
- Лазебник Л.Б., Радченко В.Г., Голованова Е.В. и др. Неалкогольная жировая болезнь печени: клиника, диагностика, лечение // Экспериментальная и клиническая гастроэнтерология. — М., 2015. — № 7. — С. 85-96.
- Огурцов П.П., Мазурчик Н.В. Курс клинической гепатологии. — М., 2008. — 178 с.
- Российское общество по изучению печени. Методические рекомендации для врачей. Диагностика и лечение неалкогольной жировой болезни печени / Под ред. В.Т. Ивашкина. — М., 2015. — 38 с.
- Селиверстов П.В., Радченко В.Г. Роль митохондриальной цитопатии при стеатозе у больных неалкогольной жировой болезнью печени // Эффективная фармакотерапия. — М.: Медфорум, 2007. — № 16. — С. 16-24.
- Brunt E.M. Alcoholic and nonalcoholic steatohepatitis. — Clin Liver Dis., 2002; 6(2):399-420.
- Brunt E.M., Tiniakos D.G. Pathology of steatohepatitis. — Best Pract Res Clin Gastroenterol, 2002; 16(5):691-707.
- Brunt E.M., Janney CG., Di Bisceglie A.M., Neuschwander-Tetri B.A., Bacon B.R. Nonalcoholic steatohepatitis: a proposal for grading and staging the histological lesions. — Am J Gastroenterol, 1999; 94(9):2467-74.
- White nights of hepatology. An EASL endorsed conference, 2010.
Лечение жирового гепатоза у больных сахарным диабетом | Геллер | Проблемы Эндокринологии
Десятидневный курс терапии карсилом (силимарин, легалон) или силибором улучшал абсорбционную (по показаниям уэвиридиновой пробы) и окислительно-антитоксическую (по показаниям антипириновой пробы) функции гепатоцитов у пациентов с неинсулинозависимым сахарным диабетом с гепатозом. Аналогичный десятидневный курс Лив-52 не изменял изучаемых параметров печени. Индуктотермическое воздействие на селезеночную область (сеанс 20 мин ежедневно в течение 5 дней) улучшало всасывание и антитоксические функции печени у больных сахарным диабетом. Положительный эффект селезеночной индуктотермии сохранялся не менее двух недель. Пиковые значения ультразвуковой амплитудной гистограммы печени отражают временной ход состояния печени на фоне терапии карсилом и силибором и селезеночного индуктотермического воздействия.
лечение, жировой гепатоз, сахарный диабет
Геллер Л.И., Гладких Л.Н., Грязнова М.В. Лечение жирового гепатоза у больных сахарным диабетом. Проблемы Эндокринологии. 1993;39(5):20-22. https://doi.org/10.14341/probl11935
For citation:
Geller L.I., Gladkikh L.N., Gryaznova M.V. Therapy of diabetics with fatty hepatosis. Problems of Endocrinology. 1993;39(5):20-22. (In Russ.) https://doi.org/10.14341/probl11935
Жировой гепатоз при сахарном диабете оказывает влияние на клиническое течение заболевания, приводит к различным нарушениям функции печени, в том числе поглотительной и антитоксической [5, 6]. Адекватную и эффективную терапию жирового гепатоза можно рассматривать как одну из задач комплексного лечения больных сахарным диабетом.
В этой связи могут быть полезными результаты наших исследований, обобщаемые в настоящей статье. Материалы и методы Обследованы 109 больных инсулнннезавнсимым сахарным диабетом (II тип) в возрасте 26-55 лет с длительностью заболевания более 3 лет в стадии компенсации. Не включались в число обследуемых лица, перенесшие острый вирусный гепатит, и злоупотреблявшие алкоголем.
Помимо увеличения печени и нарушений интегральных показателей поглотительной и антитоксической функций гепатоцитов, в распознавании жирового гепатоза ориентировались на данные ультразвуковых исследований печени, которые по материалам биопсийно-сонографических сопоставлений тесно коррелируют со степенью жирового гепатоза [2, 13, 16].
Это относится не только к критериям неровностей контуров печени, гомогенному усилению эхо-сигналов от ее паренхимы, но и к величинам пиков амплитудной ультразвуковой гистотопографии печени |1, 15]. О поглотительной способности гепатоцитов судили по уевиридиновой пробе.
Краситель вводили из расчета 0,5 мг на 1 кг массы тела, спектрофотометрически определяли концентрацию уевиридина в крови, взятой из локтевой вены другой руки через 3 и 7 мин, вычисляли полупериод поглощения красителя гепатоцитами [3]. Оптимально адекватным в изучении окислительно-антитоксической функции гепатоцитов сейчас признается тест с антипирином (5, 9, 14].
Мы использовали вариант с пероральным приемом 10 мг/кг антипирина, анализом его концентрации в крови спектрофотометрическим методом через 4 и 24 ч и расчетом клиренса антипирина [14]. С лечебной целью использовали 2 препарата из растения Sylibium marianum, применяемые в клинической практике с гепатопротекторной целью — карсил и силибор.
Первый из них содержит в 1 драже 35 мг очищенного силимарина и по составу аналогичен легалону. Силибор содержит сумму разных флавоноидов из Sylibium marianum. Литература о клиническом применении обоих гепатопротекторов из этого растения и экспериментальном обосновании такого применения обширна.
Обследованные нами больные сахарным диабетом получали по 2 драже карсила 3 раза в день либо по 2 таблетки силибора 3 раза в день — обычно рекомендуемые дозы препаратов [10].
Кроме того, мы изучили по тем же критериям состояния печени у больных диабетом действие препарата Лив-52, изготавливаемого из соков и отваров ряда растений (Индия) и применяемого в клинической практике в качестве гепатопротектора. Назначали больным по 2 таблетки 3 раза в день [10]. Еще одна серия была нами проведена с использованием в целях гепатопротекции индуктотермии на область селезенки.
Предпосылками были многочисленные сведения о физиологических гепатолиенальных корреляциях и гуморальных влияниях селезенки на процессы метаболизма в печени |4, 7], положительные результаты применения диатермии селезенки при токсических поражениях печени |4|.
Индуктотермию на область селезенки проводили ежедневно в течение 5 дней по 20 мин аппаратом ИКВ-4 с дозировкой по третьей ступени (слаботепловая доза). Кроме испытывавшихся воздействий (лекарственных или индуктотермии селезенки), больные получали ту же поддерживающую дозу перорального антидиабетического препарата, что и до начала изучавшегося гепатопротекторного курса.
Каких-либо побочных негативных реакций на прием лекарственных средств или индуктотермию селезенки у больных не было.
Помимо 18 здоровых лиц, у которых определяли те же показатели, что у бальных, еще одну контрольную группу в наших исследованиях составили 12 больных сахарным диабетом, не получавших, кроме поддерживающей терапии одним из пероральных антидиабетических препаратов, никакого иного лечения в течение 10 дней (между исходным и повторным анализом изучавшихся показателей состояния печени). Результаты и их обсуждение Из таблицы видно, что 10-дневный курс приема карсила или силибора закономерно улучшал у больных сахарным диабетом исходно нарушенные Результаты изучения влияния некоторых лекарственных гепа- топротекторов и индуктотермии селезенки на поглотительную и окислительно-антитоксическую функции гепатоцитов у больных сахарным диабетом (Af±m) Группа и условия Т1/2 уевирндина, мин Клиренс антипирина, мл/мин Здоровые (я=18) Больные диабетом, не получавшие 3,2±0,3 36,8±1,4 дополнительных гепатопротекторных воздействий (я=12): исходные величины 5,3±0,5 23,9±1,8 через 10-12 дней 5,4±0,5 24,1 ± 1,7 Р >0,1 >0,1 Больные диабетом, получавшие 10 дней карсил (я=9): исходные величины 5,8±0,4 23,7± 1,6 через 1-3 дня после завершения лечебного курса 4,4+0,4 28,3±1,4 Р
Научный журнал Фундаментальные исследования ISSN 1812-7339 "Перечень" ВАК ИФ РИНЦ = 1,749
1
Воробьев С.В. 1
Кузьменко Н.А. 1
1 ГБОУ ВПО «Ростовский государственный медицинский университет» Минздравсоцразвития РФ, Ростов-на-Дону
Целью данной работы является оценка динамики показателей углеводного обмена у пациентов с сахарным диабетом 2 типа и жировым гепатозом на фоне применения различных схем сахароснижающей терапии.
Проведен анализ клинической эффективности применения комбинации экзенатида и метформина у 55 больных сахарным диабетом и жировым гепатозом по сравнению с монотерапией метформином. У всех пациентов исходно и через 3 месяца терапии определяли параметры углеводного обмена, проводилась эхогепатоденситометрия.
Терапия, основанная на экзенатиде, у больных сахарным диабетом 2 типа оказывает наиболее выраженное благоприятное воздействие на факторы риска жирового гепатоза – инсулирезистентность, гипергликемию, что приводит по объективным данным эхогепатоденситометрии к снижению эхогенности печени и выраженности симптома затухания ультразвуковой волны.
Доказано, что применение комбинированной терапии в течение 3 месяцев более эффективно по сравнению с монотерапией метформином.
1. Алгоритм диагностики и управления сахарным диабетом 2 типа / А.С. Аметов, Т.Ю. Демидова, Е.В. Доскина, Н.А. Черникова // Клинические рекомендации для практикующих врачей. – М., 2007.
2. Звенигорская Л.А.
Клинико-функциональные и морфологические изменения в печени у больных с метаболическим синдромом Consilium medicum // Гастроэнтерология. – 2007. – №2. 3. Савельев В.С., Петухов В.А., Каралкин А.В., Кузнецов М.Р. и др. Способ диагностики диффузного жирового гепатоза // Патент России №2204327. – 2000. – Бюл. №19.
4. Ткач С.М.
Распространенность, течение, диагностика и стратегии лечения неалкогольной жировой болезни печени // Здоровье Украины. – 2009. – №1–2. – С. 63–65.
5. Фадеенко Г.Д., Колесникова Е.В. Неалкогольная жировая болезнь печени при метаболическом синдроме:как лечить? // Клиническая гастроэнрология (укр.). – 2009. – №1. – С. 55–61. 6. Bugianesi E., Gentilcore E., Manini R., Natale S., Vanni E.
, Vil-lanova N.,David E., Rizzetto M., Marchesini G. A randomized controlled trial of metformin versus vitamin E or prescriptive diet in nonalcoholic fatty liver disease // Am. J. Gastroenterol. – 2005. – 100. – Р. 1082–90.
7. McCullough A. The clinical features, diagnosis and natural history of non-alcoholic fatty liver disease // Clin Liver Dis. – 2004. – №8. – Р. 521–533.
8. Mikov M.
, Faucettm J.P., Kuhajda K. et al. // Drag. Metab.Phapmacokinet. – 2006. – Vol. 31 b (3). – Р. 237–51.
9. Taylor S.I., Accili D. Mutations in the genes encoding the insulin receptor and insulin receptor substrate–1. In: LeRoith D., Taylor S.I., Olefsky J.M., eds. Diabetes mellitus: a fundamental and clinical text // Philadelphia: Lippincott Williams & Wilkins. – 2000. – Р. 681–691.
10.
Howard B.V. Pathogenesis of diabetic dyslipidaemia // Diabetes Rev. – 2005. – №3. – Р. 423–432.
Принимая во внимание сложные патофизиологические связи между нарушениями гликемического контроля, инсулинорезистентностью, ожирением, дислипидемией и жировым гепатозом, особое значение для всех имеющихся в практике и появляющихся новых сахароснижающих препаратов приобретает не только их способность обеспечивать контроль гликемии, но и их влияние на прогрессирование метаболических осложнений у пациентов с СД 2 типа. Установлено, что сочетание СД 2 типа и жирового гепатоза в 2-2,5 раза увеличивает риск развития цирроза печени и гепатоцеллюлярной карциномы [6].
Жировой гепатоз в большинстве случаев является обратимой патологией, если устраняется причина, обусловливающая ее развитие, и проводятся соответствующие лечебные мероприятия.
Именно этот неоспоримый факт диктует необходимость ранней диагностики и как можно более раннего начала адекватного лечения.
Важно предотвратить развитие некрозов и воспаления (стеатогепатита), лечение которых намного сложнее.
Диагностика патологии печени у больных СД представляет известные трудности, так как клинические проявления этих осложнений нередко протекают бессимптомно. Наиболее часто среди поражений печени при СД отмечается развитие жирового гепатоза [2].
Выявление функциональных нарушений печени с помощью клинико-биохимических методов даже при декомпенсации СД не всегда удается [7].
Однако ранняя диагностика функциональных нарушений печени и индивидуально подобранная терапия могут способствовать ликвидации изменений в печени [4].
На сегодняшний день существуют доказательства уменьшения выраженности жирового гепатоза у пациентов с СД 2 типа при применении метформина [5].
В клинических исследованиях показано, что метформин у больных неалкогольной жировой болезнью печени снижает уровень гипергликемии, активность печеночных ферментов и повышает чувствительность к инсулину, а также уменьшает выраженность воспалительных изменений, жировой дистрофии и степень фиброза печени [8].
С точки зрения гистологического улучшения только в одном сообщении показаны статистические различия при воспалении, стеатозе, фиброзе печени после лечения метформином [6].
Монотерапия метформином не так часто используется в эндокринологической практике. Согласно современным требованиям, больным СД 2 типа целесообразно назначать комбинированную терапию противодиабетическими препаратами [1].
В связи с вышеизложенным изучение клинической эффективности сахароснижающей комбинированной терапии метформином и инкретиномиметиком (экзенатидом) по сравнению с монотерапией метформином, при лечении больных СД 2 типа и жировым гепатозом является актуальным.
В работе для объективизации состояния печени и динамической оценки влияния терапии был использован метод эхогепатоденситометрии.
Эхогепатоденситометрия использовалась для объективизации состояния печени и динамической оценки влияния терапии.
Данный метод является выходом из сложившегося положения, поскольку эта неинвазивная, технически и материально доступная процедура исследования печени позволяет объективно оценить изменение двух симптомов жирового гепатоза — повышения эхогенности печени и выраженности затухания ультразвуковой волны. [3].
Целью данной работы является оценка динамики показателей углеводного обмена у пациентов с сахарным диабетом 2 типа и жировым гепатозом на фоне применения различных схем сахароснижающей терапии.
Материалы и методы исследования
В основу работы положены результаты комплексного клинического, инструментально-лабораторного исследования 55 больных СД 2 типа, осложненным жировым гепатозом.
Больные в зависимости от характера лечения методом случайной выборки были разделены на две клинические группы: 1-я группа (n = 25) — больные, получавшие бигуаниды (метформин) в дозе 1500 мг/сутки; во 2-й группе (n = 30) использовалась комбинация инкретиномиметика экзенатида 20 мг/сутки и метформина 1500 мг/сутки.У всех пациентов исходно и через 3 месяца терапии определяли параметры углеводного обмена и проводилась эхогепатоденситометрия. Возраст больных в среднем 61,7 ± 1,25 лет. Длительность сахарного диабета в первой группе составляла 6,4 ± 1,4 года, во второй группе 6,6 ± 1,7 лет. В оценке степени компенсации углеводного обмена и терапии руководствовались рекомендациями, изложенными в «Алгоритмах специализированной медицинской помощи при сахарном диабете» (2009).
При эхогепатоденситометрии эхогенность печени оценивалась в двух зонах: зона А — у передней поверхности печени и зона В — место перехода диафрагмальной поверхности печени в висцеральную. Ключевым моментом методики было определение значения и количества наиболее часто встречающихся пикселей в зоне «А» и «В», а затем расчетных коэффициентов плотности и индекса затухания ультразвуковой волны.
Исследование проводилось после 12-часового голодания с использованием датчика 3,5 МГц на аппарате Aloka 1700 (Япония).
Информация, полученная при исследовании, содержит три основных параметра: Т — общее количество пикселей в зоне интереса; L — значение наиболее часто встречающихся пикселей в зоне интереса; М — количество наиболее часто встречающихся пикселей в зоне интереса. Пик кривой соответствует величине L.
На основании вышеперечисленных параметров рассчитывались коэффициенты плотности (Кплот) в каждой зоне, как отношение произведения значения наиболее часто встречающихся пикселей в исследуемой зоне «L» и количества наиболее часто встречающихся пикселей в исследуемой зоне «М» к общему количеству пикселей в исследуемой зоне.
Индекс затухания (Изат) ультразвуковой волны вычисляли по формуле:
Изат = (1 — КплотВ/КплотА)·100% [3].
Статистическая обработка результатов исследования проводилась в использованием пакета прикладных программ «Statistica 6.0» (Statsoft, США).
Результаты исследования и их обсуждение
Результаты сравнительного анализа показателей углеводного обмена у обследованных пациентов представлены в табл. 1. В обеих группах сахароснижающая терапия обеспечивала достоверное улучшение контроля гликемии: тощаковая и постпрандиальная глюкоза, гликозилированный гемоглобин эффективно снижались по сравнению с исходными величинами.
В 2-й группе абсолютное снижение постпрандиального уровня глюкозы и гликозилированного гемоглобина было более выраженным, что привело к статистически значимому отличию (p < 0,05) показателей углеводного обмена в 2-й группе по сравнению с 1-й группой, а следовательно комбинированная терапия в отношении снижения уровня глюкозы во 2-й группе была более эффективной по сравнению с монотерапией бигуанидами в 1-й группе.
Инсулин занимает ведущее место в регуляции липолиза и разделении в гепатоцитах митохондриального β-окисления и синтеза холестерина ЛПОНП [9].
Инсулин является стимулятором ацетил-КоА карбоксилазы и синтетазы жирных кислот — основных ферментов, инициирующих липогенез de novo, который приводит к стеатозу печени [10]. Инсулинорезистентность играет принципиальную роль в патогенезе жирового гепатоза.
Данное обстоятельство послужило причиной изучения инсулинорезистентности и компенсаторной гиперинсулинемии у больных СД 2 типа и стеатогепатозом в динамике лечения (табл. 2).
Таблица 1 Показатели углеводного обмена в группах обследования исходно и после лечения (M ± m)
| Показатель | Период наблюдения | Группа больных | р1-2 | |
| 1-я бигуаниды (n = 25) | 2-я экзенатид + бигуаниды (n = 30) | |||
| Гликемия тощаковая, ммоль/л | Исходно | 7,06 ± 0,12 | 7,38 ± 0,18 | < 0,05 |
| После лечения | 6,32 ± 0,14 | 6,12 ± 0,34 | > 0,05 | |
| р* | < 0,01 | < 0,01 | ||
| Гликемия постпрандиальная, ммоль/л | Исходно | 10,86 ± 0,28 | 11,2 ± 0,39 | > 0,05 |
| После лечения | 8,24 ± 0,19 | 7,7 ± 0,23 | > 0,05 | |
| р* | < 0,001 | < 0,001 | ||
| HbAlc,% | Исходно | 7,33 ± 0,07 | 7,39 ± 0,08 | > 0,05 |
| После лечения | 7,01 ± 0,05 | 6,7 ± 0,11 | > 0,05 | |
| р* | < 0,05 | < 0,05 |
Примечания: р* — достоверность различий показателей после лечения по сравнению с исходными данными, р1-2 — достоверность различий между 1-й и 2-й группой.
Таблица 2 Показатели инсулинорезистентности и функциональной активности β-клеток в группах обследования исходно и после лечения (M ± m)
| Показатель | Период наблюдения | Группа больных | р1-2 | |
| 1-я бигуаниды (n = 25) | 2-я экзенатид + бигуаниды (n = 30) | |||
| ИРИ, мкЕД/мл | Исходно | 14,12 ± 1,09 | 20,16 ± 1,21 | < 0,01 |
| После лечения | 10,95 ± 1,12 | 18,24 ± 1,35 | < 0,01 | |
| р* | < 0,01 | > 0,05 | ||
| HOMA-IR | Исходно | 4,03 ± 0,12 | 4,48 ± 0,16 | > 0,05 |
| После лечения | 3,08 ± 0,19 | 2,96 ± 0,24 | > 0,05 | |
| р* | < 0,05 | < 0,001 |
- Примечания: р* — достоверность различий показателей после лечения по сравнению с исходными данными, р1-2 — достоверность различий между 1-й и 2-й группой.
- В процессе лечения гиперинсулинемия эффективно корректировалась в 1-й группе (снижение ИРИ на 3,17 мкЕд/мл) в 2-й группе наблюдалась недостоверная тенденция к снижению ИРИ.
- В обеих группах индекс инсулинорезистентности HOMA-IR эффективно снижался: при лечении метформином — на 23,6% (p < 0,05), при комбинации экзенатида и метформина - на 33,9% (p < 0,001), таким образом, при лечении больных обеих групп наблюдалось эффективное ограничение гиперинсулинемии и снижение инсулинорезистентности.
У больных сахарным диабетом 2 типа и жировым гепатозом параметры эхогепатоденситометрии достоверно изменялись в обеих группах. В 1-й группе, получавшей бигуаниды, показатели LA и КплотА в результате лечения достоверно cнизились на 28,7% (p < 0,05) и 16,8% (p < 0,05) соответственно.
Показатель МА повысился на 16% (p < 0,05). Все остальные параметры (LB, МВ, КплотВ) существенно не изменились. Индекс затухания после лечения снизился с 68,1 ± 2,3 до 62,8 ± 2,1 на 7,8% (p < 0,05). В 2-й группе изменения эхогенности печени в процессе лечения были более выраженными.
На фоне лечения экзенатидом и бигуанидами показатели LA и КплотА в результате лечения достоверно cнизились на 44,9% (p < 0,05) и 38,4% (p < 0,05), соответственно. При этом показатели МА и Мв повысились на 24,9% (p < 0,05) и 9,7% (p < 0,05), соответственно.
Индекс затухания после лечения снизился на 17,7% (p < 0,05).
Выводы
Итак, терапия основанная на экзенатиде, у больных СД 2 типа оказывает наиболее выраженное благоприятное воздействие на факторы риска жирового гепатоза — инсулирезистентность, гипергликемию, что приводит по объективным данным эхогепатоденситометрии к снижению эхогенности печени и выраженности симптома затухания ультразвуковой волны.
У больных СД 2 типа и жировым гепатозом выраженность благоприятного действия на морфо-функциональные показатели печени по данным ультразвукового исследования комбинации экзенатида и бигуанидов выше по сравнению с монотерапией метформином.
Следовательно, комбинированная терапия экзенатидом и метформином обоснована и эффективна при лечении пациентов СД 2 типа и жировым гепатозом.
Рецензенты:
- Афонин А.А., д.м.н., профессор, заместитель директора по научной работе ФГБУ «РНИИАП» Минздравсоцразвития России, г. Ростов-на-Дону;
- Галкина Г.А., д.м.н., ассистент кафедры, заведующая детским эндокринологическим отделением ФГБУ «РНИИАП» Минздравсоцразвития России, г. Ростов-на-Дону.
Работа поступила в редакцию 06.06.2012.
Библиографическая ссылка
ТОП-10 препаратов для печени — рейтинг хороших средств 2021
Печень — одна из важнейших желез в человеческом организме, отвечает за пищеварительные и обменные процессы, очищение, синтез желчи и белка. Ее правильное функционирование обеспечивает правильную работу всего организма. Из-за того, что на печень приходится большая нагрузка, она чаще других органов требует поддержки.
Таблетки для печени нужно принимать при определенных клинических состояниях, которые сопровождаются ухудшением работы внутреннего органа и появлением признаков интоксикации.
В некоторых случаях требуется комплексная терапия. Для повышения эффективности медикаментозного лечения рекомендуется исключить факторы, которые приводят к разрушению клеток печени.
Необходимо своевременно лечить сопутствующие заболевания и пересмотреть рацион.
Чтобы определить подходящее лекарство для печени, ознакомьтесь с классификацией препаратов. Выбор медикаментозных средств зависит от причины болезни и степени прогрессирования осложнений. Ценность заключается в том, что используемые активные вещества восстанавливают целостность мембранных клеток печени и ускоряют обменные процессы.
Изучите рейтинг препаратов для печени, чтобы определить наиболее действенный и подходящий. Предварительно проконсультируйтесь с врачом для предотвращения развития нежелательных последствий проведенной терапии.
Классификация препаратов для печени
В медицине лекарства для печени по происхождению подразделяются на несколько основных видов, которые различны механизмом действия. Препараты не только улучшают процессы метаболизма, но также повышают устойчивость печени к патогенному воздействию, восстанавливая функции внутреннего органа.
Фосфолипиды
Разработаны на основе соевых бобов. Растительные компоненты по строению схожи с веществами, находящимися в гепатоцитах. Поэтому они естественным образом встраиваются в поврежденные структуры печени, восстанавливая их. Фосфолипиды не вызывают побочных реакций. Возможны несущественные аллергические проявления у лиц, которые имеют индивидуальную непереносимость действующего вещества.
Биофлавоноиды
Таблетки основаны на природных соединениях – естественных антиоксидантов. Активность растительных флавоноидов направлена на обезвреживание свободных радикалов. За основу взяты лекарственные растения: расторопша дымянка чистотел и пр.
Биофлавоноиды практически не имеют побочных эффектов. Препараты не только оказывают гепатопротекторное действие, но также снимают спазм желчного пузыря, восстанавливают выработку желчи и улучшают ее отток. Рекомендуется соблюдать дозировки и учитывать лекарственное взаимодействие.
Производные аминокислот
Лекарства изготовлены на основе белковых компонентов и иных веществ, необходимых для организма. Препараты данного типа принимают участие в обменных процессах. Эффективность направлена на нормализацию метаболизма. Производные аминокислот обладают выраженным дезинтоксикационным воздействием и поддерживают защитные функции организма.
Назначаются при печеночной недостаточности и при тяжелых формах интоксикации. Недостаток производных аминокислот заключается в наличии большого количества побочных эффектов (диарея, тошнота, боли в животе).
Препараты урсодезоксихолевой кислоты
За основу взята желчь гималайского медведя – урсодезоксихолевая кислота. Действующее вещество улучшает растворимость и выводит желчь из организма. Эффективность препаратов направлена на предотвращение гибели гепатоцитов (клеток печени).
Назначаются при алкогольной интоксикации, билиарном циррозе, жировом гепатозе и желчнокаменной болезни. Среди противопоказаний: воспаление желчного пузыря, острая язва, панкреатит и почечная недостаточность.
Селеносодержащие гепатопротекторы
Препараты селена назначаются только после определения селенового статуса организма, а также уровня витамина С и А. В терапевтических дозировках эффективны при фосфорной интоксикации организма.
Гепатопротекторы предназначены для восстановления клеток печени. Рекомендуется использовать на протяжении длительного времени и даже пожизненно. Оказывает положительное воздействие на поджелудочную железу, воздействуя на организм комплексно.
Синтетические средства
Речь идет о синтетических аналогах СОД (фермента супероксиддисмутазы), а также о препаратах на основе координационных соединений. Назначаются при хронических гепатитах, желчнокаменной болезни, печеночной недостаточности и циррозах печени. Синтетические гепатопротекторы обладают выраженным мембраностабилизирующим, иммуностимулирующим и противовоспалительным действием.
Лекарства других групп
В гепатопротекторных целях часто используют препараты витаминов, которые оказывают стабилизирующее действие на мембраны гепатоцитов. Лекарственные средства других групп предотвращают нарушения состава жирных кислот. Эффективны при гепатитах и при дистрофических болезнях печени. Такие препараты обладают щадящим воздействием, рекомендованы для комплексной терапии.
К лекарствам других групп относят аскорбиновую кислоту, токоферол, ретинол и другие витамины. Преимущество заключается в быстром усвоении в организме. Препараты витаминов отличаются энтерогепатической циркуляцией, оказывают противовоспалительное воздействие, подавляют фиброгенез и восстанавливают печень.
Причины болезни печени
Препараты для печени назначаются для борьбы со следующими факторами, провоцирующими развитие патологических нарушений:
- Вредоносные бактерии и вирусные инфекции. Лекарственные средства помогают справиться с воспалением печени (гепатитом), предотвращая развитие цирроза.
- Жировой дисбаланс. Возникает при неправильном питании, сахарного диабета и панкреатита, дисфункций щитовидной железы и бесконтрольного приема медикаментов. Приводит к тому, что печень перестает нормально функционировать.
- Алкоголизм или злоупотребление алкоголем. Даже качественные спиртные напитки наносят вред организму, в т. ч. и печени. Для здоровья можно употреблять не более 150-300 мл вина или 20-50 мл водки в день.
- Интоксикация. Возникает преимущественно после прохождения антибактериальной терапии. Антибиотики оказывают негативное воздействие на печень, приводя к развитию хронических заболеваний.
Чем раньше будут приняты лечебные меры, тем лучше. Своевременно начатая терапия – гарантия скорейшего выздоровления и отсутствия осложнений.
Рейтинг препаратов для печени
- ТОП-10 эффективных медикаментозных средств, с помощью которого можно определить, какое лекарство лучше для печени:
- №1 – Урсосан
- Активное вещество: урсодезоксихолевая кислота.
- Эффективность: нормализует выработку холестерина.
- Преимущества: замещение вредных желчных кислот нетоксичной УДХК, стимуляция защитных функций организма, улучшение секреторных функций гепатоцитов.
- Противопоказания: воспаление желчного пузыря, камни в желчном пузыре более 1,5 см.
- №2 – Гептор
- Активное вещество: аденозилметионин в форме бутандисульфоната.
- Эффективность: обладает нейропротекторным, антифиброзирующим, детоксикационным и регенерирующим воздействием.
- Показания: гепатиты, внутрипеченочный холестаз, алкогольная абстиненция.
- Минусы: не рекомендуется принимать при циррозе печени, при беременности, лактации, а также пациентам пожилого возраста.
- №3 – Фосфоглив
- Активное вещество: кислота глицирризиновая и фосфолипиды.
Эффективность: обладает регенеративным действием, восстанавливает структуру мембран и функции клеток печени. Нормализует липидный и белковый обмен в организме.
- Показания: вирусный гепатит, цирроз и токсическое поражение печени.
- Преимущества препарата: исключает ферментную недостаточность, стимулирует работу печени, предотвращает развитие цирроза, повышает защитные функции организма, формирует соединительную ткань.
- Основные недостатки: обладает побочными эффектами (гипертония, аллергические реакции), требует длительного курса терапии.
- №4 – Гептрал
- Действующее вещество: адеметионин.
Эффективность: восстановление функций печени, снятие спазма и нормализация выработки желчи. Обладает гепатопротективным, антидепрессивным, холеретическим и антиоксидантным действием.
- Показания к применению: цирроз, хронический гепатит, жировая дистрофия печени, холангит, алкогольный абстинентный синдром.
- Побочные эффекты: суставные боли, мышечные спазмы, сыпь и зуд, потливость, головные боли и головокружения.
- №5 – Карсил
- Активное вещество: силимарин (плоды расторопши).
- Эффективность: оказывает выраженное стабилизирующее действие, стимулирует выработку фосфолипидов, нормализует обменные процессы.
- Плюсы: повышает аппетит и улучшает общее состояние организма.
Минусы: противопоказан при острой интоксикации и детям до 12 лет. Требует проведения длительной терапии.
- №6 – Гепа-Мерц
- Действующее вещество: L-орнитин, L-аспартат.
- Эффективность: оказывает детоксикационное и гепатопротекторное действие.
- Показания: назначается при жировой инфильтрации печени, печеночной энцефалопатии, гепатите и циррозе.
- Недостатки: препарат противопоказан при почечной недостаточности, беременности и в период лактации.
- №7 – Тиотриазолин
- Активный компонент: морфолиний-метил-триазолин-тиоацетат.
- Эффективность: иммуномодулирующее, антиоксидантное, мембраностабилизирующее действие.
- Назначение: хронические гепатиты, цирроз печени и алкогольное поражение организма.
Минусы: много побочных действий (со стороны ЖКТ, иммунной и нервной системы, кожи, дыхательной системы и т. д.).
№8 – Тиолепта
Активное вещество: тиоктовая кислота.
Эффективность: связывает свободные радикалы, оказывает гепатопротекторное действие и улучшает трофические процессы в нервной ткани. Нормализует углеводный обмен, снижает уровень глюкозы в крови, повышает содержание гликогена в печени.
- Показания к применению: алкогольная и диабетическая полинейропатия.
- Противопоказания: возраст до 18 лет, индивидуальная непереносимость, беременность и лактация.
- №9 – Фламин
- Активное вещество: флавоноиды (бессмертник песчаный).
- Эффективность: оказывает антибактериальное, желчегонное, холеретическое, спазмолитические и противовоспалительное воздействие.
- Показания к применению: хроническое воспаление печеночной ткани и желчных протоков, воспаление желчного пузыря.
- Противопоказания к использованию: холелитиаз, гиперчувствительность, обтурационная желтуха.
- №10 – Тиолипон
- Действующий компонент: тиоктовая кислота.
- Эффективность: связывает свободные радикалы, принимает участие в митохондриальных обменных процессах, оказывает выраженное антитоксическое воздействие.
- Показания: диабетическая полиневропатия.
- противопоказания: беременность, лактация, индивидуальная непереносимость тиоктовой кислоты.
Вывод
Самостоятельно подобрать лекарство для печени непросто. Предварительно нужно проконсультироваться с врачом и пройти обследование для определения причины дисфункций внутреннего органа. Лечащий врач назначает лабораторные исследования и инструментальную диагностику, после чего на основании полученных результатов выписывает эффективный препарат.
Несмотря на то, что многие лекарства разработаны на основе растительных компонентов, прием без назначения может стать причиной негативного влияния на здоровье.
Только врач учитывает все нюансы: противопоказания, показания и наличие сопутствующих заболеваний.
Принимать препараты для печени следует в полном соответствии с рекомендациями, приведенными в инструкции по применению. При этом необходимо учитывать пожелания врача.
Покупать препараты для печени следует в проверенных местах. Интернет-аптека WER предлагает сертифицированные лекарственные средства по низким ценам в Москве и в регионы РФ. Организуем доставку в любой уголок страны удобным для покупателя способом.
Источники:
https://cyberleninka.ru/article/n/farmakologiya-gepatoprotektorov/viewer
https://cyberleninka.ru/article/n/gepatoprotektory-v-lechenii-nekotoryh-zabolevaniy-pecheni/viewer
https://www.dissercat.com/content/gepatoprotektornye-svoistva-i-farmakodinamika-lekarstvennykh-sredstv-vliyayushchikh-na-metab