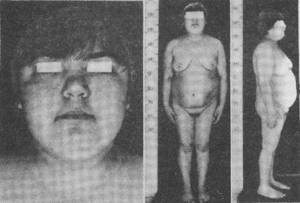
Болезнь Иценко-Кушинга – патология, которая возникает в работе головного мозга, и связана с продуцированием избыточного количества адренокортикотропного гормона (АКТГ). Он вырабатывается гипоталамусом / гипофизом и контролирует работу надпочечников.
Этиология
Гипоталамус, делится на три основные части, которые продуцируют гормоны, отвечающие за работу ЩЖ и других органов. В среднем из отделов вырабатываются гормоны, воздействующие на стабильную работу гипофиза.
Какие гормоны вырабатывает гипофиз? Ответ на этот вопрос вы можете узнать из статьи.
АКТГ способствует активизации работы парных желез (надпочечников), т.е. он ответственный за процесс метаболизма и защищает организм от негативного воздействия среды. Продуцирование данного стероидного гормона также находится в зависимости от функционирования гипоталамуса, который отвечает в организме за следующие процессы:
- половую функцию;
- полноценный сон;
- аппетит (его отсутствие или наличие);
- обучения;
- выработку урины и ее количество;
- эмоциональную стабильность;
- кровоснабжения;
- терморегуляцию.
При гормональном дисбалансе могут происходить различные нарушения, к примеру, Иценко-Кушинга (фото внизу).
Помимо болезни, также есть синдром Иценко-Кушинга. Их симптомы схожи, но этиология отличается. Синдром возникает при длительной терапии глюкокортикоидами, что приводит к их гиперпродукции.
Болезнь – патологический процесс, развивающийся в гипофизарной системе и связанный с повышенным кортизола, выделяемого из коры надпочечников (гиперкортицизм).
Что касается эндокринных желез, то они «включаются» в патогенез немного позже.
Оба описанных отклонения наблюдаются чаще у женщин, чем у мужчин (примерно в 10 раз), основной возрастной период их развития – 25-40 лет.
При наличии у пациентов психических (депрессивных) расстройств или склонностью к алкоголизму, развивается пвсевдо-синдром Иценко-Кушинга.
Болезнь Иценко-Кушинга: причины
Предпосылки патологии выявить достаточно сложно. Но специалистам удалось систематизировать основные причины, которые могут спровоцировать отклонение:
- травмы в области черепа;
- инфекции, поразившие мозг;
- длительные психические нарушения;
- аденома гипофиза (его передней части);
- гормональные перестройки в организме;
- интоксикация.
Любой из приведенных факторов способен стать толчком к сбою в слаженной работе: гипоталамус – гипофиз – надпочечники.
В данном случае отмечаются:
- нарушения в организме жирового обмена;
- сбои в функционировании яичников;
- признаки остеопороза;
- артериальная гипертензия.
При наличии данных нарушений повышается активность надпочечников, они продуцируют избыточное количество гормонов, что влияет на метаболизм (белковый и углеводный).
Симптомы Иценко-Кушинга
Какие основные признаки патологии можно выделить? Диагностику провести очень легко, так как симптоматика отличается выраженностью и отмечается в различных системах организма.
Основные внешние признаки
- Различные формы и степени ожирения. В большинстве случаев жировые отложения локализуются на спине (особенно в верхней ее части). Поправляется также лицо. При болезни кожа на ладонях истончается, делается практически прозрачной, чего не случается при других вариантах набора веса.
- Кожный покров на теле пересыхает, начинается шелушение. Оттенок становится багрово-мраморным.
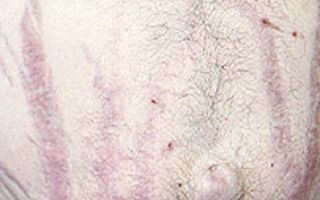
- На поверхности бедер и живота появляются стрии красного или фиолетового цвета.
- Из-за тонкости кожи можно увидеть сеть кровеносных сосудов.
- Развивается ломкость в сосудах.
Это приводит к плохо и длительно заживающим кровоподтекам, которые возникают при ушибах / ударах или, других повреждениях.
- Волосы не теле начинают усиленно расти. Оволосение по мужскому типу отмечается у женщин, что проявляется появлением «пушка» на лице, груди. У мужчин появляются залысины, плешь.
- Кожа теряет эластичность, возникают воспаления в потовых и сальных железах, что провоцирует формирование гнойников, сыпи, язв.
Внутренние симптомы
Нарушается состояние костей и мышц, которые поражаются практически у всех заболевших. Т.к. кальций не способен полноценно усваиваться, белки разрушаются, что вызывает остеопороз и приводит к изменению различных частей тела (кистей, стоп, позвоночника, черепа).
Такие изменения в костной структуре провоцируют головные боли и переломы. Для детей характерны отклонения в росте, у взрослых – снижение первоначального роста (на 10 и более сантиметров). При белковом разрушении происходит атрофия мышц и конечности сильно худеют.
Патология характеризуется снижением интеллекта и памяти. Больной может проявлять признаки сильной эмоциональности или наоборот, становиться безразличным ко всему. При длительно текущей болезни даже возникают мысли о суициде.
При низком иммунном ответе, который провоцирует болезнь Иценко-Кушинга, организм не способен справиться с действием инфекционных болезней, чаще всего от этого «страдают» дыхательные пути (пневмония, бронхит).
В ЖКТ отмечаются изжога, стероидные язвы. Отмечаются отклонения в работе печени.
К частым симптомам можно отнести развитие СД, т.к. из-за уровня глюкокортикоидов повышается глюкоза в крови. Что приводит к нарушению обмена веществ в организме. Важно это учитывать, если отмечаются скачки сахара в крови. Данную симптоматику легко устранить с помощью сахароснижающих препаратов, а также при соблюдении диеты и употреблении продуктов питания, снижающих концентрацию сахара.
Скорость течения болезни Иценко-Кушинга может быть различной (от 6 месяцев до 3-10 лет), поэтому не нужно ждать, когда симптоматика будет более выраженной. При наличии описанных признаков, следует сразу обратиться к специалисту для проведения диагностики и назначения лечения. В противном случае при бездействии результаты могут стать плачевными для здоровья.
Поделиться ссылкой:
Источник: https://infamedik.ru/chto-takoe-bolezn-itsenko-kushinga/
Симптомы и лечение болезни Иценко-Кушинга
Болезнь Иценко-Кушинга (БИК) — тяжелое многосимптомное заболевание. Проявляется болезнь, если в гипоталамо-гипофизарно-надпочечниковой системе возникают нарушения, провоцирующие повышенную выработку гормонов надпочечниками.
Болезнь Иценко-Кушинга часто появляется у пациентов с новообразованиями, затронувшие гипофиз. Характеризуется сложнейшей симптоматикой и тяжелым течением.
Болезнь Иценко-Кушинга — нейроэндокринное заболевание, характеризующееся повышенной продукцией гормонов коры надпочечников.
Гипофиз вырабатывает в избытке АКТГ (адренокортикотропный гормон), отвечающий за работу надпочечников. Такие сбои становятся причиной увеличения размеров надпочечников, а они, в свою очередь, усиливают выработку гормонов кортикостероидов, что в итоге и провоцирует развитие патологического состояния.
Симптоматика болезни описывалась Харви Кушингом (нейрохирург из Америки) и Николаем Иценко (невропатолог из Украины). Отсюда и название заболевания. Сегодня все их заметки подтверждаются фактами.
Болезнь проявляется из-за сбоев в гипоталамо-гипофизарной системе. Иценко считал, что все сбои происходят в гипоталамусе, который отвечает за слаженную работу эндокринной и нервной систем. А вот американец говорил, что все это последствия развития новообразования, затронувшего гипофиз.
Когда болезнь Иценко-Кушинга развивается, его первый признак – гормональные нарушения. Они начинаются с того, что гипоталамус получает нервные импульсы непонятного генеза, после чего в клетках начинается усиленная выработка веществ, которые высвобождают адренокортикотропный гормон в гипофизе.
Гипофиз, реагируя на такую стимуляцию, выбрасывает в кровь в избытке АКТГ, что негативно сказывается на функциях надпочечников, происходят сбои в обменных процессах.
Патологию чаще диагностируется у женщин, нежели у мужчин. Самый опасный возраст – 20-40 лет, но может возникнуть у стариков, детей, подростков во время полового созревания.
Код по МКБ-10
Расширенная классификация болезни по МКБ-10 имеет такой вид:
- E00-E90 Болезни эндокринной системы, расстройства питания и нарушения обмена веществ
- E20-E35 Нарушения других эндокринных желез
- E24 Синдром Иценко–кушинга
- Болезнь Иценко–Кушинга
- Синдром Иценко–Кушинга
- E24 Синдром Иценко–кушинга
- E20-E35 Нарушения других эндокринных желез
Болезнь Иценко-Кушинга и синдром Кушинга: чем отличаются?
Данные состояния схожи по названию и некоторым симптомам, но развиваются по разным причинам:
Синдром Кушинга − это болезнь, связанная с гиперкортизолизмом в основе. Болезнь Иценко-Кушинга может стать причиной синдрома, возникающая вследствие усиленной выработки АКТГ.
Также в состав синдрома входят и другие:
- синдром АКТГ или кортиколиберин-эктопированный;
- синдром ятрогенный либо медикаментозный.
В медицине болезнь Иценко-Кушинга – это часто встречаемая причина гиперкортицизма, то есть синдром Кушинга.
Разграничить данные состояния – главное задание врачей при проведении дифференциальной диагностики. Им нужно определить, что спровоцировало на уровне гипоталамо-гипофизарной системы или же причины совсем другого характера. Именно от точной постановки диагноза зависит тактика и эффективность лечения.
Приливы при климаксе
Данные состояния различны, несмотря на высокую схожесть во внешних проявлениях. Механизм их развития, диагностика и методы лечения отличаются.
Почему возникает болезнь Иценко-Кушинга?
Однозначно назвать источник развития болезни крайне сложно, но специалисты выделяются несколько основных факторов. Прежде всего, это периоды перестройки гормонального фона, в результате чего могут возникнуть сбои на уровне гипофиза или гипоталамуса:
- период полового созревания у подростков;
- беременность и роды;
- пожилой возраст (климакс);
- наследственная предрасположенность.
Провоцирующими факторами болезни также могут быть:
- интоксикация и разные инфекции головного мозга;
- сильные ушибы;
- тяжелые черепно-мозговые травмы;
- травмы черепа психического характера.
Диагностируется болезнь у людей сильно пьющих, а также если есть проблемы с печенью.
Аденома – опухолевое образование, проявляющееся из клеток передней доли гипофиза, является одной из основных причин заболевания. Медицинская практика подтверждает, что большинство людей с недугом Иценко-Кушинга имеют аденому.
Также, прием стероидных гормонов, если их дозировка высокая, может спровоцировать развитие патологии. Использование таких препаратов показано в ходе лечения астмы или артрита. Генетическая предрасположенность стоит тоже, не на последнем месте среди факторов, которые могут спровоцировать ускоренное развитие болезни Иценко-Кушинга.
Формы болезни Иценко-Кушинга
Врачи разделяют болезнь на несколько форм:
1. Легкая. Симптомы болезни выражена умеренно: остеопороз наблюдается редко, менструальный цикл не нарушен.
2. Средняя. Проявления болезни выражены, но осложнения болезни не развиваются.
3. Тяжелая. Признаки патологических изменений ярко выражены, развиваются осложнения (нарушается психическое состояние, мышцы атрофируются, возникает гипокалиемия и пр.).
В зависимости от того, насколько быстро развиваются патологические изменения в организме, течение болезни может быть прогрессирующим или торпидным. При прогрессирующем течении болезнь Иценко-Кушинга симптомы нарастают в течение 6-12 месяцев, возникают осложнения. При торпидном течении патологические изменения в организме формируются медленнее, в течение 3-10 лет.
Симптомы болезни Иценко-Кушинга
Серьезность болезни Иценко-Кушинга в том, что патология затрагивает почти все внутренние системы организма.
В результате избыточных жировых отложений на разных частях тела фигура больного постепенно приобретает специфический вид: конечности остаются все такими же худыми, а брюшина и грудная клетка увеличиваются в объеме.
Кожные покровы становятся сухими, заметны растяжки красно-фиолетового цвета на груди, плечах, бедрах, животе (см. фото ниже).
Акромегалия — симптомы, причины, диагностика, методы лечения
Повышается ломкость капилляров, поэтому даже при малейших травмах появляются кровоподтеки. Характерна также пигментация кожи на шее, в подмышечных впадинах на локтях.
Известно, что для болезни Иценко-Кушинга свойственны симптомы, проявляющиеся в нарушениях эндокринной системы, в частности:
- у женщин нарушается менструальный цикл;
- у мужчин снижается потенция;
- чрезмерный рост волос на лице и теле (в нехарактерных местах), выпадение волос на голове.
К симптоматике также относятся возникающие проблемы с опорно-двигательным аппаратом. Так, периодически возникают болезненные ощущения в костях, учащаются случаи переломов.
- Когда болезнь Иценко-Кушинга развивается у детей, это может спровоцировать задержку в развитии и росте.
- Сердце и сосуды характерно реагируют на болезнь разными нарушениями, что выражается в повышенном АД, сердечной недостаточности в хронической форме и др.
- Нередко у больного возникают проблемы с желудком и кишечников:
- кровотечения;
- язвенные образования;
- болезненность с местом локализации в эпигастрии и др.
Признаки неврологического характера, что проявляется в переменах настроения, депрессивном состоянии, также характерна для болезни Иценко-Кушинга.
Диагностика болезни Иценко-Кушинга
Если подозревается данное патологическое состояние, сначала собирается анамнез и проводится осмотр пациента. Определяется объем кортизола в крови и его наличие в моче за сутки, для чего применяются методы лабораторных исследований.
- Если после получения результатов анализов врач не может однозначно поставить диагноз, назначается малая проба с дексаметазоном, что дает возможность определить опухолевое образование гипофиза.
- Когда анализы показывают, что выработка кортизола выше нормы, проводится дифференциальная диагностика, чтобы отличить болезнь Иценко-Кушинга от синдрома Кушинга или АКТГ-эктопированного синдрома.
- Диагностика также включает:
- рентгенографию черепа;
- КТ и МРТ головного мозга для определения опухолевого образования гипофиза на ранних стадиях, также устанавливается размер, направление роста, место нахождения, распространение на окружающие ткани;
- исследование надпочечников ультразвуком, КТ и МРТ;
Если аденома гипофиза обнаружена или отсутствуют, что покажут результаты обследования, врач решает какие методы использовать для терапии.
Лечение болезни Иценко-Кушинга
При диагностировании у человека болезни Иценко-Кушинга, терапевтические методы преследуют такую цель:
- привести в норму объем выработки АКТГ и кортикостероидов;
- устранить возникшие гипоталамические сбои;
- нормализовать обменные процессы.
Используются такие направления лечения:
- курс приема медикаментов;
- гамма-терапия;
- рентгенотерапия;
- протонотерапия;
- оперативное вмешательство.
При необходимости врач может принять решении о применении сразу нескольких методов лечения.
Если диагноз установлен на начальных стадиях, назначается медикаментозное лечение, которое направлено на блокаду функций гипофиза.
Кроме препаратов, обладающих прямым действием в подавлении чрезмерной выработки АКТГ, могут применяться также блокаторы выработки надпочечниками стероидных гормонов.
Также назначаются медикаменты, направленные на корректировку обменных процессов: электролитного, минерального, углеводного и белкового.
Гипогонадизм
В том случае, когда рентгенографическое обследование показало отсутствие опухоли гипофиза, таким пациентам может проводиться протоно-, рентгено-, гамма-терапия.
Если же стадия болезни тяжелая, назначается хирургическая операция по удалению обоих надпочечников (адреналэктомия двустороння). После проведения такой операции пациенту до конца жизни нужно будет принимать глюко и минералокортикоиды, четко соблюдая клинические рекомендации лечащего врача.
Когда была диагностирована аденома гипофиза, опухоль удаляется трансназальным либо транскраниальным эндоскопическим методом, также может проводиться криодеструкция. Ремиссия после удаления аденомы наступает практически во всех случаях, только у 20% пациентов аденома гипофиза может возникнуть снова.
Прогноз и профилактика болезни Иценко-Кушинга
Обязательными составляющими прогноза при данной патологии являются возраст больного, степень тяжести, а также продолжительность.
Если же лечение отсутствует, а форма болезни классифицируется, как тяжелая, развиваться почечная недостаточность и септические осложнения, они приводят к необратимым последствиям и летальному исходу.
Даже устранение причин, вызвавших заболевание, при запущенных формах, вылечить Иценко-Кушинга невозможно, потому что различные системы организма уже патологически изменились. В результате этого в сердце, сосудах, костной, мочеполовой и нервной системах нарушается трудоспособность, что значительно усложняет прогноз.
В молодом возрасте обнаружение патологии в легких формах и своевременное лечение дает шанс вылечить болезнь полностью.
Лечение Иценко-Кушинга у больных может быть длительным, занимать месяца и даже годы. Но все это время нужно четко соблюсти все клинические рекомендации врача, регулярно сдавать анализы и принимать медикаменты. Нужно понимать, что даже несколько дней прерывания курса лечения может стать причиной повышенного кортизола. Это приведет к возвращению болезни, повысит риск развития осложнений.
Основные профилактические мероприятия:
- своевременно лечить инфекции;
- избегать травмирования головы;
- максимально исключить высокие нагрузки, как физически, так и психоэмоциональные;
- обеспечить полноценный отдых;
- проходить регулярные наблюдение у врачей, в основном, у эндокринолога, гинеколога, невролога, кардиолога.
На фоне болезни Иценко-Кушинга у женщин, мужчин и детей могут развиваться такие состояния, как диабет, остеопороз, язвенная болезнь, проблемы с сердцем, ослабление иммунитета, мочекаменная болезнь, избыточный вес и многие другие проблемы. Чтобы не допустить этих осложнений, крайне важна своевременная диагностика, постановка правильного диагноза и грамотное лечение болезни.
Источник: https://tvojajbolit.ru/endokrinologiya/simptomyi-i-lechenie-bolezni-itsenko-kushinga/
Синдром и болезнь Иценко-Кушинга: симптомы у женщин и мужчин, лечение, патогенез заболевания, вторичная и первичная формы
Данное нарушение отражается на работе всего организма, поскольку глюкокортикоидные гормоны участвуют во всех обменных процессах. Чаще встречается у женщин в возрасте 25-40 лет, реже – у детей и мужчин. Результативность лечения зависит от своевременности диагностики.
Причины
Болезнь Иценко-Кушинга и синдром Иценко не являются синонимами. Хотя они имеют одинаковые симптомы, но есть отличие в причине появления. Патогенез развития болезни Иценко-Кушинга заключается в нарушении работы гипоталамо-гипофизарной системы, из-за чего и развивается гиперфункция коры надпочечников.
Основные причины заболевания:
- Повышение секреции АКТГ микроаденомой гипофиза (болезнь Кушинга). Вторичный гиперкортицизм становится причиной в 80% случаев. Микроаденома – небольшое, до 2 см в диаметре, доброкачественное образование, которое продуцирует адренокортикоидный гормон.
- Опухоли надпочечников. Аденома, аденоматоз или аденокарцинома становятся причиной синдрома гиперкортицизма в 14-18% случаев.
- Другие опухоли, которыми вырабатывается АКТГ. Кортикотропные гормоны могут продуцироваться новообразованиями в яичниках, яичках, тимусе, щитовидной или поджелудочной железе. Данная причина встречается редко, у 1-2% пациентов.
- Лечение системных заболеваний глюкокортикоидами.
- Синдром Кушинга у родственников. Данное заболевание не передается по наследству, но у таких пациентов увеличивается риск эндокринной неоплазии, а соответственно и опухолей коры надпочечников.
Также существует понятие «псевдо-синдрома Кушинга». Оно диагностируется у пациентов, злоупотребляющих алкоголем или людей, которые находятся в депрессивном состоянии.
Гиперкортицизм у детей возникает редко, более часто – у подростков. Чем меньше возраст ребенка, тем опаснее последствия болезни.
Симптомы
Гиперпродукция кортизола сопровождается катаболическим эффектом – распадом белковых соединений костей, мышц, кожи и внутренних органов. Это приводит к дистрофии и атрофии тканей.
Нарушается не только белковый, но также углеводный и жировой обмен. Это проявляется ожирением в одних участках тела и атрофией в других из-за разной чувствительности к гормонам.
Симптомы синдрома Кушинга у детей аналогичные, что и у взрослых. Симптоматический комплекс при Иценко-Кушинга обширный. Заболевание приводит к изменению внешнего вида и нарушению работы внутренних органов. Симптомы гиперкортицизма, которые затрагивают внешние изменения:
- Ожирение. Вес набирается очень быстро, несмотря на то, что рацион не был изменен. Жировые отложения преимущественно откладываются на шее, вокруг подбородка, на руках, груди, животе. Нижняя часть тела, в отличие от верхней, наоборот, худеет. Это связано с тем, что мышцы атрофируются.
- Избыточный рост волос на теле.
- Ухудшение состояния кожи и волос. Из-за быстрого набора веса появляются растяжки. Кожа становится сухой, шелушится, меняется естественный цвет на багрово-мраморный. Из-за истончения кожного покрова видны сосуды. Кожа подвержена воспалительно-гнойниковым поражениям. На лице появляется угревая сыпь, на теле – гнойники, фурункулы, раны, которые плохо заживают. Волосы теряют силу, становятся тонкими и ломкими.
- Уменьшение роста на 10 см.
Болезнь Кушинга у детей проявляется замедлением роста. В результате остеопороза высока вероятность переломов костей.
Заболевание приводит к ухудшению психологического здоровья. Если поставлен диагноз Кушинга, симптомы такие:
- ухудшение интеллекта и памяти;
- апатия и депрессия;
- суицидальное поведение.
Также появляются нарушения со стороны сердечно-сосудистой и эндокринной системы, почек, ЖКТ. На фоне Кушинга развивается артериальная гипертензия, сахарный диабет, остеопороз, иммунодефицит, энцефалопатия, миопатия.
В 95% синдрома Кушинга поражаются кости, поэтому изменяется форма кистей, стоп, позвоночника и черепа.
При первых симптомах нужно пройти диагностику, не нужно ждать тяжелых изменений.
У мужчин
У мужчин с синдромом Кушинга появляются проблемы с потенцией.
У женщин
Синдром Кушинга у женщин проявляется изменением внешности. Лицо становится полным (лунообразным), в области шеи на спине появляется «буйволиный горб», живот обвисает, руки и ноги становятся тоньше.
Из-за нарушения уровня женских половых гормонов повышается рост волос по мужскому типу. Они появляются на груди, спине, лице. Кроме этого, нарушается менструальный цикл. Иногда месячные вовсе прекращаются. Снижается либидо, женщина может становится фригидной или, наоборот, излишне чувствительной.
Классификация
Синдром Кушинга по характеру клинических проявлений бывает легкой, средней и тяжелой степени тяжести. В зависимости от течения, может быть прогрессирующим (симптомы проявляются за 6-12 месяцев) или постепенным (симптоматика нарастает в течение нескольких лет).
При вялотекущем развитии синдрома первые симптомы могут появиться спустя 2-10 лет.
Диагностика
Патологию диагностируют при помощи таких методик:
- общий и биохимический анализы крови и мочи;
- тесты или пробы на гормоны;
- МРТ головного мозга;
- рентгенография позвоночника;
- КТ или МРТ органов грудной клетки и брюшной полости.
Иногда диагностика проводится с участием невролога, гастроэнтеролога, кардиолога, уролога и нефролога.
Во время лабораторного исследования при синдроме Кушинга удается выявить такие нарушения:
- повышение уровня белка в плазме, кортизола, АКТГ и ренина;
- белок, эритроциты и повышенное выделение кортизола в моче;
- снижение активности щелочной фосфотазы, уровня альбумина, калия, фосфатов;
- увеличение уровня натрия и хлора.
Дифференциальная диагностика проводится с целью выявления болезнь это или синдром. При диагностировании применяются пробы с дексаметазоном и метопироном. При отсутствии реакции речь идет о синдроме. Если экскреция 17-ОКС изменяется, тогда диагностируется болезнь Иценко.
Лечение
Наиболее эффективным методом является облучение и оперативное вмешательство. При опухолях проводится удаление новообразований или надпочечников. После оперативного лечения для профилактики хронической надпочечниковой недостаточности проводится заместительная гормональная терапия.
При отсутствии опухоли гипофиза используется лучевая терапия гипоталамо-гипофизарной области. На начальной стадии прибегают к медикаментозной терапии. Лечение медикаментами болезни Иценко-Кушинга предполагает применение препаратов, уменьшающих выработку гормонов – Резерпин, Митотан, Аминоглютетимид.
Если заболевание вызвано длительным приемом глюкокортикоидных средств, например, Преднизолоном, необходимо прекратить гормональную терапию.
В лечении болезни Иецнко-Кушинга применяются симптоматические препараты. Лекарственная терапия выглядит так: сахароснижающие средства, мочегонные и седативные препараты, антидепрессанты, биостимуляторы и иммуномодуляторы, витамины. Применяются бисфосфонаты и другие лекарства для лечения остеопороза, препараты калия и кальция. Важно восстановить белковый, минеральный и углеводный обмен.
Осложнения
Заболевание имеет довольно тяжелые осложнения. Последствия:
- стероидная форма диабета;
- гипокалиемия и гипернатриемия;
- артериальная гипертензия;
- сепсис;
- пиелонефрит, хроническая почечная недостаточность, нефросклероз;
- мочекаменная болезнь, образование оксалатных и фосфатных камней в почках;
- надпочечниковый криз;
- остеопороз в тяжелой стадии, для которого характерны множественные переломы, в том числе позвоночника и ребер.
Синдром Кушинга приводит к дистрофическим процессам во всех мышечных тканях, страдает даже сердечная мышца. Развивается кардиомиопатия, аритмия, сердечная недостаточность и инсульт.
Больные с кушингоидным синдромом склонны к инфекционным заболеваниям, так как кортизол угнетает защитные силы организма. Пациенты часто страдают от гнойно-воспалительных и грибковых поражений кожи.
Если гиперкортицизм диагностируется у беременных, то чаще беременность заканчивается выкидышем.
Больной нуждается в экстренной медицинской помощи при возникновении таких признаков:
- боль в животе;
- тошнота, рвота;
- артериальная гипертензия;
- превышение натрия;
- нарушение сознания;
- метаболический ацидоз.
Это признаки надпочечникового криза. Без экстренной медицинской помощи шансы выжить минимальны.
Прогноз
Прогноз при синдроме Кушинга благоприятный, если лечение начато до появления тяжелых осложнений. При соблюдении всех рекомендаций врача возможно полное выздоровление.
Запущенные формы синдрома Кушинга даже при длительном лечении приводят к нарушению работы разных систем и органов. При отсутствии терапии летальность составляет 40-50%.
Если причиной нарушения стала злокачественная кортикостерома, пятилетняя выживаемость только в 20-25% случаев. Остальные 75% пациентов живут не более года.
Профилактика
Пациенты, которые перенесли синдром Кушинга, должны регулярно наблюдаться у эндокринолога, кардиолога, невролога, гинеколога и других специалистов. Необходимо избегать физических нагрузок, соблюдать режим дня, высыпаться. Нужно укреплять иммунитет, чтобы часто не болеть ОРВИ.
Синдром Кушинга может развиваться стремительно, поэтому нельзя терять время. Последствия, как и причины появления Иценко-Кушинга небезобидные.
Оксана Белокур, врач,
специально для Nefrologiya.pro
Источник: https://nefrologiya.pro/nadpochechniki/sindrom-icenko-kushinga/
Болезнь Иценко—Кушинга у детей (диагностика и лечение)
Болезнь Иценко—Кушинга встречается у детей относительно редко, однако по тяжести течения занимает первое место среди эндокринных заболеваний. Чаще болеют дети старшего возраста, хотя в последнее время появляется все больше сообщений о заболевании детей младшего возраста.
Нарушения многих видов обмена при этой болезни бывают настолько тяжелыми, что вопрос о своевременной диагностике и лечении больных приобретает чрезвычайно важное значение.
Чаще первым проявлением болезни является ожирение. Подкожная жировая клетчатка распределяется в основном в верхней половине туловища, в области VII шейного позвонка (так называемый «климактерический горбик»), а конечности остаются тонкими. Лицо становится лунообразным, багрово-красным (матронизм). У детей младшего возраста распределение подкожной жировой клетчатки может быть и равномерным.
Почти у всех больных отмечается задержка роста, что вместе с ожирением приводит к обезображиванию. Задержка роста сочетается с поздним закрытием эпифизарных зон роста.
Появляется раннее половое оволосение, а истинное половое созревание задерживается.
Это проявляется у мальчиков в задержке развития яичек и полового члена, в недоразвитии мошонки, у девочек — в гипоплазии матки и гипофункции яичников, в отсутствии набухания грудных желез, в отсутствии или прекращении менструаций. Могут появиться вирильное оволосение («борода», «усы», «бакенбарды»), рост пушковых волос на спине, вдоль позвоночника, на конечностях.
Нарушение трофики кожи является характерным признаком заболевания, что выражается в появлении полос растяжения — стрий. Они расположены обычно на нижней части живота, боковой поверхности туловища, ягодицах, внутренней поверхности бедер. Стрии могут быть единичными и множественными, цвет их — от розового до фиолетового.
Кожные покровы становятся сухими, тонкими, легкоранимыми. Часто встречаются гнойничковые, грибковые поражения кожи, фурункулез. На лице, груди, спине появляются acnae vulgaris, на коже туловища и конечностей могут быть лишаеподобные высыпания. Отмечается акроцианоз. Кожа в области ягодиц сухая, цианотичная, холодная на ощупь.
Одним из наиболее частых проявлений болезни Иценко—Кушинга является остеопороз (разрежение) костного скелета. Уменьшается масса костей. Они становятся хрупкими, подвержены переломам.
Поражаются плоские кости (череп, позвоночник, кости таза, стоп и кистей), реже трубчатые.
Клиническое течение переломов имеет некоторые особенности: отсутствие или резкое уменьшение болевой чувствительности в месте перелома, а при заживлении — образование неадекватно массивной и длительно существующей мозоли.
Болезнь Иценко—Кушинга сопровождается изменениями со стороны сердечно-сосудистой системы вследствие гипертонии, нарушения электролитного обмена, изменений гормонального баланса. Повышение артериального давления является почти обязательным, довольно стойким и ранним симптомом. Чем младше ребенок, тем значительнее повышение давления. Тахикардия наблюдается у большинства больных.
У больных часто отмечаются неврологические и психические расстройства. Характерной особенностью неврологической симптоматики являются многоочаговость, стертость, различная выраженность и динамичность. Часты нарушения психики (депрессии, изредка мании, возбуждения и параноидные состояния, иногда суицидальные мысли); после достижения стойкой ремиссии болезни эти расстройства быстро исчезают.
У детей могут наблюдаться проявления стероидного диабета, который протекает без ацидоза.
Клиническая картина при болезни Иценко—Кушинга сходна с таковой при синдроме Кушинга и медикаментозном гиперкортицизме. Однако при синдроме Кушинга гирсутизм более выражен (у девочек отмечаются вирилизация и гипертрофия клитора, у мальчиков — увеличение полового члена). Рост детей обычно опережает фактический возраст, зоны роста также опережают паспортный возраст.
Медикаментозный гиперкортицизм связан с длительным приемом больших доз глюкокортикоидных препаратов.
Он характеризуется прогрессирующей прибавкой в массе тела, появлением округлости лица, ростом пушковых волос на лице, конечностях, вдоль позвоночника.
Диагноз ставят на основании данных анамнеза о длительном приеме глюкокортикоидов. Исчезает медикаментозный гиперкортицизм после отмены препарата.
Диагностика болезни Иценко—Кушинга основана на клинической картине, гормональных изменениях, данных рентгенологических исследований, изменениях биохимических показателей и периферической крови.
Большое значение придается гормональным исследованиям. Как правило, отмечается повышенное выделение 17-оксикортикостероидов (17-ОКС) с мочой; экскреция 17-кето-стероидов (17-КС) может оставаться в пределах нормы или быть несколько повышенной.
Рентгенологическое исследование надпочечников с помощью введения кислорода в околопочечную клетчатку выявляет их гиперплазию.
При рентгенологическом исследовании костей скелета, как правило, выявляется остеопороз в грудном и поясничном отделах позвоночника, в костях черепа и других плоских костях.
Характерна задержка окостенения костей скелета, определяемая при рентгенографии костей кисти с лучезапястным суставом.
Изменения биохимических показателей крови проявляются в гипокалиемии и гипернатриемии, гиперхолестеринемии, гиперкальциемии, гипофосфатемии, в уменьшении активности щелочной фосфатазы.
Содержание общего белка несколько повышается за счет глобулинов, содержание альбуминов понижено.
В периферической крови повышаются содержание эритроцитов и уровень гемоглобина, отмечаются лейкоцитоз, нейтрофилия, относительная лимфопения, эозинопения.
В качестве иллюстрации приводим наблюдение.
Больная К., 13 лет, поступила в детское отделение Института эндокринологии с жалобами на быструю прибавку в массе тела (в течение года прибавила 10 кг), прекращение роста, красноту лица, появление полос растяжения на теле, головную боль, быструю утомляемость, отсутствие менструаций.
Наследственность не отягощена. Родители здоровы. В семье еще один ребенок 6 лет, здоров. Девочка родилась от второй нормальной беременности, первых родов; масса тела при рождении 3600 г. В раннем детстве росла и развивалась нормально. Перенесенные заболевания: корь, ангина, скарлатина, ветряная оспа.
С 11 лет без видимой причины стала увеличиваться масса тела, покраснело и округлилось лицо, появились розовые полосы на теле, избыточное оволосение на лице и конечностях.
При поступлении: рост 154 см, масса тела 76 кг. Кожа сухая, тонкая, шелушащаяся. Цианоз ягодиц, на коже живота розовые стрии. Подкожная жировая клетчатка развита избыточно, распределена больше в области груди и живота, имеется «климактерический горбик».
Конечности кажутся относительно худыми. Молочные железы развиты удовлетворительно. Оволосение лобка и подмышечных впадин. Границы сердца не определяются из-за ожирения больной. Тоны сердца глухие, систолический шум на верхушке. Пульс 90—100 в минуту, АД 140/100 мм рт. ст.
В легких хрипы не выслушиваются. Окулистом выявлена спастическая ангиопатия сетчатки. Невропатолог отметил явления диэнцефального синдрома на фоне остаточных явлений органического поражения головного мозга. Гинеколог при осмотре отметил отечность и цианоз наружных половых органов.
Клитор не вирильный, гипоплазия матки.
Общие анализы крови и мочи в пределах нормы. Биохимический анализ крови: гипокалиемия, гипернатриемия, гиперхолестеринемия.
Выделение 17-ОКС с мочой составило 36,5 мкмоль/с (норма 10,8 мкмоль/с), экскреция 17-КС — 21,6 мкмоль/с (норма 18,4 + 2,6 мкмоль/с).
На фоне пробы с дексаметазоном выведение 17-ОКС понизилось до 12,6 мкмоль/с, 17-КС — до 4,2 мкмоль/с (проба положительная).
Содержание адренокортикотропного гормона (АКТГ) в сыворотке крови повышено до 480 нг/мл (норма до 100 нг/мл), кортизола — до 32,8 мкг% (норма 8—25 мкг %). ЭКГ: ишемия миокарда в области заднебоковой стенки левого желудочка.
На рентгенограммах черепа, грудного и поясничного отделов позвоночника умеренно выраженный остеопороз. Турецкое седло нормальных размеров, с четкими контурами. Костный возраст соответствует паспортному. При исследовании забрюшинного пространства в условиях ретроперитонеума определяются увеличенные в размерах, треугольной формы надпочечники.
На основании жалоб, анамнеза, клинической картины, гормональных показателей и данных супраренографии поставлен диагноз: болезнь Иценко—Кушинга, среднетяжелая форма (см. рисунок).
Больной была проведена лучевая терапия — облучение гипофиза протонным пучком в дозе 9000 рад.
При контрольном обследовании через год после облучения отмечено, что состояние больной значительно улучшилось: она стала активнее, похудела на 10 кг, выросла на 5 см, исчез матронизм, побледнели и уменьшились стрии, исчезло оволосение на лице и конечностях. Нормализовалось АД. Все биохимические показатели нормализовались, содержание АКТГ в плазме крови понизилось до 86 нг/мл. У больной наступила клинико-лабораторная ремиссия заболевания.
Многообразие клинической картины болезни Иценко—Кушинга, вовлечение в патологический процесс многих органов и систем обусловливают сложность лечения этого заболевания.
Все методы лечения можно разделить на консервативные и хирургические. Консервативное лечение должно быть комплексным. Оно включает диетотерапию, лучевую терапию, медикаментозную патогенетическую терапию, а также применение анаболических стероидов и половых гормонов.
Детям, страдающим болезнью Иценко—Кушинга, назначают субкалорийную диету с ограничением углеводов и высоким содержанием белков и витаминов.
Наиболее патогенетическим методом лечения болезни Иценко—Кушинга является лучевая терапия. Большинство авторов считают, что в основе этого заболевания лежат нарушения гипоталамо-гипофизарной области с повышенным выделением АКТГ и облучение этой зоны подавляет гиперфункционирующие клеточные элементы, снижает выделение АКТГ и уменьшает гиперфункцию коры надпочечников.
В настоящее время на смену рентгенотерапии приходит более современный вид лучевой терапии — протонотерапия. Облучение проходит с помощью пучка заряженных частиц— протонов. Одномоментно к патологическому очагу (гипофизу) подводят дозу 8000—10000 рад.
Преимущество этого вида лучевой терапии перед рентгено- и гамма-терапией состоит в высокой направленности протонного излучения, что позволяет добиться максимальной дозы в очаге при минимальной лучевой нагрузке на окружающие ткани.
Облучение протонным пучком производится однократно.
Из медикаментозных препаратов в настоящее время применяют парлодел (бромокриптин), который подавляет выработку некоторых тропных гормонов гипофиза, в том числе и АКТГ, и хлодитан — токсичный препарат, вызывающий некроз коры надпочечников.
Комбинация этих препаратов показана при нетяжелых формах заболевания.
Хирургическое лечение болезни Иценко—Кушинга (тотальная адреналэктомия) показана при значительной длительности заболевания (более 4—5 лет), при быстром развитии и остром течении, при большой выраженности клинических проявлений (высоком АД с наклонностью к гипертоническим кризам, сердечной недостаточности).
Оно быстро нормализует внешний вид и общее состояние ребенка, но в дальнейшем приводит к хроническому гипокортицизму, по поводу которого больные в течение всей жизни получают заместительную кортикоидную терапию. Любое стрессовое состояние может вызвать явления острой надпочечниковой недостаточности.
Дети, страдающие болезнью Иценко—Кушинга, нуждаются в постоянном медицинском наблюдении и уходе. Им рекомендуются ограничение школьной нагрузки, длительное пребывание на свежем воздухе. Они освобождаются от общих занятий по физической подготовке; им следует избегать резких движений, прыжков, которые могут привести к возникновению переломов позвоночника, протекающих без болевого синдрома.
При стойком повышении артериального давления детям назначают гипотензивные препараты, резерпин, мочегонные средства с целью профилактики гипертонических кризов.
Гиперкортицизм в детском возрасте является грозным сигналом эндокринного неблагополучия, поэтому при появлении первых его признаков (ожирение, стрии, избыточное оволосение) необходимо сразу же обратиться к педиатру-эндокринологу. Только своевременная диагностика и лечение ребенка позволят избежать тяжелых осложнений и инвалидизации.
Источник: https://oldmedik.ru/klinika/268-bolezn-icenkokushinga-u-detei-diagnostika-i-lechenie.html
Болезнь Иценко-Кушинга. Причины, патогенез, симптомы и методы лечения Болезни Иценко-Кушинга
Болезнь Иценко-Кушинга — редкое тяжелое нейроэндокринное заболевание, проявляющееся повышенной продукцией гормонов коры надпочечников, которая обусловлена избыточной секрецией АКТГ, вызванной гиперплазией клеток гипофиза или опухолью.
В 1924 г. советский невропатолог Н. М. Иценко описал заболевание, имеющее своеобразное клиническое течение. Причину возникновения патологии он видел в изменениях гипоталамических образований, в частности Tuber cinereum.
В 1932 г.
американский нейрохирург Кушинг, более подробно изучив эту патологию, причину заболевания объяснил базофильной аденомой гипофиза.
В дальнейшем, с развитием эндокринологии, выяснилось, что непосредственной причиной заболевания является избыточная продукция надпочечниками кортикостероидов, в частности гидрокортизона.
Независимо от причины возникновения заболевания различают:
- Болезнь Иценко-Кушинга и
- Синдром Иценко-Кушинга.
При Болезни Иценко-Кушинга первоначальное нарушение происходит в гипоталамических центрах, где усиливается секреция рилизинг- фактора адренокортикотропного гормона (АКТГ-РФ), вследствие чего наступает гиперплазия базофильных клеток гипофиза, вплоть до образования базофильной аденомы. Увеличивается продукция АКТГ, приводящая к гиперплазии коры надпочечников с гиперпродуцией кортизола.
Синдром Иценко-Кушинга представляет собой болезненное состояние, клинически вполне схожее с Болезнью Иценко-Кушинга, с той лишь разницей, что при этом в патологическом звене гипоталамус и гипофиз не участвуют.
Синдром Иценко-Кушинга может развиться как на почве гормонопродуцирующих опухолей коры надпочечников, так и опухолей иной локализации (чаще бронхов, зобной и поджелудочной железы), продуцирующих АКТГ или кортикостероиды, а также вследствие длительного приема кортикостероидных препаратов.
Этиология.
Причина не известна. Определенную роль играет наследственно-конституционный фактор. Женщины болеют примерно в 5 раз чаще мужчин. Дети болеют относительно реже.
Патогенез.
Как Болезнь Иценко-Кушинга, так и синдром Иценко-Кушинга являются результатом гиперсекреции гидрокортизона и других глюкокортикостероидов. Имеется определенный параллелизм между величиной секреции гидрокортизона и клинической картины болезни.
По закону обратной связи, гиперпродукцию стероидных гормонов должна подавлять секреция АКТГ и АКТГ- РФ.
Однако при Болезни Иценко-Кушинга ингибиции указанных гормонов не происходит. Это явление Н. А.
Юдаев объясняет понижением чувствительности соответствующих гипоталамических центров к стероидам, что обусловлено или генетическими факторами, или повышением порога чувствительности этих центров вследствие длительного влияния на них стероидов большой концентрации.
Н. А. Юдаев дает и другое объяснение: под влиянием неизвестных факторов падает чувствительность рецепторов гипоталамических центров, ответственных за продукцию АКТГ- РФ, поэтому нормальное или повышенное количество стероидов бывает не в состоянии тормозить выделение АКТГ- РФ.
Нарушается суточный ритм выделения АКТГ и механизм обратной связи, что, вероятно, обусловлено изменением метаболизма биогенных аминов в ЦНС. Гиперпродукция стероидных гормонов приводит к распаду белков, усиливая гликогенез и липогенез.
В результате снижается толерантность к углеводам.
Патологическая анатомия.
Часто в гипофизе устанавливается гиперплазия базофильных клеток с активацией их функции. Аденомы примерно в 80—90% случаев бывают базофильными, редко эозинофильно-клеточными или состоящими из хромофобных клеток, в большинстве носят доброкачественный характер.
Поэтому на снимках черепа только в 10—20% случаев обнаруживаются изменения костей турецкого седла.
В надпочечниках имеет место выраженная двухсторонняя гиперплазия. Корковый слой утолщается в 2—3 раза.
При Синдроме Иценко-Кушинга гипофиз остается интактным, аденомы надпочечников при этом бывают в основном односторонними: глюкокортикостеромы доброкачественные или злокачественные, массой от 20 до 2500 г
В сердце — некробиотические очаги без особых следов коронарного атеросклероза.
В легких — застойные изменения, часто очаговые пневмонии; в печени—застой, дистрофические изменения, жировая инфильтрация; в желудке — атрофия слизистой без изъязвления.
В костях возникает остеопороз, в мышцах, особенно брюшного пресса, а также в конечностях и в области спины—атрофические явления.
В яичниках—атрофия и склероз коркового слоя, являющиеся причиной аменореи и бесплодия. Атрофия эндометрия.
У мужчин атрофия яичек, нарушение сперматогенеза.
В поджелудочной железе — дистрофические изменения в островках Лангерганса.
Атрофия эпидермиса кожи, дегенерация эластических волокон. Расширение сосудов придает коже багрово-цианотичный вид с образованием красных полос на телестрий.
Клиника.
Болезнь встречается во всех возрастных группах обоих полов, чаще всего у женщин в возрасте 20—40 лет. Характерен внешний вид больных — лицо круглое багрово-красноватого цвета, у женщин — выпадение волос по мужскому типу с легким гипертрихозом на лице и теле.
Неравномерное ожирение: преимущественное накопление жира в верхней половине туловища, шеи. Конечности, наоборот, худые. Кожа на теле сухая, тонкая, просвечивают капилляры. Вследствие белкового катаболизма на коже появляются атрофические полосы, чаще на передне-внутренних поверхностях плеч, по бокам живота, на ягодицах, бедрах.
В результате инкреции андрогенов в эпидермисе возникает множество фолликулитов, угрей, появляется и пигментация, как последствие действия АКТГ и МСГ, секреция которых также повышена.
Живот увеличивается, артериальное давление крови бывает выше максимальных показателей, чем здоровых, а максимальное содержание АКТГ доходит до 200—400 мкг/л.
При этом суточный ритм нарушается, дает хаотические колебания, всегда оставаясь высоким.
Дифференциальная диагностика.
Диагноз гиперкортицизма не представляет особых трудностей, однако дифференциальная диагностика Болезни Иценко-Кушинга от кортикостеромы, в частности от доброкачественной, достаточно трудна.
- Рентгенография черепа при Болезни Иценко-Кушинга, хотя и не всегда, но выявляет признаки аденомы гипофиза, что исключается при кортикостеромах. Томография надпочечников при кортикостеромах также не всегда, но часто выявляет одностороннюю опухоль, а при Болезни Иценко-Кушинга выявляется увеличение надпочечников.
- Ценным диагностическим методом является Сканирование надпочечников радиоактивным йодхолестерином. Содержание в суточной моче 17-КС и 17-ОКС в обоих случаях повышено, при злокачественных новообразованиях надпочечников секреция этих гормонов может возрасти в 10—20 раз.
- Дифференциальной диагностике могут помочь Функциональные пробы:
- Нагрузка АКТГ при Болезни Иценко-Кушинга повышает секрецию 17-КС и 17-ОКС. При кортикостеромах, в силу их автономности, существенного повышения этих метаболитов не происходит.
- Дексаметазон при Болезни Иценко-Кушинга подавляет секрецию надпочечниковых стероидов, чего не бывает при кортикостеромах. Юношеский диспитуитаризм с базофилизмом, при котором также выявляется симптоматика, характерная для Болезни Иценко-Кушинга — розовые стрии, ожирение — в подавляющем большинстве случаев проходят с возрастом, но иногда они могут нарастать и перейти в Болезнь Иценко-Кушинга При этом суточный ритм АКТГ не нарушается, проба с дексаметазоном положительна.
Лечение хирургическое, медикаментозное, рентгенотерапевтическое.
- Сущность Хирургического лечения Болезни Иценко-Кушинга заключается в удалении обоих, реже одного надпочечника, а при синдроме Иценко-Кушинга удаление опухоли соответствующего надпочечника или другой локализации. Производится и субтотальная адренэктомия, однако при этом в дальнейшем могут наступить рецидивы. После адренэктомии назначается заместительная терапия. После подавления функции обоих надпочечников, если заместительная терапия проводится не на должном уровне, усиливается секреция АКТГ-РФ и вероятность развития или образования аденомы гипофиза увеличивается. Оперативному лечению подвергают больных, у которых медикаментозное лечение и рентгенотерапия диэнцефально-гипофизарной области не приводит к стойкой ремиссии, и при быстро прогрессирующих формах болезни.
- Рентгенотерапия эффективна в раннем периоде заболевания, особенно у молодых в возрасте 16— 30 лет. Детям лучевая терапия не рекомендуется. Рентгенотерапия проводится в области гипофиза разными методами: нарастающими, убывающими дозами и др. Предложен ряд методов, полей и доз (от 1500 до 15000; рентген на курс).
- В последние годы проводится лечение Гамма-облучением гипофиза из 4—6 полей. Гамматерапия оказалась более эффективной, чем рентгенотерапия. Улучшение наступает примерно в 60% случаев, выздоровление—в 33,3%. Относительно лучшие результаты получены при применении на куре лечения от 1500 до 2000 рад. В лечении Болезни Иценко-Кушинга более зффективным оказалось дистанционное облучение гипофиза пучками тяжелых, заряженных частицами высокой энергии, в частности протонами. При этом здоровые клетки гипофиза не повреждаются, следовательно, гормональных нарушений не наступает.
- Медикаментозное лечение заключается в применении ингибиторов.
- Предложены препараты: аминоглютетамид, амфенон, метопирон, элиптен, парлодел.
- Резерпин в больших дозах подавляет секрецию АКТГ, но нарушенный суточный ритм не регулирует.
- Производные дихлорэтана —ДДД и др. Среди них более или менее активным оказался ДДД. Однако последний обладает рядом токсических свойств. В Институте эндокринологии к обмена веществ Украинской ССР был синтезирован новый препарат, являющийся дериватом ДДД — хлодитан. Токсичность этого препарата намного ниже, а избирательное действие на кору надпочечников намного выше, чем у ДДД. Хлодитан избирательно приводит к атрофии коры надпочечников, не повреждая при этом мозговой слой и другие органы. Хлодитан назначают внутрь, начиная с 2— 3 г в сутки в первые 2—3 дня, затем из расчета 0,1 г/1 кг в сутки. Суточную дозу дают в 3 приема через 15—20 мин. после еды. В дальнейшем доза регулируется с учетом клинических симптомов и уровнем 17-ОКС и 17-КС в моче. На курс лечения назначается около 200—300 г препарата. Клинические признаки улучшения наступают на 18—20 день и постепенно нарастают. При рецидивах курс лечения повторяется. Лечение хлодитаном рекомендуется проводить комбинированно с хирургическим лечением: производится менее обременительная для больного односторонняя адренэктомия и назначается курс хлодитана. Как и другие методы лечения, хлодитан более эффективен при ранних стадиях заболевания. Хлодитан при Синдроме Иценко-Кушинга проявляет цитостатическое действие по отношению к кортикостероме.
- Назначается также парлодел для подавления продукции АКТГ.
- Лечение Болезни Иценко-Кушинга проводится комбинированно. Вначале при легких формах—парлодел с хлодитаном, рентгенотерапия в сочетании с хлодитаном. Хирургическое лечение в сочетании схлодитаном — после удаления одного надпочечника. При необходимости функция другого надпочечника подавляется хлодитаном, аминоглютетимидом и др.
Болезни эндокринной системы
Источник: https://www.medglav.com/bolezni-endokrinnoi-sistemi/bolezn-icenko-kushinga.html