Голеностопный сустав – один из важнейших суставов в человеческом организме. Сочленение дает подвижность, маневренность при ходьбе, помогает рациональному распределению веса тела на стопу. Без него невозможен становится бег, а также многие другие движения.
Область голеностопного сустава поражается остеофитами часто. Это сочленение находится на втором месте по развитию костных разрастаний после локтевой области.
Что это такое
Остеофит – слово, непонятное большинству пациентов. На самом деле ничего сложного тут нет. Остеофиты – патологические разрастания костной ткани там, где в норме она отсутствует.
Самостоятельной болезнью подобное состояние не является, однако сопровождает многие недуги опорно-двигательного аппарата.
По сути это компенсаторная реакция надкостницы на какие-либо неблагоприятные воздействия на суставное сочленение либо результат переломов.
Наросты могут иметь различную форму, размеры. В течение длительного времени из-за небольших размеров они не доставляют пациенту неудобств, однако со временем дают о себе знать. Часто принимают форму шипов, крючков.
Процесс формирования остеофитов выглядит следующим образом:
- костные структуры голеностопа лишаются суставной жидкости, или ее становится недостаточно для нормальной работы;
- усиливается трение, поверхности начинают разрушаться;
- постепенно в местах особо активного трения появляются компенсаторные окостенения, отличающиеся по формам и размерам от того, что нужно;
- костный нарост формируется полноценно.
Остеофит, это не заболевание, а результат перенесенной травмы либо другой патологии.
Почему появляются остеофиты
В развитии остеофитов голеностопного сустава играет роль целый ряд факторов. Они появляются из-за:
- частых бытовых, профессиональных травм и микротравм области голеностопа;
- после переломов и повреждений связочного аппарата голеностопа;
- воспалительных процессов, вызванных неблагоприятным воздействием на сустав;
- системные и другие заболевания (дегенеративно-дистрофические).
В качестве одной из наиболее важных причин формирования остеофитов врачи называют чрезмерные физические нагрузки. Таким образом организм пытается «компенсировать» негативное воздействие на него.
Разновидности и наиболее частая локализация
Выделяется 4 основных вида этих образований.
В основном поражает нижнюю часть опорно-двигательного аппарата, но также способен вовлекать область локтя, запястья. Объясняется это тем, что именно эти зоны чаще всего травмируются даже в повседневной жизни, не связанной с большим спортом. Важно помнить, что повреждение кости – не обязательный фактор образования нароста. Достаточно бывает простого разрыва надкостницы.
Развиваются в том случае, если в области голеностопного сустава постоянно идет воспалительный процесс. Предсказать, какие именно участки подвергнутся окостенению, и как будет развиваться процесс в целом в этом случае невозможно.
- Дегенеративно-дистрофические
Чаще всего является следствием развития артроза. Сопровождается нарушением подвижности в области стопы.
а. б
а. массивные остеофиты. б. остеофит таранной кости
Объемные разрастания, способные менять даже конфигурацию сочленения – это в основном следствие воздействия на организм патологий опухолевого характера.
Дополнительно существует классификация остеофитов с опорой на клеточную структуру. Выделяют:
- губчатые дефекты, формирующиеся из губчатых костных тканей;
- метапластические дефекты, являющиеся следствием нарушения костной структуры;
- компактные, формирующиеся из наружного слоя кости, поражающие в основном область стоп, пальцы;
- хрящевые, появляющиеся при чрезмерных нагрузках взамен хрящевых тканей.
Локализоваться наросты могут на любом суставе человеческого тела. Чаще всего страдают локтевой сустав, область колена, тазобедренное сочленение, позвоночный столб, голеностоп.
Жалобы пациента
Остеофиты – коварная патология. Они в течение длительного промежутка времени ничем о себе не напоминают. Только тогда, когда они достигнут значительных размеров, появятся первые симптомы.
Пациент будет предъявлять следующие жалобы:
- появление боли в пораженной зоне, которая может усиливаться при движении, резких неконтролируемых действиях типа кашля или чихания, при занимании неудобной позы;
- негативными изменениями в подвижности пораженного голеностопа;
- появлением хруста, скрипа в пораженном суставе;
- началом воспалительного процесса в окружающих тканях из-за их повреждения;
- отечностью проблемной зоны, ее припухлостью.
Игнорирование патологических изменений ведет к постепенному, но неуклонному усугублению симптомов. Со временем человек может даже стать инвалидом, если вовремя не поставить диагноз и не начать терапию.
Как поставить диагноз
Процесс диагностического поиска всегда начинается с беседы с пациентом.
В ходе нее уточняют беспокоящие жалобы, спрашивают об их интенсивности, интересуются, были ли какие-либо травмы в прошлом. Также на приеме обязательно проводится осмотр пораженной зоны.
Доктор не игнорирует изменение конфигурации сустава, отмечает наличие отечности, признаков покраснения и другие негативные изменения.
Значительную роль в диагностике костных дефектов играют инструментальные методики.
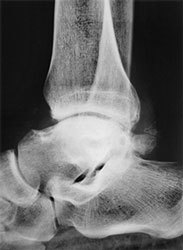
- Рентгенография. Основной вариант диагностики. Позволяет увидеть характерные неанатомические выросты, имеющие вид шипов, крючков.
а. рентгенограмма голеностопа. - КТ. Метод, позволяющие понять, какую структуру имеют остеофиты. Также помогает в обнаружении патологии на начальной стадии, когда рентгенологической картины может быть недостаточно для постановки диагноза.
- МРТ. Используется в диагностике остеофитов голеностопного сустава, исключая спорные случаи.
б. МРТ голеностопного сустава.
Способы лечения
Лечение остеофитов – непростая задача, при которой нужно устранять не только сами симптомы, но и воздействовать на причину, если ее удалось установить. Именно комплексный подход к терапии является залогом того, что пациенты выздоравливают.
Консервативный
На ранних стадиях развития патологии, когда симптомы еще отсутствуют или выражены слабо, применяют консервативные методы лечения. Консервативная терапия обычно состоит из:
- приема лекарственных средств, которые способны защитить суставы и хрящи от разрушения (группа хондропротекторов);
- применения местных медикаментов, способных купировать симптомы болезни (противовоспалительные препараты, обезболивающие);
- подбора рекомендаций относительно режима отдыха и физической нагрузки, лечебной физкультуры;
- подбора методик физиотерапевтического воздействия на проблемные области;
- массажного воздействия;
- использования приспособлений ортопедического типа для правильной фиксации голеностопного сустава.
В каждом случае доктор в индивидуальном порядке оценивает показания и противопоказания к использованию медикаментов, физиотерапии и ЛФК. Индивидуальный подход к каждому пациенту, обратившемуся за помощью – еще один важный пункт в работе нашей клиники.
Оперативный
Рекомендацию делать операцию получают только те пациенты, у которых консервативные способы лечения не дали значительного эффекта. Также операция показана пациентам с выраженными костными дефектами, которые нельзя скорректировать, используя консервативные средства воздействия.
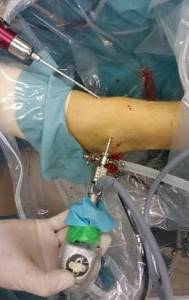
Самая малоинвазивная операция, выполняемая напри остеофитах – это артроскопия. Используя специальное оборудование, доктор выполняет небольшой надрез, вводит через него артроскоп в полость сустава, дающий обзор оперируемой зоны с помощью маленькой видеокамеры, после чего удаляет костные разрастания.
Принципы восстановления после операции
После операции по удалению остеофитов с помощью артроскопии (либо открытыми способами) требуется реабилитационный период. Он значительно короче, чем во время реабилитации после открытых операций, но пренебрегать им нельзя. Рекомендации, в принципе, довольно стандартные. нужно:
- в первую неделю ограничить физические нагрузки на прооперированную конечность;
- медикаменты для купирования болевого синдрома и уменьшения отека;
- облегчать послеоперационный дискомфорт можно с помощью прикладывания холода на непродолжительные отрезки времени;
- нужно использовать компрессионное белье, которое избавит от отеков, поможет смягчению болевого синдрома;
- в период отдыха ногу рекомендуется держать выше уровня сердца;
- нужно, ориентируясь на врачебные рекомендации, возвращаться к активной жизни, увеличивая нагрузку постепенно, без резких скачков.
В нашей клинике пациенты могут пройти все этапы лечения: артроскопию либо открытую операцию, дооперационную, и постоперационную. Это важно для полноценного и быстрого восстановления, которое не может пройти идеально без медицинского контроля.
Остеофиты – неприятная патология, способная снизить качество жизни любого человека. Часто они сопровождают развитие других проблем опорно-двигательного аппарата, игнорирование которых способно привести даже к инвалидизации!
Появление признаков патологии – повод посетить доктора для диагностики и выбора терапии! Не игнорируйте первые симптомы болезни!
Что делать, если косточка на ноге болит и растет?
Патологическая деформация стопы, проявляющаяся образованием болезненной шишки или выпирающей косточки возле большого пальца, широко распространена, особенно среди женщин старше 30 лет. Врачи называют такую патологию вальгусной деформацией стопы.
При этом заболевании большой палец искривляется и оказывает давление на другие пальцы стопы, деформируя и их. Стопа подвергается поперечному распластыванию, а ткани плюснефалангового сустава большого пальца разрастаются, образуя болезненную шишку.
Вальгусная деформация кости не только портит внешний вид стопы, но и вызывает сильную боль, дискомфорт при ходьбе и не позволяет носить некоторые модели обуви.
Если деформация плюснефалангового сустава выявляется на ранних стадиях развития или диагностируется у детей и подростков, ее лечение может быть проведено консервативными способами – физиотерапией, нормализацией массы тела, ношением ортопедической обуви и т.д.
Если же пациент обращается к врачу после формирования заметной болезненной шишки, избавиться от нее можно только путем оперативного вмешательства. Современные малотравматичные методики удаления вальгусной деформации позволяют навсегда избавиться от патологии и вернуть радость полноценного движения.
Причины развития вальгусной деформации стопы
По статистике с образованием болезненной шишки в области большого пальца в 10 раз чаще сталкиваются женщины. Особенно высок риск для пациенток в возрасте старше 30 лет. Связано это с особенностями гормонального фона женщины, ношением неудобной обуви на каблуке и наследственными факторами. К наиболее вероятным причинам развития вальгусной деформации стопы относят такие факторы:
- генетическая предрасположенность — наследственная слабость связок и сухожилий считается основной причиной развития вальгусной деформации;
- лишний вес – избыточная масса тела приводит к повышению нагрузки на ноги, что сопровождается поперечным распластыванием стоп и деформацией суставной и соединительной ткани;
- гормональный сбой – нарушения гормонального фона, климактерические изменения в организме, гормональная перестройка при беременности;
- артроз суставов — дегенеративно-дистрофическое поражение суставной ткани, которое особенно часто встречается у пожилых пациентов, также может привести к образованию болезненной шишки в области большого пальца;
- ношение неудобной обуви – длительное ношение некомфортной обуви на высоком каблуке с узким носком приводит к резкому повышению нагрузки на носовую часть стопы;
- сахарный диабет в анамнезе – нарушения углеводного обмена и кровоснабжения стоп, сопровождающие сахарный диабет, могут спровоцировать патологии суставной и хрящевой ткани;
- профессиональные риски – постоянная нагрузка на определенную часть стопы во время исполнения профессиональных обязанностей для спортсменов, балерин, парикмахеров, чревата вальгусной деформацией стопы;
- травмы – травматические повреждения костных и суставных структур стопы нередко вызывают патологические трансформации тканей.
Симптомы заболевания
На начальных стадиях развития заболевания, пациент ощущает легкий дискомфорт и отмечает незначительное искривление большого пальца, которое может не вызывать подозрений у больного.
По мере развития патологии деформация усиливается, на боковой поверхности стопы в области большого пальца образуется шишка, а ткани воспаляются, что вызывает боль.
Характерные симптомы вальгусной деформации стопы:
- повышение плотности суставов, в частности плюснефалангового сустава в области большого пальца;
- нарушения походки и чувство сильной усталости даже при незначительных физических нагрузках;
- выраженная плоскостопия;
- воспаление тканей, проявляющееся покраснением и гипертермией на участке поражения;
- сильная боль во время ходьбы и в состоянии покоя;
- искривление большого пальца и умеренная деформация остальных пальцев стопы;
- образование кровоточащих мозолей и натоптышей в области поражения.
Отмечая у себя перечисленные симптомы, пациент должен немедленно обратиться к специалисту за медицинской помощью. Своевременное лечение поможет избавиться от боли, скованности движений, дискомфорта и позволит носить любимую обувь.
Диагностика вальгусной деформации
Основные признаки заболевания врач терапевт, подолог или ортопед определит уже при визуальном осмотре и пальпации пораженной стопы. При внешнем осмотре специалист отмечает, что больной опирается на пол не наружным краем стопы, а всей поверхностью. Продольная ось стопы искривлена, а пятка отклонена наружу.
При сведении ног в положении стоя, пациент не может соединить пятки. На поздних стадиях развития заболевания уже заметна выпирающая косточка большого пальца, отмечается отечность и покраснение в области сустава.
Для подтверждения диагноза назначается аппаратная диагностика — плантография, рентгенография стоп и подометрия. На рентгеновских снимках при развитии вальгусной деформации отмечается уменьшение высоты свода стопы, а также нарушение взаиморасположения переднего, среднего и заднего отделов стопы.
Подометрия позволяет выявить неравномерное распределение нагрузки со смещением в область носовой части стопы. Чтобы определить причины развития патологии пациенту дополнительно могут назначить консультацию следующих врачей: невролога, нейрохирурга, эндокринолога, гинеколога.
Степени и виды деформации стопы при вальгусной деформации
В зависимости от причин формирования болезненной шишки в области большого пальца, врачи выделяют несколько видов патологии, среди которых: статическая, структурная, травматическая, паралитическая, рахитическая и гиперкоррекционная деформации. Определить это можно только на основе полноценной диагностики стопы.
В зависимости от выраженности симптоматики, врачи выделяют три степени вальгусной деформации стопы:
- Легкая (1 стадия) – пациент жалуется на умеренный дискомфорт в области стопы, а визуально отмечается легкая отечность и покраснение тканей возле большого пальца. При осмотре специалист выявит высоту продольного свода стопы в пределах 15-20 мм, угол наклона пятки до 15 градусов и угол высоты свода до 140 градусов.
- Средняя (2 стадия) – на этой стадии появляется выпирающая косточка на боковой поверхности стопы, а пациент испытывает сильную боль при ходьбе и не может носить обувь без дискомфорта. Со стороны специалистов симптомы средней стадии вальгусной деформации следующие — высота свода до 10 мм, угол наклона пятки до 10 градусов, угол высоты свода 150-160 градусов.
- Тяжелая (3 стадия) – в этом случае пациент испытывает сильную острую боль в области стопы не только во время ходьбы, но и в состоянии покоя. Существенные деформации стопы приводят к нарушению походки, повышению нагрузки на позвоночник и перекосу всего тела пациента. Это приводит к серьезным патологиям позвоночного столба, суставов и костей. Врач при этом отметит следующие характеристики деформации стопы: высота свода 0-5 мм, угол наклона пятки 0-5 градусов, угол высоты свода 160-180 градусов.
Виды лечения косточки на ноге
Концепция лечения заболевания определяется степенью выраженности деформации и комплексом симптомов, отмечаемых пациентом. Эффективностью обладают три подхода к лечению патологии – консервативная терапия, хирургическое вмешательство и лазерная коррекция выпирающей косточки.
Лечение без операции
Если вальгусная деформация стопы развивается у ребенка или пациент обращается к врачу на 1 стадии патологии, эффективным может оказаться консервативное лечение без оперативного вмешательства. В этом случае терапия проводится при помощи таких методов:
- Ортопедические решения. Цели ортопедического воздействия – снижение нагрузки на суставы носовой части ноги, равномерное распределение веса по всей поверхности стопы и коррекция имеющихся деформаций. В качестве ортопедических приспособлений используются индивидуальные ортопедические стельки, шины, бандажи, супинаторы, межпальцевые перегородки и т.д. Важнейшая часть ортопедической программы – правильный подбор обуви специальной конструкции. Для коррекции вальгусной деформации стопы необходима обувь, не сдавливающая носовую часть стопы, имеющая правильную форму подошвы и широкий каблук, высотой не более 4 см.
- Физиотерапия. Эффективностью в отношении исправления деформаций плюснефалангового сустава большого пальца обладает массаж, магнитотерапия, электрофорез и грамотно составленный комплекс ЛФК. Все эти методики направлены на восстановление нормального кровоснабжения тканей стопы, активацию процессов регенерации и местного метаболизма. Что касается лечебного комплекса упражнений, он используется также с целью нормализации веса пациентов, страдающих избыточной массой тела, что необходимо для снижения весовой нагрузки на стопу. С этой целью необходимо также скорректировать ежедневный рацион пациента.
- Медикаментозное лечение. Если у больного отмечается выраженное воспаление и отечность пораженной области, для облегчения симптомов врач может назначить прием противовоспалительных препаратов (нимесулид, мелоксикам, ибупрофен и т.д.).
Хирургическое вмешательство при вальгусной деформации
Классическое хирургическое вмешательство с целью коррекции вальгусной деформации стопы отличается высокой травматичностью и длительным периодом восстановления пациента. Операция проводится открытым способом – хирург делает разрез тканей с помощью скальпеля вплоть до кости с ее последующим извлечением.
Анестезия при этом может применяться как местная, так и общая. Стандартная методика хирургического вмешательства предполагает последовательное проведение таких этапов операции:
- Разрез мягких тканей при помощи скальпеля внутри поверхности фаланги большого пальца;
- Хирургическое рассечение капсулы первого плюснефалангового сустава (капсулотомия);
- Эктомия экзостоза – процедура удаления костной мозоли;
- Остеотомия – перепиливания первой косточки плюсны;
- Изменение оси деформированного участка пальца и исправление искривления любой степени выраженности;
- Артродез – прочная фиксация полученного положения тканей сустава металлическими штифтами и скобами. Суставы должны обязательно плотно соприкасаться между собой для возможности скорейшего срастания тканей;
- Первая суставная плюснефаланговая капсула пальца ушивается;
- Хирург накладывает на место проведения операции стерильную повязку, а стопу фиксирует при помощи плотной фиксирующей повязки.
В зависимости от выраженности и тяжести проявлений суставной деформации операция может длиться до 2 часов.
Лечение лазером
Операция лазером по удалению косточки на ноге – самый современный, безопасный и малотравматичный метод лечения вальгусной деформации стопы. При этом доступ к месту проведения операции получается через небольшой надрез с минимальным травмированием тканей. Нарост на кости постепенно иссекается при помощи лазерного воздействия.
Лазерный луч снимает тончайшие слои костной ткани, не травмируя окружающие структуры. В результате кость шлифуется до достижения нормальной анатомической формы. Это позволяет избежать побочных эффектов и сохранить подвижность суставов ступни.
Преимущества лазерного лечения вальгусной деформации стопы:
- Низкая травматичность вмешательства позволяет избежать негативных последствий и эстетических недостатков после операции – в результате вмешательства на ткани накладывается лишь несколько косметических швов;
- Быстрая реабилитация и полноценное восстановление физической активности пациента;
- Отсутствие риска развития сильного кровотечения и большой кровопотери в ходе лазерной коррекции деформации стопы;
- Использование новейших препаратов для анастезии.
Лечение вальгусной деформации лазером – гарантия полного выздоровления, отсутствие больших шрамов и возможность для пациента вернуться к привычному образу жизни.
Стоимость лечения
В медицинском центре «ГарантКлиник» лечение вальгусной деформации проводится при помощи самых современных лазерных методик, с применением инновационного оборудования. Стоимость лазерной коррекции выпирающей косточки на одной ноге составляет 70 000 рублей.
Если патология отмечается сразу на обеих ступнях, цена лечения двух ног составит 120 000 рублей.
В эту сумму входят все расходы на проведение операции, приобретение препаратов и медицинских материалов, пребывание в стационаре на протяжении первых дней после процедуры, профессиональное консультирование лучших хирургов и ортопедов. Наши специалисты также обеспечат пациенту непрерывный контроль на протяжении всего реабилитационного периода.
Реабилитация после лазерного лечения вальгусной деформации стопы
При применении высокотравматичной классической методики проведения хирургического вмешательства, пациента ожидает длительное восстановление, временная потеря трудоспособности, использование костылей и т.д.
Лазерная коррекция же гарантирует быструю реабилитацию, без осложнений и сложного комплекса восстановительных процедур. Уже на второй день после удаления косточки пациент сможет сам вставать с кровати и самостоятельно передвигаться без костылей и других специальных приспособлений. На 11-12 день будут сняты косметические швы с раны.
Ходить в обуви без каблука пациент сможет уже через 2-3 недели, а спустя три месяца специалисты позволяют вернуться к обуви с каблуком.
Запись на проведение безтравматической операции лазером на косточке большого пальца ноги при вальгусе в ГарантКлиник в Москве.
Ортопедическая обувь после лазерной операции
После лазерной операции ортопедическая обувь не нужна! Однако, если была проведена операция методом хирургического вмешательства, то такая обувь понадобится. Особенности таких моделей заключаются в снижении нагрузки на суставы ног, фиксации голени, равномерном распределении массы тела по поверхности стопы и возможности мягкой коррекции имеющихся деформаций.
С этой целью конструкции ортопедической обуви оснащены специальными стельками, анатомическими супинаторами, метатарзальными подушечками, а также мягким и гибким носом, не сдавливающим травмированные участки стопы.
Кроме перечисленного, ортопедическая обувь обеспечивает беспрепятственное поступление воздуха к области поражения за счет использования только самых современных натуральных и синтетических материалов, обладающих гипоаллергенными свойствами. Дополнительно такая обувь может пропитываться специальными антибактериальными и противогрибковыми средствами.
Ответы врача на распространенные вопросы
На вопросы отвечают опытные специалисты медицинского центра «ГарантКлиник».
Можно ли не удалять косточку, выступающую возле большого пальца?
На начальных этапах развития, когда вальгусная деформация не приносит пациентам существенного дискомфорта, многие считают возможным не обращаться к врачу. Такое несерьезное отношение к проблеме приводит к усилению деформации стоп, развитию сильнейшей боли, отсутствию возможности нормально двигаться, поражению тканей позвоночника и появлению других симптомов.
Чтобы этого не допустить, следует удалить болезненную шишку на ноге еще задолго до развития самой тяжелой стадии заболевания.
Существует ли риск повторной деформации стопы после лазерной коррекции?
Лазерное лечение вальгусной деформации стопы на сегодняшний день не только самое безопасное, но и самое эффективное. Специалисты гарантируют, что выбрав лазерную шлифовку кости, можно навсегда избавиться от ее деформации. Исключения могут возникать только когда пациент не соблюдает правил и рекомендаций реабилитационного периода.
Если при развитии деформации была повреждена двигательная активность пальцев ног, поможет ли лазерное лечение ее восстановить?
Восстановить утраченную двигательную активность пальцев ног возможно. Однако для этого необходимо носить только ортопедическую обувь, проводить регулярные занятия ЛФК и не пренебрегать физиотерапевтическими процедурами. Все это позволяет восстановить нормальный кровоток ступней, избавиться от отеков и застоя биологических жидкостей, что точно поможет вернуть активность.
В медицинском центре «ГарантКлиник» лазерное лечение вальгусной деформации стопы проводят только профессиональные высококвалифицированные хирурги, с применением новейшей медицинской техники. В результате такого подхода пациенту гарантировано полное и быстрое восстановление пораженных стоп.
Лечение нароста на суставе пальца руки
Бугорки на пальцах рук не только вызывают боль и дискомфорт, но и выглядят не эстетично. Особенно это заботит женщин, ведь хочется иметь красивые и аккуратные руки.
Если же на пальце руки появилась шишка, это сильно портит внешний вид и может являться симптомом различных заболеваний. Обратитесь за консультацией к специалистам клиники Стопартроз.
В центре работают врачи с 15 летним опытом лечения заболеваний суставов.
Шишка, в основном, образуется на среднем, большом и безымянном пальцах руки. Лечение нароста на фаланге зависит от причины его появления. Шишки на пальцах рук могут образовываться из-за заболеваний суставов, инфекций, опухолей и других причин.
Заболевания суставов
Артроз
Артроз пальцев – это дегенеративное воспалительное заболевание суставов. Шишка на большом пальце руки, часто может являться симптомом артроза.
Образование шишки на сгибе, у основания большого пальца на кисти руки, еще называют ризартрозом. Это происходит из-за большой подвижности пальца. Начинается с небольших болей при обычных бытовых нагрузках.
Постепенно, сустав деформируется, движение доставляет дискомфорт, растут шишки на суставе большого пальца руки.
Полиоартроз характеризуется появлением шишки на нескольких суставах. Пальцы деформируются, шишки доставляют дискомфорт и боль.
Артрит
Артрит пальцев – это хроническое заболевание, связанный с износом суставного хряща. В норме, хрящи гладкие, легко скользят и не вызывают затруднения движений. По мере их износа может возникать боль. Шишки на суставах могут быть спровоцированы этой болезнью.
В группе риска люди в возрасте. Чем старше становится человек, тем сильнее изношены ткани и органы, в том числе, суставы. Выделяют несколько видов артрита, классифицированных по причине, его вызывающей:
- ревматоидный артрит – характерен поражением соединительных и хрящевых тканей;
- инфекционный – возникает при попадании в организм вирусов и бактерий. Они могут попасть в тело через открытую рану, во время операций или нестерильных инъекций;
- подагрический – характеризуется нарушением обменных процессов организма и накоплением в крови мочевой кислоты. Причиной данного заболевания может являться плохая работа почек, при которой они не способны перерабатывать и выводить мочевую кислоту.
Комментирует врач-ортопед Холиков Тимур Вячеславович:
В случае, когда причина образования связана с заболеваниями суставов, в зоне риска находятся люди в возрасте или подвергающие руки чрезмерной нагрузке.
Инфекционные заболевания
Инфекционные заболевания, так же могут быть причиной образования шишек на пальцах. Преимущественно, инфекции лежат в основе других болезней, таких как артрит, но могут быть и самостоятельным фактором. Инфекции влияют на весь организм в целом, могут быть причиной разрушения соединительной или хрящевой ткани. Инфекционные заболевания проявляются у людей любого возраста и пола.
Инфекции попадают в организм через открытые раны вследствие использования нестерильных шприцев и во время операции.
Другие причины
- К другим причинам образования шишек на пальцах относят:
- 1) Работа, связанная с монотонной нагрузкой на суставы, является частой причиной деформации пальцев и образовании на них наростов.
- 2) Доброкачественные опухоли.
- Гигрома. Узлы на пальцах рук могут быть следствием доброкачественных опухолей, например, гигромы. Гигрома – это пузырек с гелеобразной жидкостью. Заболевание не сложно диагностируется и поддается лечению. Пузырек легко прощупывается, он упругий и не болезненный. Иногда, гигрома проходит самостоятельно и появиться снова. Прокалывать пузыри не рекомендуется, так как после этого гигрома вернется с вероятностью 90 %. Лучше обратиться к врачу. Удаление гигромы навсегда специалисту не доставит труда.
- Бородавки. Опухоль на пальцах часто вызвана папиллома-вирусом, безболезненна, операбельна.
- Фиброма. Крайне редкий вид новообразований. Характерным признаком являются острые боли, спровоцированных передавливанием нервных окончаний.
3) Злокачественные опухоли.
- К злокачественным опухолям относят раковые поражения тканей с повреждениями образованием метастаз. Из известных типов заболеваний можно выделить рак кожи или саркому.
4) Наросты на костях средних пальцев рук, часто образуется у людей, которым приходится много писать. Например, у учителей или врачей. Шишка появляется от давления ручки на сустав пальца руки. В этом случае, лечение не требуется.
Если шишка на пальце руки растет и доставляет дискомфорт, её, конечно, можно удалить. Избавиться от нее можно, начав пользоваться ручкой с мягкой насадкой. Писать лучше держа ручку подушками пальцев.
Мозоль пройдет сама, если отпадет необходимость много писать.
Симптомы
К симптомам относят:
- растут шишки на суставах пальцев рук;
- затруднено сгибание пальца;
- затруднено разгибание пальца;
- боли при движениях;
- повышение лейкоцитов в крови;
- покраснение и опухлость в зоне пораженного сустава.
В случае, когда в результатах общего анализа крови понижены лимфоциты, этот факт может говорить о наличии воспалительного процесса в организме, в том числе, о таком, которое является причиной образования бугорков на пальцах. Лимфоциты – клетки иммунной системы человека. Они отвечают за создание антител к вирусам, бактериям и другим веществам, которые чужеродны организму.
Диагностика уплотнения на пальце руки
После пальпации, сбора анамнеза и жалоб, врач назначит обследования:
- пункция шишки, если она наполнена жидкостью;
- рентген;
- магнито-резонансная диагностика – способ получения медицинских снимков с помощью ЯМР;
- гистология небольшого участка ткани шишки, для диагностирования злокачественной опухоли. Материал берут методом биопсии.
| Лечение нароста на пальцах рук уколами |
Записаться на лечение
Лечение шишечки на пальцах рук
На первых стадиях заболевания, врачи часто назначают медикаментозное лечение:
- эффективными считаются препараты местного назначения: мази кремы;
- инъекции кортикостероидов, в случаях контрактуры;
- противовоспалительные препараты;
- препараты против подагры, снижают количество мочевой кислоты в крови и улучшают обмен веществ;
- гормональные препараты;
- противогрибковые антибиотики;
- инъекции гиалуроновой кислоты, для повышения качества суставной смазки (синовиальной жидкости).
Помимо медикаментозного лечения, используют следующие виды лечения:
- оперативное вмешательство, в запущенных случаях заболевания. Целью операции является удаление наросшей ткани на сустав;
- забор материала из шишки, для определения злокачественная или доброкачественная опухоль;
- нетрадиционные методы лечения.
В любом случае, крайне не рекомендовано заниматься самолечением или игнорированием проблемы.
При проявлении первых симптомов образования бугорков на пальцах, следует обратиться за консультацией к специалисту. В медицинском центре Стопартроз в Москве, работают врачи с 15 летним опытом работы. За один день они проведут осмотр, снимут боли, возьмут анализы и назначат лечение.
Записывайтесь к нам на лечение по телефону +7 495 134 03 41 или оставляйте заявку на сайте.
Причины появления и способы лечения шишек между фалангами пальцев
Появление шишек на пальцах рук и последующая за ними деформация концевой фаланги пальца является следствием заболеваний опорно-двигательного аппарата. В каждом конкретном случае точный диагноз ставит врач, но в большинстве случаев есть две основных причины образования шишек.
По какой причине развивается болезнь
Первая причина — артроз сустава, вызывающий в нём воспаления. Он передаётся по наследству, развивается из-за нарушения протекающих в организме обменных процессов, снижения иммунитета, переохлаждений. Вторая причина — артрит. Он вызывает повреждения хряща в суставе.
Здоровый хрящ всегда гладкий, кости по нему скользят легко, не причиняя боли.
Если по каким-то причинам в организме произойдёт нарушение обмена веществ, случится травма сустава и будет занесена инфекция, возбудятся аутоиммунные заболевания, то это может стать причиной износа хряща, другими словами — развития артрита.
Стоит понимать, что костяной нарост на пальце — всего лишь побочный эффект упомянутых болезней. То есть при артрите или артрозе появление шишек возможно, но не обязательно. Есть и другие причины, по которым появляются образования на фалангах пальцев. В их число входят:
- Работа, оказывающая длительные нагрузки на фаланги пальцев. Диапазон таких работ очень широк — от кладки кирпича до профессиональной игры на пианино.
- Гигрома, представляющая собой камеру, заполненную гелеобразной жидкостью. На ощупь это упругое образование, не причиняющее боль. От самостоятельных проколов с целью удалить жидкость лучше воздержаться. После такого самолечения гигрома образуется снова.
- Фиброма. Эта проблема возникает очень редко и связана она с ущемлением нервных окончаний.
- Онкологические заболевания кожи или саркома.
- У женщин — менопауза.
Нельзя медлить с обращением к врачу, если в работе пальцев начинают проявляться тревожные симптомы — хруст или болезненные ощущения при сгибании/разгибании фаланг.
Типичные признаки развития заболевания
Первые симптомы проявления этой болезни могут напоминать простые раздражения. К ним относятся: покраснение кожи на суставе с появлением опухоли, воспалительный процесс в суставе, как и любой другой части тела, вызывает повышение содержания лейкоцитов в крови. Но вот последующие признаки дают повод для тревоги:
- Боль, вызываемая движением пальца.
- Необходимость приложить дополнительные усилия для сгибания или разгибания пальца.
- Начало образования шишки.
Кроме этого, предупредительным сигналом о развитии болезни может стать понижение количества лимфоцитов в крови пациента. Это клетки, поддерживающие иммунитет.
Если их становится меньше, увеличивается вероятность проникновения в организм инфекций, что может стать причиной артрита. Уже упоминалось, что это одна из возможных причин появления шишек.
В случае проявления у пациента хотя бы части из этих симптомов будет разумно пройти обследование.
Диагностика уплотнений суставов пальца
Во время первого обращения с жалобой на такие симптомы врач-ревматолог осмотрит поражённое место, выполнит сбор анамнеза. Иногда этого бывает достаточно для точного определения причины болей в фалангах пальцев.
В других случаях может понадобиться взять пункцию, сделать рентген или магниторезонансную диагностику. Чтобы удостовериться в наличии или отсутствии злокачественной опухоли, назначается гистология тканей шишки.
Для этого используют биопсию.
Лечение костных образований
Каждому пациенту назначается своя терапия. Но всё же можно определить и общие методы. В свою очередь они распределяются на лечение лекарственными препаратами, народную медицину, профилактику. В группе лекарств находятся следующие препараты:
- Обезболивающие.
- Противовоспалительного действия.
- Гормональные.
- Хондропротекторы.
- Витамины.
Несмотря на обилие методов лечения в народной медицине нужно проявлять осторожность и перед их применением советоваться с лечащим врачом. Нужно понимать — народная медицина не заменяет научную, а только дополняет. Среди таких дополнений есть следующие:
- Порошок горчицы перемешивают с маслом камфары. Обоих ингредиентов берут по 50 грамм. К ним добавляют белки из двух куриных яиц, и всю эту смесь разводят спиртом 70% концентрации до образования однородной массы. Готовое лекарство наносят тонким слоем на больное место и обматывают чистым лоскутком из натурального материала. Повязку не снимают два часа, а интервал между процедурами не должен превышать четыре дня.
- Из предварительно измельчённого чеснока отжать по максимуму сок, смочить им чистый лоскуток из натуральной материи и обмотать костный нарост. Процедуру повторять в течение недели.
- Опустить свежий капустный лист в кипяток, после чего вытянуть и намазать жидким мёдом. Обмазать косточки на пальцах и обмотать пищевой плёнкой. Продолжать лечение в течение двух недель, а повязку накладывать на ночь.
- От сильных болей может спасти масло из чистотела. Этот препарат покупают в аптеке или получают ручной переработкой растения. Для этого через мясорубку пропускают чистотел и настаивают мякоть в растительном масле. Этот метод не применим для пациентов, страдающих аллергией.
В случае образования гигромы предпринимаются похожие методы лечения. Прикладывают капустный лист или делают примочки из сока чистотела.
Пропаривают больное место в солёной воде, и, смазав мёдом, заворачивают в шерстяную ткань. В ржаную муку добавляют мёд и очищенное от кожуры алоэ. Эту кашицу на всю ночь прикладывают к больному месту.
Перед применением любого вида лечения из народной медицины обязательно надо согласовать его с доктором.
К.М.Н., академик РАМТН М.А. Бобырь