- 17 Ноя 2017 Онлайн-отчет врачу о принятой таблетке – это реально! Заболевания, вызванные расстройствами в работе нервной системы, часто сопровождаются нарушениями памяти и внимания. Вследствие этого пациенты могут забы…
- 14 Июл 2017 Преимущественный метод лечения невралгии тройничного нерва В Израиле врачи клиники Сураски (Ихилов) теперь используют новую методику лечения болевого синдрома лицевых нервов. Это касается невралгии тройничного н…
- 14 Июл 2017 Нейродегеративные заболевания и их причины Исследования нейродегенеративных заболеваний в последнее время стали активно развиваться на просторах Израиля. Усилия врачей наконец-то ознаменовались п…
- 13 Июл 2017 Болезнь Паркинсона теперь можно лечить новым способом Медицинский центр «Сорока» в конце 2015 года представил новый способ бороться с этим страшным заболеванием. Специалисты Израиля нашли новое решение, кот…
- 13 Июл 2017 Болезнь Альцгеймера напрямую связана с постепенной потерей памяти. Научный прорыв в области лечения этой болезни сделали израильские специалисты, работа…
- 14 Июл 2017 Мобильные датчики помогут исследовать болезнь Паркинсона Получение и обработка данных о состоянии человека с заболеванием Паркинсона теперь возможна посредством новой мобильной технологии. Исследованиями занял…
- 14 Июл 2017 Боковой амиотрофический склероз и стволовые клетки Стволовые клетки — это не фантастика, а современный метод лечения, позволяющий улучшить состояние больного и изменить процесс течения заболевания.
- 13 Июл 2017 Ученые раскрыли загадку, почему у нервов бывают дегенеративные патологии В наши дни медицина весьма развита. Раскрыты загадки многих болезней и способы их лечения. Но некоторые заболевания так и остаются секретом для медиков….
- 13 Июл 2017 Гипербарическая камера позволяет восстановить и улучшить функции мозга В центре Асаф ха-Рофэ в Израиле работает самая большая и лучшая гипербалическая камера в Израиле и во всем мире.
- 13 Июл 2017 Дистанционное регулирование имплантатов при лечении сколиоза В Израиле будут введены новые стандарты спинальной хирургии. Это станет возможным благодаря инновационным имплантатам для эндопротезирования, которые ре…
Нейробластома
Нейробластома представляет собой эмбриональную злокачественную опухоль, которая формируется из незрелых клеток (симпатогониев), являющихся предшественниками симпатической нервной системы.
Характерна манифестация заболевания в детском возрасте, преимущественно у детей раннего возраста и на ее долю приходится около 80% в возрастной группе детей до 5 лет. Около 40% случаев нейробластом приходится на первый год жизни ребенка, а по мере взросления количество случаев снижается.
На момент постановки диагноза средний возраст детей составляет 22 месяца. При этом соотношение мальчиков и девочек составляет 1,2:1.
Преобладание у детей опухолей симпатической НС обусловлено прежде всего особенностями ее развития, поскольку процесс формирования симпатических ганглиев во внутриутробном периоде не заканчивается, а их клеточное строение становится аналогичным взрослым лишь к 5-летнему возрастному периоду. Соответственно высокая напряженность/интенсивность роста и развития симпатической НС создаются условия для опухолевой пролиферации.
Нейробластома может выявляться в любой анатомической области по ходу симпатической нервной цепочки. Наиболее часто встречается нейробластома забрюшинного пространства (в 45% случаев), в области надпочечников (около 30% случаев), в средостении 10-15% и малом тазу — около 3%.
Значительно реже развивается в легких, вилочковой железе, почке и еще реже в других анатомических областях, например эстезионейробластома (интраназальная нейробластома).
При этом, на момент постановки диагноза около 50% случаев заболевания выявляются признаки метастазирования, преимущественно в регионарные/отдаленные лимфоузлы, кости, кожу, костный мозг, печень, реже в ЦНС и легкие. Метастазирование может осуществляться как гематогенным, так и лимфогенным путем.
Согласно гистологическим данным, выделяются, собственно, нейробластома и гистологически относительно доброкачественный вариант новообразования — ганглионейробластома, а также доброкачественный вариант опухоли — ганглионеврома. То есть, ганглионейробластома, как вариант новообразования занимает промежуточное положение между недифференцированной нейробластомой и дифференцированной ганглионевромой.
Биологические особенности нейробластомы
Для нейробластомы характерны ряд специфических биологических характеристик ее поведения, которые другим злокачественным опухолям не свойственны:
- Способность опухоли к спонтанной регрессии. Хорошо известны примеры в клинической практике, когда у детей грудного возраста с выраженной клинической симптоматикой (нейробластома 4 стадии) происходила инволюция злокачественного процесса. В тоже время, у детей до года с первой стадией регрессии опухоли не наступает. И до настоящего времени какой-либо маркер, вызывающий перелом в течении от прогрессии к регрессии не определен.
- Способность нейробластомы к дифференцировке («созреванию»). При культуральном исследовании установлено, что в процессе культивирования культура клеток из агрессивно растущей опухоли приобретала характеристики дифференцирующейся нервной ткани. И этот процесс способны индуцировать различные агенты (папаверин, некоторые цитостатики, ретиновая кислота) in vitro. Но в тоже время до сегодняшнего дня данных об индукции процесса дифференцировки in vivo нет.
- Способность нейробластомы к агрессивному стремительному развитию и быстрому метастазированию. Принято считать, что ведущими факторами (маркерами) прогрессии, являются генетические нарушения (делеция 1 пары хромосомы).
В настоящее время нейробластома является наиболее частой и «проблемной» опухолью в онкологии детского возраста с непредсказуемым биологическим поведением, в большинстве — с неизвестными факторами риска, участвующими в этиопатогенезе, сложностью установления на ранних стадиях заболевания диагноза и отсутствием эффективного лечения при запущенных стадиях.
Патогенез
Патогенез нейробластомы до настоящего времени не выяснен. Как известно развитие опухоли происходит из эмбриональных нейробластов, которые до нервных клеток к моменту рождения ребенка еще не созрели.
Однако, наличие эмбриональных нейробластов ребенка не обязательно приводит к образованию нейробластомы и в дальнейшем эмбриональные нейробласты могут как трансформироваться в зрелую нервную ткань, так и продолжить делиться, формируя нейробластому.
Классификация
Существуют различные классификации нейробластомы, в основе которых размер/ распространенность опухоли, одна из которых в упрощенном виде представлена ниже:
- Первая стадия — характеризуется наличием одиночного узла, не превышающего 5 см с отсутствием метастазов.
- Вторая стадия — для нее характерно наличие одиночного узла, размер которого может варьировать в пределах 5-10 см, метастазы отсутствуют, лимфоузлы не поражены.
- Третья стадия — размер узла не превышает 10 см, отмечается поражение лимфоузлов, метастазы в отдаленные органы отсутствуют или размер опухоли превышает 10 см без метастазов.
- Четвертая (А) стадия — определяется опухоль любого размера, вовлеченность в процесс лимфоузлов и наличие отдаленных метастазов.
- Четвертая (B) стадия – определяются множественные опухолевые узлы с синхронным ростом или крупное единичное новообразование, метастазы в прилегающие и отдаленные органы.
Причины
До настоящего времени причины нейробластомы неясны. Срыв процесса клеточной дифференцировки вероятно может происходить под воздействием эндогенных/экзогенных факторов, при этом экзогенные причины нейробластомы у детей, по-видимому, существенной роли не играют.
В качестве ведущей причины развития нейробластомы считаются мутации, приобретенные под влиянием неблагоприятных факторов. Установлена корреляция между развитием нейробластомы и врожденными патологиями иммунитета/аномалиями развития.
Наследственная природа нейробластомы по аутосомно-доминантному типу выявляется лишь в 1-2% случаев.
Для этих опухолей характерны: уникальные/специфические молекулярно-генетические характеристики, что проявляется цитогенетически дополнением генетического материала в виде гомогенно окрашенных областей/в форме запятой или утери гетерозиготности короткого плеча первой хромосомы (в виде делеции 1 р).
Изменения такого рода достоверно коррелируют с продвинутыми стадиями развития опухоли и плохим прогнозом.
Также чрезвычайно важным является факт изменения в опухолевых клетках плоидности ДНК, в связи с чем выделяют гиперплоидию с триплоидным индексом ДНК, для которой характерно благоприятное течение и тетраплоидные формы с неблагоприятным течением.
Большое значение имеет и определение экспрессии рецепторов к факторам роста вегетативной НС (нейротрофинам). При этом, высокая вероятность благоприятного прогноза характерна для экспрессии рецептора trk A, в то время как высокая экспрессия trk B коррелирует с неблагоприятным исходом.
Симптомы
Первоначальные симптомы нейробластомы не являются специфичными и могут манифестировать различной симптоматикой, что определяется первичной локализацией опухоли, наличием/локализацией метастазов, а также количеством/объемом вазоактивных веществ, которые продуцируются опухолью и метаболическими нарушениями. По мере роста опухоли симптоматика нарастает. Основные симптомы нейробластомы у детей проявляются болью, лихорадкой и потерей массы тела. В некоторых случаях появляется диарея, что обусловлено выработкой опухолью возоинтестинальных пептидов.
На протяжении длительного времени у ряда больных может быть бессимптомное течение или же проявляться «малыми опухолевыми признаками» в виде снижения аппетита, необычной вялости, потери массы тела, субфебрильной температуры, бледности кожных покровов, периодических болей в животе, нарушений сна, поносов/запоров и рвоты без видимых причин, болей в конечностях.
По мере роста опухоли, располагающейся на шее, в брюшной/тазовых полостях, в грудной клетке, происходит сдавливание прилегающих структур, что и формирует соответствующий симптомокомплекс.
При локализации опухоли в области шеи/головы первыми симптомами чаще бывают: появление синдрома Горнера (птоз, миоз, гиперемия и ангидроз на стороне поражения) и пальпируемых опухолевых узлов.
При ретробульбарной локализации у детей (4 стадия) заболевания характерен симптом «очков» с экзофтальмом. При расположении нейробластомы в заднем средостении характерны дыхательные расстройства, навязчивый кашель, дисфагия, частые срыгивания, а позже — деформация грудной стенки.
Развиваясь в грудной клетке, опухоль становится причиной дисфагии, нарушения дыхания, сдавления вен. При локализации новообразования в тазу могут отмечаться расстройства акта мочеиспускания/дефекации.
Симптомы нейробластомы забрюшинного пространства чаще всего манифестируют снижением аппетита, болевым синдромом в животе, не связанный с приемом пищи.
Пальпаторно определяется в эпигастрии/левом подреберье плотная, неподвижная бугристая, переходящая в срединную линию опухоль.
Клиническая картина опухоли забрюшинного пространства дополняется выраженной общей симптоматикой в виде слабости, потери веса, появления суставных/костных болей, лихорадки, анемии.
При паравертебральной локализации без/или с проникновением в спинномозговой канал характерна неврологическая симптоматика (вялый паралич конечностей/нарушение мочеиспускания). Метастазы в кожу характеризуются плотной консистенцией и синюшно-багровой окраской.
Существенно варьируют и симптомы, обусловленные метастазами в ту или иную анатомическую зону.
У новорожденных детей первым признаком метастазирования является быстрое увеличение печени, зачастую сопровождающееся поражением костного мозга/образованием голубоватого цвета узлов на коже.
У детей старшего возраста процесс метастазирования может сопровождаться увеличением лимфатических узлов, болями в костях. Реже появляются признаки лейкемии (кровоизлияния на коже/слизистых оболочках и анемия), что обусловлено поражением костного мозга.
Анализы и диагностика
Постановка диагноза проводится на основании физикального обследования ребенка, жалоб, а также:
- Лабораторных данных (анализ крови) с целью определения в крови уровня нейронспецифической энолазы. Возможны лейкопения/лейкоцитоз, ускоренная СОЭ, тромбоцитоз.
- Инструментальных обследований: ультразвуковая томография забрюшинного пространства, КТ, МРТ различных зон и другие диагностические процедуры. Проведении аспирационной пункции костного мозга с цитологическим исследованием полученного материала из 3-х точек, сцинтиграфии метайодбензилгуанидином/радиоактивным технецием.
Специфическим маркером нейробластомы является изменение генома опухолевых клетках (амплификация протоонкогена N-myc), что определяется реакцией FISH или другими методами. Наличие генетической аномалии имеет прогностическое значение и во многом определяет выбор тактики лечения.
Лечение
При планировании лечения используются группы риска. К факторам, определяющим группу риска, относятся: возраст, стадия, гистологические характеристики опухоли, хромосомный набор опухолевых клеток, индекс ДНК.
Лечение комплексное, включающее (в случае резектабельности опухоли) ее радикальное хирургическое удаление/удаление максимального объема опухолевой ткани, что позволяет провести гистологическую верификация диагноза первичной опухоли; химиотерапию и лучевую терапию.
Полное иссечение опухоли выполняется лишь при условии низкого риска развития хирургических осложнений.
Для большинства детей с нейробластомой химиотерапия — это основной метод лечения. При проведении ХТ широко используются такие препараты как Доксорубицин, Циклофосфан, Этопозид, Циклофосфамид, Винкристин, Цисплатин, Карбоплатин, Циклофосфамид, Топотекан. Режим ХТ определяется группой риска пациента и эффективностью проводимой химиотерапии. На 1-2 стадии операции предшествует неоадъювантная химиотерапия, а на 3-4 стадии проводится высокодозовая полихимиотерапия и/или с трансплантацией периферических стволовых клеток.
Лучевое терапия назначается при недостаточной эффективности ХТ/нерадикальном удалении первичной опухоли, а также при наличии неоперабельной первичной местно-распространенной опухоли или метастазов, слабо реагирующих на химиотерапевтические препараты. Назначение ЛТ больным решается в каждом случае индивидуально, а областью облучения является остаточная опухоль + граница 1-2 см. Дозы ЛТ определяются величиной остаточной опухоли и возрастом ребенка (тотальная доза от 21 до 40 Гр).
Доктора
Лекарства
ДоксорубицинЦиклофосфанЦисплатинЭтопозидКарбоплатинЦиклофосфамидВинкристин
Химиопрепараты (Доксорубицин, Циклофосфан, Этопозид, Циклофосфамид, Винкристин, Цисплатин, Карбоплатин, Циклофосфамид, Топотекан).
Процедуры и операции
При нерезектабельных опухолях может проводится биопсия опухоли для гистологического исследования, а также определения делеций 1 хромосомы/амплификации гена N-myc.
Диета
Специальная диета, как таковая, при нейробластоме отсутствует.
Профилактика
Каких-либо рекомендаций по профилактике развития нейробластомы в настоящее время не существует, поскольку отсутствует понимание факторов риска, которые необходимо избегать. Для исключения риска развития нейробластомы наследственной природы (при наличии семейных случаев) проводится консультация генетика с целью определения риска развития опухоли у ребенка.
Последствия и осложнения
К основным осложнениям относится риск развития рецидива опухоли, который варьирует в пределах 5-15% для детей с низким риском и достигает 50% для пациентов высокого риска. Рецидивы наиболее часто проявляются в первые 2 года после окончания лечения. По прошествии 5 лет с после завершения лечения рецидивы наблюдаются крайне редко.
Прогноз
Прогноз выживаемости при нейробластоме определяется рядом факторов: возрастом ребенка, стадией заболевания, морфогистологическим строением опухоли. Соответственно, при современных программах лечения нейробластомы общая 3-х летняя выживаемость пациентов:
- при 1 и 2 стадиях заболевания варьирует в пределах 95-99%,
- при 3-й стадии этот показатель составляет 80-98%;
- выживаемость при 4 стадии колеблется в пределах 60-76%.
При этом, прогноз более благоприятный для детей младше 1 года. Что касается локализации опухоли, то максимальное количество неблагоприятных исходов отмечается при локализации нейробластомы в забрюшинном пространстве, а минимальное количество при локализации в средостении.
Список источников
- Эпидемиология и биология нейробластомы (обзор литературы) Федякова Ю.С. // Детская онкология №3-4 2009; с. 32-35.
- Онкология. Национальное руководство. Под ред. Чиссова В.И., Давыдова М.И. М.: ГЭОТАР-Медиа. 2008; с.956-962.
- Бояршинов В.К. Лечение нейробластомы IV стадии: Автореф. Дис. канд. мед. наук. — М., — 2006 — С.9-19.
- Черствой Е.Д., Г.И. Кравцова, А.В. Фурманчук: Опухоли симпатической нервной системы. В кн.: Опухоли и опухолеподобные процессы у детей // Минск: Аскар, -2002. С.125-137.
- Шориков Е.В., Попова Т.П., Лемешева О.В., Семенихина Е.Р., Цаур Г.А., Савельев Л.И. Ретроспективный анализ эффективности программного лечения пациентов с нейробластоммой// Детская онкология, -2008.- №2 С. 83-88.
Ганглионейробластома
Узнать еще о заболеваниях на букву «Г»: Ганглионеврит, Ганглионейробластома, Ганглионит крылонебного узла, Гематома мягких тканей, Гематомиелия, Гемибаллизм, Геморрагический инсульт, Ганглионеврома, Гемангиобластома, Гемифациальный спазм, Генерализованная эпилепсия, Герминома головного мозга, Гидроцефалия, Гипервентиляционный синдром, Гиперкинезы, Гиперсомния, Гипертензивный церебральный криз, Гипертоническая энцефалопатия , Гипническая головная боль, Глиома головного мозга
Ганглионейробластома – рак не приговор
Это заболевание представляет собой злокачественную неврогенную опухоль, состоящую из ганглиозных клеток на разной стадии дифференцировки и нейробластов. Характерными признаками новообразования становится:
- Резкая потеря веса;
- Анорексия;
- Лихорадка;
- Гиперемия;
- Потливость;
- Тахикардия;
- Повышенное артериальное давление.
Патология сопровождается избытком катехоламина. В зависимости от локализации ганглионейробластомы могут наблюдаться признаки сдавления органов средостения и брюшной полости, неврологическая очаговая симптоматика.
Для постановки диагноза необходима визуализация опухоли. В качестве методов аппаратной диагностики достаточно информативны: магнитно-резонансная томография, УЗИ, МСКТ, компьютерная томография, а также изучение биопсийного материала.
Терапия включает расширенной или радикальное хирургическое удаление опухоли.
Общая информация о патологии
Ганглионейробластома – бескапсульный серый или серо-розовый опухолевый узел с некротическими участками и очагами кровоизлияний.
По частоте возникновения занимает второе место среди новообразований симпатической нервной системы и составляет около 40% всех случаев.
Она может располагаться в области заднего средостения, но чаще в забрюшинном пространстве. Ганглионейробластома центральной нервной системы встречается крайне редко.
Опухоль является результатом злокачественного перерождения такого доброкачественного образования, как ганглионеврома. При этом ганглионейробластома занимает промежуточное положение между ней и нейробластомой, являющейся крайне опасной формой онкозаболевания, развивающейся исключительно у детей.
Механизмы, вызывающие трансформацию ганглионейробластомы на сегодняшний день неизвестны. Встречается она преимущественно у детей в возрасте от 4 до 10 лет. Кроме обычной опухоли, встречается также комбинированная. Такое новообразование имеет структуру ганглионевромы, но с участками нейробластов.
Она встречается среди пациентов от 10 до 20 лет.
Симптоматическая картина при ганглионейробластоме
При опухоли, локализованной в забрюшинном пространств характерная симптоматика следующая:
- Анорексия;
- Лихорадка;
- Снижение массы тела;
- Анемия;
- Возможно возникновение периорбитального отека.
Из-за повышения в крови норадреналина, адреналина и дофамина, диагностируется их излишек, что приводит к формированию симптоматики, указывающей на высокий уровень катехоламинов. Это:
- Тахикардия;
- Артериальная гипертензия;
- Повышенное потоотделение;
- Хронический понос;
- Покраснение лица.
Если ганглионейробластома расположена в органах средостения, она сопровождается:
- Кашлем;
- Нарушением дыхательных функций;
- Одышкой;
- Приступами асфиксии;
- Стенотическим дыханием или стридором.
Все эти нарушения вызывает нейропатический парез гортани и рефлекторный механизм, которые провоцирует сдавление блуждающего нерва и его ветвей опухолью, даже если она имеет небольшой размер, не смещает структуры органов средостения и не проникает в легкие. Симптоматика возникает внезапно и быстро прогрессирует. Развитие клиники занимает всего несколько дней.
Давление опухоли на верхние грудные симпатические узлы сопровождается:
- Анизокорией, то есть разным размером зрачков;
- Нарушением потоотделения;
- Миозом – расширением зрачков;
- Опущением верхнего века, так называемым синдромом Горнера;
- Энофтальмом.
Если ганглионейробластома поражает центральную нервную систему, то клиническая картина аналогична внутримозговой опухоли с очаговой симптоматикой, соответствующей ее локализации. Метастазы, как правило, проникают только в пределах головного мозга, в то время, как внемозговая ганглионейробластома метастазирует в лимфатические узлы, печень, костную систему и внутренние органы.
Методы диагностики
Для постановки диагноза требуется дополнительные лабораторные и аппаратные способы диагностики. При назначение лабораторных анализов очень важно проверить мочу на содержание и уровень катехоламинов и их метаболитов к которым относится гомованилиновая кислота и ванилилминдальная кислота.
Рентгенологическое исследование не позволяет детально визуализировать опухоль, информация о ее локализации лишь косвенная.
Если новообразование расположено в забрюшинном пространстве, то на рентгеновском снимке будут заметны паравертебральные кальцификаты и растяжение петель кишечника.
Если ганглионейробластома локализуется в органах средостения, обзорная рентгеноскопия показывает локальное расширение межреберных промежутков и округлую плотную тень. А в местах примыкания ребер к опухоли отмечаются «узуры».
Для более подробной информационной картины визуализировать опухоль можно при помощи:
- УЗИ органов брюшной полости;
- Компьютерной томографии грудной клетки;
- МРТ головного мозга;
- МСКТ.
Метастазы помогает обнаружить сцинтиграфия скелета, рентгенография, УЗИ печени, пункционная биопсия лимфатических узлов.
Окончательный диагноз ставится после микроскопического исследования образца новообразования при помощи процедуры биопсии или послеоперационно. Хорошо себя зарекомендовала в диагностики этой патологии стереотаксическая биопсия.
При гистологической проверке в препарате можно обнаружить крупные многоядерные нейроциты с вакуолями в цитоплазме, незрелые мелкие нейроциты разной степени дифференцировки, небольшие кисты и участки некротических тканей.
Отличительной особенностью комбинированной формы новообразования является сходное строение с гиглионевромой, при наличии очагов нейробластов, имеющих или не имеющих признаки дифференцировки.
Диагностику затрудняет необходимость различать ганглионейробластома от иных злокачественных образований с мелкоклеточным строением, таких как глиобластома, лимфома и метастатические опухоли.
Терапия
Помимо оперативного вмешательства необходима химиотерапия препаратами циклофосфамидом и винистином. Когда возраст пациента позволяет допустимо сочетать с лучевой терапией. Тяжелые случаи требуют пересадки костного мозга.
Прогноз при заболевании
При ганглионейробластоме средний срок жизни пациентов, превышающий два года, составляет около 70 процентов. При локализации опухоли в заднем средостении прогноз более благоприятный, около 80% выживаемости, тогда как при новообразовании в забрюшинном пространстве всего 60%.
Когда не распространенная ганглионейробластома была прооперирована, срок жизни больного превышает два года практически в 95 процентов случаев. Если новообразование имеет распространенный характер или вторичные очаги рака, то двухлетняя выживаемость сохраняется только в 50 процентах.
Ганглионейробластома в забрюшинном пространстве: симптомы, причины возникновения, лечение, профилактика
Среди опухолей, поражающих симпатическую нервную систему, ганглионейробластома встречается в 40% случаев. В зону риска развития таких новообразований входят дети в возрасте 4-10 лет. У пациентов старшего возраста (до 20 лет) также выявляют ганглионейробластому с зародышевыми клетками, по структуре напоминающую ганглиобластому.
Что такое ганглионейробластома
Ганглионейробластома — злокачественная опухоль нейрогенной природы. Новообразование узелковой формы лишено капсулы и состоит из нейробластов и ганглиозных клеток. Опухоль отличается наличием участков с отмершей (некротической) тканью и кровоизлияниями.
У более половины пациентов диагностируется ганглионейробластома забрюшинного пространства. Реже (в 40% случаев) выявляется опухоль в районе заднего средостения. У 0,5% пациентов новообразование поражает центральную нервную систему.
Исследователи пока не могут установить причину развития ганглионейробластомы. Эта опухоль возникает на фоне трансформации клеток ганглионевромы в злокачественное новообразование.
Стадии развития
Ганглионейробластома в процессе развития проходит через 4 стадии. На начальном этапе появляется злокачественная опухоль, которая не выходит за пределы пораженного органа.
Вторая стадия характеризуется постепенным увеличением размеров новообразования. Рост опухоли приводит к тому, что ганглионейробластома выходит за пределы пораженного органа. Однако лимфатические узлы на этом этапе остаются нетронутыми.
Для третьей стадии характерно активное развитие опухолевого процесса. Новообразование преодолевает срединную линию и поражает лимфатические узлы, располагающиеся с двух сторон от позвоночного столба.
На последнем этапе развития ганглионейробластома метастазирует во внутренние органы и костную структуру. Из-за этого ослабляются различные отделы организма.
Симптомы
Характер клинической картины определяется в зависимости от локализации ганглионейробластомы. Опухоль преимущественно поражает забрюшинное пространство. Также новообразование встречается в районе средостения и в тканях головного мозга.
Ганглионейробластома часто дает метастазы. При этом раковые клетки распространяются преимущественно в пределах зоны, в которой располагается опухоль. В случае поражения ЦНС метастазы проникают в головной либо спинной мозг.
Если новообразование развивается в забрюшинном пространстве, раковые клетки проникают в печень, локальные лимфоузлы и костную ткань.
Симптомы при поражении забрюшинного пространства
Развитие ганглионейробластомы в забрюшинном пространстве сопровождается следующими симптомами:
- стремительное снижение веса;
- полное отсутствие аппетита;
- признаки лихорадки;
- стойкое повышение температуры тела (более 38 градусов).
Анализ крови при поражении забрюшинного пространства показывает низкое содержание гемоглобина и красных телец. Развитие опухолевого процесса также нарушает отток лимфатической жидкости. Это приводит к появлению периорбитального отека.
Последний характеризуется появлением синяков под глазами. В ряде случаев периорбитальный отек локализуется на других частях тела.
Кроме того, опухолевый процесс в забрюшинном пространстве способствует повышению концентрации в крови адреналина, норадреналина и дофамина.
Изменение уровня содержания указанных гормонов вызывает тахикардию, артериальную гипертензию и повышенное потоотделение (гипергидроз). Одновременно с этим пациенты отмечают покраснение кожных покровов (преимущественно лицевой части головы) и течение хронической диареи.
Ганглионейробластома в средостении вызывает дисфункцию дыхательной системы, что проявляется в виде:
- интенсивного кашля с хрипами и свистом;
- одышки;
- приступов удушья (асфиксии).
Приведенные симптомы обуславливаются рефлекторной реакцией организма на опухолевый процесс либо сдавливанием новообразованием блуждающего нерва (нейропатический парез гортани).
Признаки дисфункции дыхательной системы возникают рано. Первые симптомы начинают беспокоить пациента спустя несколько дней после возникновения ганглионейробластомы в средостении.
Опухоль в этой зоне обычно достигает небольших размеров. Развитие новообразования не вызывает смещение внутренних органов и дисфункцию легких.
В случае если ганглионейробластома сдавливает симпатические узлы, расположенные в верхней части груди, клиническая картина дополняется другими симптомами: нарушение процесса потоотделения (дисгидроз), зрачки разного размера (аниокория).
Также при поражении средостения возможно развитие синдрома Горнера. Последний характеризуется смещением внутрь глазного яблока (энофтальм), опущением верхнего века (птоз), сужением зрачков (миоз).
При поражении центральной нервной системы характер симптомов определяется в зависимости от локализации опухоли в структурах головного мозга. В этом случае возможны нарушения в работе дыхательной или двигательной систем.
У пациентов с ганглионейробластомой в головном мозге нарушается слуховое и зрительное восприятие, снижается чувствительность тела и память, возникают проблемы с концентрацией внимания. Интенсивность указанных симптомов бывает различной.
Диагностика
При подозрении на ганглионейробластому назначаются анализы крови и мочи. Течение опухолевого процесса провоцирует повышение концентрации ряда активных веществ (простагландины, дофамин, норадреналин), что покажут эти исследования.
Рентгенография при ганглионейробластоме не дает точной информации. Этот метод позволяет выявить аномалии в забрюшинном пространстве (растяжение кишечных петель, наличие кальцификатов), но не способен выявить опухоль.
Однако при поражении средостения рентгенография определяется ганглионейробластому как округлое новообразование темного цвета.
Для визуализации опухоли применяют иные методики:
- мультиспиральная компьютерная томография;
- УЗИ брюшной полости;
- КТ грудной клетки;
- МРТ головного мозга.
При подозрении на опухоль, расположенную в средостении, применяется пневмомедиастинография. Метод предусматривает введение в указанную зону закиси азота либо кислорода с последующим рентгенографическим обследованием.
Ввиду того что ганглионейробластома часто дает метастазы, назначаются иные диагностические мероприятия. Для исключения поражения скелета применяется сцинтиграфия, печени — УЗИ, лимфоузлов — биопсия. Последний метод используется для подтверждения предварительного диагноза.
В случае поражения головного мозга назначают стереотаксическую биопсию, в рамках которой врач высверливает небольшое отверстие в черепной коробке.
Взятый материал отправляется на гистологическое исследование. Биопсия помогает дифференцировать ганглионейробластому с лимфомами и другими опухолями.
Лечение
Ганглионейробластома требует комплексного подхода. В рамках лечения опухоли этого типа применяется хирургическое вмешательство, которое дополняется химиотерапией. При необходимости назначается лучевая терапия.
Хирургическое вмешательство
В случае поражения головного мозга удалением ганглионейробластомы занимается нейрохирург. Операция проводится по схеме, применяемой в случаях развития новообразований злокачественного характера в указанном органе.
Если опухоль развивается в забрюшинном пространстве либо средостении, удаление проводит торакальный хирург. Тип операции подбирается с учетом размеров и характера развития опухоли. Когда новообразование не прорастает за пределы пораженного органа, врач иссекает только проблемные ткани. Соседние структуры при этом не подвергаются резекции.
Если опухоль проникает в соседние ткани, то хирург иссекает все проблемные зоны, включая новообразование, лимфатические узлы и жировую клетчатку.
В ряде случаев, когда провести радикальную резекцию невозможно, назначается паллиативная операция. Метод предусматривает частичное иссечение ганглионейробластомы с целью снижения давления опухоли на окружающие ткани.
Химиотерапия
Химиотерапия применяется как процедура, дополняющая хирургическое вмешательство.
В современной медицине для лечения ганглионейробластомы назначают аналогичные препараты, но в более высоких дозах. Терапия цитостатиками обычно предваряет операцию по пересадке костного мозга.
Лечение ганглионейробластомы у подростков иногда проводится посредством лазерного облучения. Однако высокая эффективность применения цитостатиков постепенно снижает популярность этого метода.
Кроме того, низкая востребованность лучевой терапии объясняется также тем, что опухоли рассматриваемого типа чаще поражают организм детей. Последним противопоказана радиотерапия, так как может вызвать тяжелые осложнения.
Выбранная схема лечения постоянно корректируется. При положительной реакции организма на действие медикаментов врач снижает дозировку препаратов. В ином случае проводится агрессивное лечение.
Прогноз
Вероятность развития осложнений на фоне ганглионейробластомы определяется своевременностью терапевтического вмешательства, размерами и локализацией опухоли. Согласно данной медицинской статистике, 70% пациентов с опухолью проживают не более двух лет.
Однако этот показатель повышается до 80% при условии, если новообразование локализуется в заднем средостении.
При поражении забрюшинного пространства два года после обнаружения опухоли проживают до 60% пациентов. Но если удается обнаружить и удалить ганглионейробластому на ранних этапах развития, то положительный исход лечения регистрируется в 95% случаев.
Если опухоль дала метастазы, то двухлетняя выживаемость отмечается у 50% пациентов.
Меры профилактики
Ганглионейробластома относится к злокачественным опухолям, причины развития которых установить пока не удалось. Поэтому к настоящему времени не разработаны эффективные методы профилактики новообразования.
В целях раннего обнаружения опухоли родителям рекомендуется внимательно следить за поведением и состоянием ребенка, обращая внимание на любые нехарактерные проявления.
Также необходимо проводить комплексное обследование детей после рождения на предмет выявления новообразований в головном мозге, забрюшинном пространстве и средостении. Для этого применяется рентгенография. Аналогичная проверка потребуется при стойком воспалении лимфатических узлов у детей в первые годы жизни.
Кроме того, в целях профилактики опухоли рекомендуется регулярно проводить анализы мочи и крови. Эти методы позволяют выявить повышение концентрации некоторых биологических соединений, что может указывать на наличие злокачественного новообразования в организме.
Ганглионейробластома — это раковая опухоль, которая отличается быстрым развитием и ранним метастазированием. Характер клинической картины определяется местом расположения новообразования.
При ганглионейробластоме назначается комбинированное лечение, включающее удаление опухоли и химиотерапию. Профилактика ракового образования предусматривает регулярное обследование проблемных зон на рентгене.
Ганглионейробластома — признаки, причины, симптомы, лечение и профилактика
Для поражения забрюшинной зоны характерны такие признаки: снижение веса, анорексия, лихорадка и анемия. Иногда возникает периорбитальный отек. Часто повышается потоотделение, краснеет кожа на лице, проявляется тахикардия, хронический понос, артериальная гипертензия.
При поражении средостения нарушается дыхание. Появляется одышка, стенотическое дыхание, кашель, асфиксия. При давлении новообразования сверху на симпатические грудные узлы происходит нарушение работы потовых желез, зрачки меняют размер, зрачок расширяется, опускается верхнее веко или появляется энофтальм.
При поражении головного мозга появляются очаговые симптомы, которые соответствуют его расположению. Внемозговая опухоль метастазирует в лимфоузлы, печень, кости и другие органы.
К общим признакам можно отнести растяжение кишечника, слабость, повышенное АД. У ребенка часто отмечается нарушение иммунной системы.
Диагностика
При диагностике патологии лабораторными методами большое внимание уделяется наличию в крови катехоламинов и их метаболитов урине.
Проведение рентгена позволяет только косвенно изучить образование. Для более детального исследования назначается ультразвуковое исследование или мультиспектральная компьютерная томография органов брюшины, пневмомедиастинография, компьютерная томография грудной клетки, магнитно-резонансная — мозга. Проводится сцинтиграфия, биопсия лимфаузлов и др.
Диагноз ставится неврологом на основании результатов, которые были получены в ходе микроскопического исследования опухолевого образца, полученного при биопсии или в ходе оперативного вмешательства. Для постановки диагноза мозгового типа проводится стереотаксическая биопсия. Дифференцировать образование стоит от других наростов недоброкачественного типа и мелкого строения.
Лечение
Внутримозговое новообразование удаляется нейрохирургом, забрюшинной области и средостения — торакальным хирургом. Если опухоль не проросла в близлежащие ткани, она удаляется радикально, если проросла — расширенно с проведением резекции лимфаузлов и жировой клетчатки. Если хирургическое удаление невозможно, проводится частичная резекция.
Хирургическая терапия сочетается с химиотерапией. Взрослым детям применяют лучевую терапию. На тяжелой стадии необходимо провести пересадку костного мозга.
Лечение данного недуга имеет хороший прогноз. В 70% всех случаев средний показатель выживаемости равен двум годам после терапии. Если болезнь возникла до двухлетнего возраста, этот показатель может быть равен 90%.
После того как было проведено лечение, назначается лекарственная терапия в течение полугода. Ребенку после операции необходим четкий и постоянный контроль над его состоянием и периодические консультации невролога.
Профилактика
Так как сегодня не выяснены точные причины возникновения заболевания, нет специальных профилактических мер, которые предотвращали бы его проявления. Самое главное – своевременное и адекватное лечение.

 Онлайн-отчет врачу о принятой таблетке – это реально! Заболевания, вызванные расстройствами в работе нервной системы, часто сопровождаются нарушениями памяти и внимания. Вследствие этого пациенты могут забы…
Онлайн-отчет врачу о принятой таблетке – это реально! Заболевания, вызванные расстройствами в работе нервной системы, часто сопровождаются нарушениями памяти и внимания. Вследствие этого пациенты могут забы…  Преимущественный метод лечения невралгии тройничного нерва В Израиле врачи клиники Сураски (Ихилов) теперь используют новую методику лечения болевого синдрома лицевых нервов. Это касается невралгии тройничного н…
Преимущественный метод лечения невралгии тройничного нерва В Израиле врачи клиники Сураски (Ихилов) теперь используют новую методику лечения болевого синдрома лицевых нервов. Это касается невралгии тройничного н…  Нейродегеративные заболевания и их причины Исследования нейродегенеративных заболеваний в последнее время стали активно развиваться на просторах Израиля. Усилия врачей наконец-то ознаменовались п…
Нейродегеративные заболевания и их причины Исследования нейродегенеративных заболеваний в последнее время стали активно развиваться на просторах Израиля. Усилия врачей наконец-то ознаменовались п…  Болезнь Паркинсона теперь можно лечить новым способом Медицинский центр «Сорока» в конце 2015 года представил новый способ бороться с этим страшным заболеванием. Специалисты Израиля нашли новое решение, кот…
Болезнь Паркинсона теперь можно лечить новым способом Медицинский центр «Сорока» в конце 2015 года представил новый способ бороться с этим страшным заболеванием. Специалисты Израиля нашли новое решение, кот…  Болезнь Альцгеймера напрямую связана с постепенной потерей памяти. Научный прорыв в области лечения этой болезни сделали израильские специалисты, работа…
Болезнь Альцгеймера напрямую связана с постепенной потерей памяти. Научный прорыв в области лечения этой болезни сделали израильские специалисты, работа…  Мобильные датчики помогут исследовать болезнь Паркинсона Получение и обработка данных о состоянии человека с заболеванием Паркинсона теперь возможна посредством новой мобильной технологии. Исследованиями занял…
Мобильные датчики помогут исследовать болезнь Паркинсона Получение и обработка данных о состоянии человека с заболеванием Паркинсона теперь возможна посредством новой мобильной технологии. Исследованиями занял…  Боковой амиотрофический склероз и стволовые клетки Стволовые клетки — это не фантастика, а современный метод лечения, позволяющий улучшить состояние больного и изменить процесс течения заболевания.
Боковой амиотрофический склероз и стволовые клетки Стволовые клетки — это не фантастика, а современный метод лечения, позволяющий улучшить состояние больного и изменить процесс течения заболевания.  Ученые раскрыли загадку, почему у нервов бывают дегенеративные патологии В наши дни медицина весьма развита. Раскрыты загадки многих болезней и способы их лечения. Но некоторые заболевания так и остаются секретом для медиков….
Ученые раскрыли загадку, почему у нервов бывают дегенеративные патологии В наши дни медицина весьма развита. Раскрыты загадки многих болезней и способы их лечения. Но некоторые заболевания так и остаются секретом для медиков….  Гипербарическая камера позволяет восстановить и улучшить функции мозга В центре Асаф ха-Рофэ в Израиле работает самая большая и лучшая гипербалическая камера в Израиле и во всем мире.
Гипербарическая камера позволяет восстановить и улучшить функции мозга В центре Асаф ха-Рофэ в Израиле работает самая большая и лучшая гипербалическая камера в Израиле и во всем мире.  Дистанционное регулирование имплантатов при лечении сколиоза В Израиле будут введены новые стандарты спинальной хирургии. Это станет возможным благодаря инновационным имплантатам для эндопротезирования, которые ре…
Дистанционное регулирование имплантатов при лечении сколиоза В Израиле будут введены новые стандарты спинальной хирургии. Это станет возможным благодаря инновационным имплантатам для эндопротезирования, которые ре… 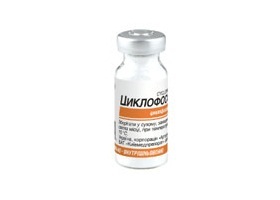 Циклофосфан
Циклофосфан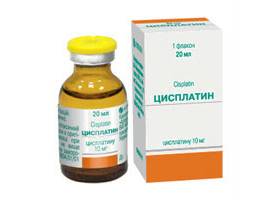 Цисплатин
Цисплатин Этопозид
Этопозид Карбоплатин
Карбоплатин Циклофосфамид
Циклофосфамид Винкристин
Винкристин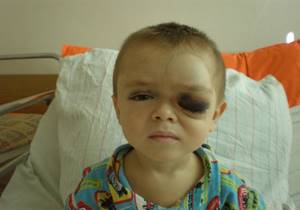 Резкая потеря веса;
Резкая потеря веса; Анорексия;
Анорексия; УЗИ органов брюшной полости;
УЗИ органов брюшной полости;