2 Симптомы патологических изменений
Долгие годы это нарушение может никак не проявляться на самочувствии пациента. Выявить его удается в более позднем возрасте и зачастую при прохождении профилактических медицинских осмотров. Но при длительном периоде развития уплотнение створок аортального клапана приводит к появлению следующих симптомов:
- 1. Головокружения и потеря сознания при минимальных физических нагрузках.
- 2. Одышка и апноэ (удушье).
- 3. Неестественно-быстрая утомляемость.
- 4. Стенокардия с острым приступообразным течением.
Угроза жизни связана с тем, что симптомы проявляются тогда, когда внутренний диаметр аорты сужен более, чем на 70% от нормальных показателей.
Соответственно, симптомокомплекс заболевания связан с местом локализации патологии. Так, при сужении просвета корня аорты наблюдается недостаточная трофика сердечной мышцы, что проявляется как типичная стенокардия.
При уплотнении стенок дуги аорты и ее восходящей части обнаруживаются симптомы неврологического характера, такие как слабость, утомляемость, вертиго и цефалгия.
А если уплотнены стенки нижней части аорты, нарушается трофика внутренних органов, появляется боль в животе, перемежающаяся хромота и прочие соответствующие признаки наличия заболевания. Если патологии подвержены створки клапана, то это уже будет выявлено как недостаточность митрального клапана.
Возможные осложнения
При гипертонии стенки аорты могут расслаиваться, этот же процесс будет запущен, если подвергать организм чрезмерным физическим нагрузкам.
При отсутствии своевременного лечения отслаивание стенок аорты приведет к выпячиванию кровеносного сосуда и его дальнейшему разрыву. В большинстве случаев это приводит к смерти.
Основной метод терапии для предупреждения развития данных осложнений – проведение хирургической операции.
Диагностика
Как уже было сказано выше, чаще всего уплотнение аорты выявляется случайно. Тем не менее есть ряд признаков, которые могут навести врача на мысль о подобной патологии:
- При измерении артериального давления наблюдается большая разница между верхним и нижним показателями;
- При прослушивании сердца слышен специфический шум, а также усиливается второй тон на аорте.
Для подтверждения уплотнения стенок аорты проводят следующие диагностические исследования:
- Рентгенографический снимок грудной полости в прямой и боковой проекциях. Врач-рентгенолог сможет разглядеть на снимке характерные изменения, подтверждающие патологию. Если подозревается изменение в брюшной части аорты, то делают снимок брюшной полости.
- Ультразвуковое исследование, допплерография. Эти методы позволяют более точно и локализованно изучить поврежденный участок сосуда, а также выявить нарушения кровообращения и изменения во внутренних органах, если таковые присутствуют.
- Магнитно-резонансная томография.
- Контрастная ангиография.
Уплотнение корня аорты
На самых первых этапах видимых симптомов нет, лишь через некоторое время начинаются приступы стенокардии, а потом развитие инфаркта миокарда. Уплотнение корня аорты происходит, если нарушено кровообращение в капиллярах головного мозга. При этом наблюдается утомляемость, головокружение, раздражительность и сильная головная боль.
Этиология заболевания
Уплотнение стенок аорты сердца возникает вследствие определенных процессов в организме человека.
Основные причины уплотнения стенок аорты:
- Развитие гипертонии.
- Атеросклероз сосудов.
- Перенесенные заболевания, которые передаются посредством незащищенного полового акта.
- Перенесенная скарлатина, корь.
- Злоупотребление курением.
- Продукты питания, с высоким уровнем холестерина.
- Чрезмерное употребление алкогольных напитков.
- Вирусные инфекции.
- Генетическая предрасположенность.
При развитии гипертонии, когда отмечается постоянное повышение артериального давления, сосуды кровеносной системы испытывают чрезмерную нагрузку во время кровотока, так как кровь проходит по ним под очень высоким давлением.
Аорта, в свою очередь, являясь главным проводником крови, испытывает давление, которое при гипертонии немыслимо превышает допустимые нормы.
При таком постоянном положении вещей, стенки сосуда начинают растягиваться и теряют свою прежнюю эластичность. На стенках аорты начинают образовываться фиброзные наросты, приводя к их утолщению, и, как следствие, происходит уплотнение всей аорты.
Еще одна причина, из-за которой происходит уплотнение стенок аорты и аортального клапана на сердце – физические изменения в человеческом организме, вызванные постепенным старением. Возраст пациентов от 55 лет и старше. Атеросклероз, как провоцирующий фактор развития данной патологии, приводит к образованию холестериновых бляшек, которые приводят к постепенному сужению стенок аорты.
Холестериновые бляшки — одна из причин уплотнения аорты
У детей данное заболевание обуславливается генетической предрасположенностью. Бывают случаи, когда при взрослении ребенка, патология останавливала свое развитие, и новый виток заболевания наблюдался в уже пожилом возрасте.
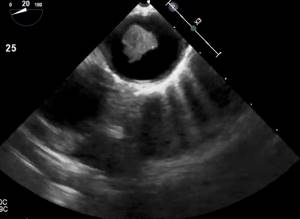
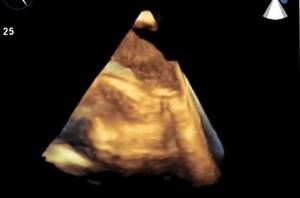
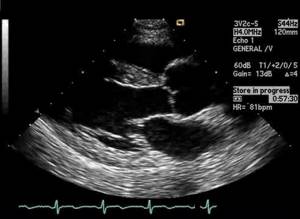
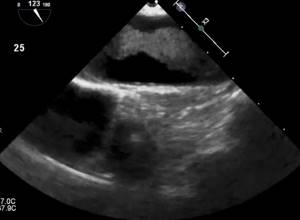
Уплотнение аорты сердца на эхокардиографии
Главная » Эхокардиография » 2021 » Апрель » 11 » Уплотнение аорты сердца на эхокардиографии
Атерома грудного отдела аорты обычно адекватно не визуализируется с помощью трансторакальной эхокардиографии и чаще всего в заключении пишут об уплотнении аорты. Таким образом, предпочтительным методом визуализации является ЧПЭхоКГ. Обычно аорта делится на три части: восходящая часть, дуга аорты и нисходящая аорта. С точки зрения риска церебральной эмболии наибольший интерес представляют восходящая грудная аорта и дуга аорты, проксимальнее места начала левой общей сонной артерии. При чреспищеводной эхокардиографии корень аорты лучше всего виден в продольной оси аортального клапана (~ 120°). Незначительное выдвижение датчика с уменьшением угла поворота (~ 90–100°) даст удовлетворительную визуализацию по длинной оси восходящей аорты в виде трубчатой структуры. На стыке верхней восходящей аорты и дуги аорты имеется эхокардиографическое слепое пятно из-за взаимного расположения левого главного бронха. Визуализация нисходящей аорты начинается в трансжелудочном разрезе.
Эхокардиографическое обследование при уплотнении аорты Атеросклеротические изменения грудной аорты все чаще признаются потенциально важным источником эмболии. Обычно сообщается о вращении ультразвукового зонда, при котором нисходящая грудная аорта попадает в окно визуализации. Нисходящая аорта находится позади и очень близко к верхней части желудка и пищевода, и глубина плоскости изображения должна быть отрегулирована для увеличения аорты. Ассоциация атеромы грудной аорты и инсульта на эхокардиографииНаблюдательные серии случай-контроль показали значительно более высокую распространенность сложной атеромы (подвижная или изъязвленная бляшка и бляшка толщиной> 4 мм) у пациентов с инсультом (21–27%) по сравнению с контрольной группой (4–13%). В проспективных исследованиях частота инсульта через 1 год у пациентов с выступающей атеромой составила 12%, а частота всех эмболических событий — 33%. Комбинация фибрилляции предсердий и сложной аортальной бляшки связана с более высоким риском инсульта (12–20% в течение 1 года) по сравнению с риском инсульта 1–2% для пациентов с фибрилляцией предсердий без значительного уплотнения аорты и бляшек. Независимо от антикоагуляции или аспирина, это еще одно свидетельство того, что независимый значительный эмболический потенциал связан с атеромой аорты. На распространенность инсульта или других эмболических событий, по-видимому, влияет морфология бляшек. Размер бляшек (толщина), кальцификация атеромы и их подвижность — все это важные характеристики. Увеличение толщины атеромы на эхокардиографии связано с более высоким риском инсульта с порогом 4 мм, в частности, связано со значительно более высоким риском инсульта. Значение видимого изъязвления бляшек неясно с имеющимися данными, предполагающими, что изъязвление в более тонких бляшках связано с повышенным риском, в то время как эта взаимосвязь не значима в более толстых (> 4 мм) бляшках. Наличие кальцификации в бляшках связано со снижением риска эмболических событий, что, вероятно, объясняется тем фактом, что кальцификация, скорее всего, представляет собой наличие более хронических фиброзных бляшек с меньшим содержанием липидов. Мобильные компоненты атеромы аорты также связаны с повышенным риском эмболии с эхопатологической корреляцией, предполагающей, что эти мобильные элементы являются тромбом. Основываясь на текущих данных, похоже, что большинство эмболических событий, связанных с атеросклерозом аорты, являются вторичными по отношению к эмболизации тромбом, который образовался на этих атеросклеротических поражениях. Эмболия во время манипуляции с аортой Существует риск эмболии при манипуляциях на аорте во время кардиохирургических операций или катетеризации левых отделов сердца. Эмболические осложнения при катетеризации сердца редки (частота инсульта 0,5%). Однако, когда все же возникают эмболические осложнения, часто встречается атерома аорты. Сообщаемая частота эмболических осложнений во время кардиохирургических вмешательств с использованием искусственного кровообращения составляет 2–7%. Пациенты с атеромой аорты> 5 мм на ЧПЭхоКГ имеют значительно более высокий риск интраоперационного инсульта. Интраоперационная или эпикардиальная эхокардиография используется для оценки аорты, чтобы помочь стратифицировать риск этих пациентов и найти безопасную точку для введения канюли и пережатия. Ведение пациентов с атеромой аорты Не существует единого мнения относительно оптимального ведения пациентов со сложной атеромой аорты. Использование антитромботических агентов и / или антикоагулянтов представляется логичным, учитывая ключевую роль тромба в эмболических событиях. Терапия аспирином обычно назначается всем пациентам со значительным атеросклеротическим заболеванием. Также обычно рассматриваются ингибиторы HMGCo-A-редуктазы (статины) с их документально подтвержденными преимуществами у людей с атеросклерозом. Уменьшение частоты инсульта было зарегистрировано у пациентов с гиперлипидемией, а также у пациентов с более «нормальным» уровнем холестерина. Несмотря на то, что антикоагулянтная терапия не была проспективно оценена для пациентов с атеромой аорты, данные наблюдений предполагают, что она, вероятно, полезна. Общий подход к оценке атеросклероза аорты на эхокардиографииСердечно-сосудистый источник эмболии все чаще выявляется при обследовании пациентов с острой церебральной, периферической или висцеральной ишемией. Большинство отчетов сосредоточено на источниках эмболии у пациентов с инсультом. Как уже отмечалось, уровень доказательств, демонстрирующих убедительные причины и следствия, ограничен, и эти потенциальные источники лучше всего описывать как «ассоциации», а не как убедительные причины. Важно тщательно оценить пациентов на предмет всех потенциальных источников, и не исключено обнаружение у него более одного потенциального источника, тем более что распространенность многих из этих факторов увеличивается с возрастом. Кроме того, как заболевание сонной артерии, так и атерома грудной аорты являются проявлениями одного и того же патологического процесса, и неудивительно, что пациенты со значительным атеросклерозом сонных артерий имеют более высокую распространенность атеросклероза дуги аорты, чем пациенты без заболевания сонных артерий. Следовательно, может потребоваться оценка аорты, особенно если неврологическое событие контралатерально стенозу сонной артерии или если заболевание сонной артерии связано с периферическими или висцеральными эмболами. Влияние эхокардиографии на ведение пациентовКак только наступила острая фаза неврологического события, основная цель — выявить любые потенциально излечимые источники и предотвратить повторяющиеся, потенциально фатальные события. Данные показывают, что частота рецидивов для всех подтипов инсульта составляет 9,4% в год и 10% для криптогенного инсульта. Сообщается, что чреспищеводная эхокардиография полезна для стратификации риска у пациентов после инсульта. Одна серия пациентов, за которыми наблюдали в течение 2 лет и которые были разделены на группы низкого и высокого риска (на основании наличия хотя бы одного вероятного или возможного фактора риска эмболии при ЧПЭхоКГ), показала, что пациенты из группы низкого риска чувствовали себя значительно лучше (выживаемость составила 92% против 63%, p = 0,04). В исследовании STEPS (242 пациента после ЧПЭхоКГ по поводу необъяснимого инсульта)при уплотнении аорты, демонстрировала атерому аорты и дилатацию ЛЖ, выявила подгруппы с высоким риском повторного инсульта при лечении одним аспирином, что указывает на потенциальную роль эхокардиографии в помощи в выборе терапии и ее влиянии на исход после индексного церебрального события. Однако необходимы проспективные исследования, чтобы определить, можно ли преобразовать идентификацию предикторов рецидива инсульта в улучшение результатов лечения пациентов. Кардиоэмболические события, связанные с вмешательством При расширенном использовании вмешательств во время лечении сердечно-сосудистых заболеваний наблюдались побочные эффекты, такие как ятрогенные инсульты и системная эмболизация. Коронарная ангиография, одна из наиболее широко используемых процедур, наряду с чрескожной реваскуляризацией, произвела революцию в лечении ИБС. Однако, когда инсульт усложняет эти процедуры, он сводит на нет получаемые от него преимущества и ускоряет нанесение вреда. Использование определенных методов может помочь снизить этот риск. Исследователи показали, что промывание катетеров в нисходящей аорте с последующим продвижением к корню аорты значительно снизило частоту микроэмболизации по сравнению со стандартным препарированием катетера в восходящей аорте. |
Новая пероральная антикоагулянтная терапия (NOAC)
Недавнее внедрение новых методов лечения пероральными антикоагулянтами (NOAC) предоставило больше возможностей для пациентов с неклапанной фибрилляцией предсердий.
Основные преимущества NOAC заключаются в том, что эти агенты не требуют мониторинга, имеют быстрое начало действия и значительно снижают риск внутричерепного кровотечения по сравнению с пероральным антагонистом витамина K (VKA).
Основные недостатки этих агентов заключаются в том, что их использование противопоказано при тяжелой почечной недостаточности и отсутствии антидота, чтобы обратить их действие, когда это необходимо.
В дополнение к использованию NOAC в качестве хронической замены VKA, недавно исследование XVeRT показало, что пероральный ривароксабан можно безопасно использовать в качестве возможной альтернативы терапии VKA для предотвращения тромбоэмболических событий у пациентов, подвергающихся плановой кардиоверсии.
Предпринята попытка расширить использование NOAC для механических сердечных клапанов.
Испытание дабигатрана по сравнению с варфарином у пациентов с механическими клапанами сердца было преждевременно прекращено после включения 252 пациентов из-за повышенного количества случаев тромбоэмболии и кровотечений среди пациентов в группе дабигатрана. Аналогичным образом, исследование RE-ALIGN было прекращено на раннем этапе из-за более высоких тромботических осложнений у пациентов с механическими сердечными клапанами, получавших дабигатран, по сравнению с пациентами, получавшими варфарин. Таким образом, до сих пор данные не подтверждают использование терапии NOAC у пациентов с механическими сердечными клапанами.
Фиброзная дистрофия клапанного аппарата
Классификация патологии:
- очаговая. Наблюдается умеренное поражение структуры клапанного аппарата;
- диффузная. Площадь поражения захватывает створки и подклапанное пространство;
- кистозная. Характерна для запущенной стадии и считается отдельной патологией с формированием полостных образований.
Фиброз створок аортального и митрального клапана объясняется следующими причинами:
- возрастные изменения при утере естественного коллагенового потенциала;
- ревматическая атака (особенно повторная), например, после перенесенных инфекций ротоглотки. Повреждения объясняются формированием антител и перекрестной реактивностью между углеводами стрептококковой группы А и гликопротеином сердечных клапанов. Согласно исследованиям, почти каждый пятилетний ребёнок имеет в анамнезе перенесенную инфекцию глотки. Возможно формирование хронической ревматической болезни сердца с поражением в виде поствоспалительного краевого фиброза;
- синдром Марфана, дисплазии, при которых анатомо-функциональные особенности соединительной ткани генетически аномальны;
- атеросклероз аорты. Кальцинирование бляшек и впоследствии утолщение ее стенки;
- очаги некроза (при инфаркте) или воспаления (при миокардите) вблизи клапанного кольца.
Диагностика фиброза не составляет больших трудностей. Изначально назначаются клинические анализы крови и мочи, обнаруживающие возможное наличие воспаления. Биохимическое исследование указывает на изменение уровней холестерина, сахара, мочевой кислоты, общего белка, креатинина.
- УЗИ сердца выявляет степень сужения, недостаточности клапанов, оценивает сократительную функцию миокарда, объем крови при систоле.
- При рентгенографии определяется гипертрофия миокарда, застойные легочные явления, кальцинирование фрагментов клапанов.
- КТ, МРТ, КАГ проводятся при необходимости оперативного вмешательства по протезированию структур.
Как данный процесс влияет на качество жизни пациента?
Симптоматика заболевания зависит от того, какой конкретно клапан поражен фиброзом, хотя некоторые признаки патологий могут и совпадать. Чаще всего пациент долгое время не предъявляет никаких жалоб, состояние его остается удовлетворительным. Ухудшение самочувствия характерно для запущенного процесса и формирования осложнений.
Если уплотнены створки митрального клапана, отмечается:
- утомляемость при рутинной физической нагрузке, занятиях спортом;
- одышка в покое;
- эпизоды нарушения сердечного ритма в форме экстрасистолии или мерцательной аритмии;
- загрудинные боли;
- периодические отеки.
Если уплотнение створок митрального клапана продолжает прогрессировать в случае отсутствия или неэффективности лечения, возникает ПМК с регургитацией разной степени или без.
Фиброз стенок аортального клапана вызывает:
- прогрессирующую одышку;
- боли в сердце при нагрузках;
- головокружения и обмороки при занятиях спортом;
- нарушения сердцебиения.
Иногда жизнь пациента со створчатым фиброзом осложняют эпизоды кровохарканья, астматические приступы, объясняемые нарушением гемодинамики.
У пациентов молодого возраста на передний план выходят вопросы, связанные с беременностью и службой в армии. Первый решается индивидуально в зависимости от стадии фиброзного процесса, наличия стеноза и нарушений в гемодинамике. Женщину, вынашивающую ребёнка, наблюдает, помимо акушера-гинеколога, еще и кардиолог. Роды проходят путем кесаревого сечения.
Армия и возможность занятия профессиональным спортом зависит от решения медицинской комиссии. Учитывается, привела ли патология к выраженному пороку и наличие сопутствующих заболеваний.
Лечение и наблюдение пациента с фиброзом клапанного аппарата
Часто на форумах можно прочитать вопрос, лечится ли фиброз с помощью народных средств. Ответ однозначный: таких рецептов нет. Этот процесс представляет достаточную сложность в терапии даже для современной медицины.
Важно знать, что назначение медикаментов показано только при клинической картине сердечной недостаточности, при которой применяются:
- сердечные гликозиды — Целанид, Дигоксин, Строфантин;
- диуретики — Трифас, Индап, Верошпирон;
- при наличии показаний гипотензивные и антиаритмические средства.
Лекарства лишь минимизируют симптоматику, вызванную фиброзом, не влияя на прогрессирование заболевания.
Радикальное лечение состоит из следующих методов:
- протезирование клапанов с целью замены больной структуры на механический или биологический аналог. Как правило, применяется срединная стернотомия с использованием аппарата искусственного кровообращения;
- митральная комиссуротомия закрытая или открытая с задачей рассечения патологических соединений между створками клапана;
- аортокоронарное шунтирование;
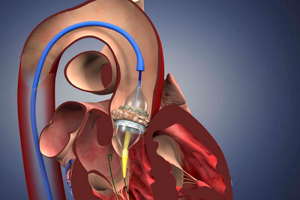
- эндоваскулярный протезирование. Суть метода в ведении через бедренные сосуды катетера с имплантатом без общего наркоза. Показана пациентам с тяжелыми хроническими заболеваниями;
- пересадка клапанов (сравнительно новая методика).
Показания при фиброзе к оперативному вмешательству:
- запущенность процесса;
- сморщивание створок, сухожильных нитей;
- наличие выраженного кальциноза.
После операции пациент должен находиться под диспансерным наблюдением кардиолога. Больному показаны ежегодные обследования и лечение в санатории кардио- или кардиоревматологического профиля.
Выводы
Субъективная симптоматика, указывающая на изменение работы сердца, всегда требует обращения к врачу. Важны и профилактические обследования, позволяющие вовремя заподозрить наличие патологических нарушений в структуре миокарда.
Особенно в случае утраты клапанами вследствие фиброзной дистрофии возможности оптимально выполнять свои функции.
В плане прогноза недуга, то он напрямую зависит от выраженности процесса, возраста пациента, наличия других хронических заболеваний.
Фиброз
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фиброз: причины появления, симптомы, диагностика и способы лечения.
- Определение
- Причины появления фиброза
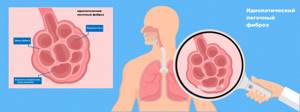
- Фиброз легких
- Фиброз печени
Фиброз — особое патологическое состояние, при котором происходит аномальное избыточное разрастание соединительной ткани с появлением рубцовых изменений в различных органах. В результате активного роста клеток, которому предшествует воспалительный процесс, при нарушении механизмов заживления в пораженных тканях образуются рубцы. Фиброз рассматривается как реакция организма, направленная на изоляцию очага воспаления от окружающих тканей и системного кровотока и препятствующая его дальнейшему распространению по организму. Рубцовая ткань состоит преимущественно из коллагена и отличается от тканей, которые она замещает, сниженными функциональными свойствами. Например, рубцы на коже более чувствительны к ультрафиолетовому излучению, в них отсутствуют потовые железы и волосяные фолликулы, а рубец в сердечной мышце после инфаркта миокарда не участвует в сокращении сердца и может приводить к сердечной недостаточности. Фиброз способен поражать любые ткани и органы, но чаще всего встречается фиброз легких, печени, почек и сердца. Причинами фиброза могут стать инфекционные и вирусные заболевания, нарушения обменных процессов, аллергические реакции, облучение, травмы, хирургическое вмешательство, воспалительные процессы, воздействие некоторых лекарственных препаратов, токсических веществ, а также определенные генетические и неинфекционные заболевания (например, жировая болезнь печени может привести к ее фиброзным изменениям). Легочный фиброз (пневмосклероз) относится к состояниям, при которых снижается эластичность и растяжимость легочной ткани, затрудняется прохождение кислорода и углекислого газа через стенку альвеол (легочных пузырьков, в которых происходит контакт вдыхаемого воздуха с кровью). Может возникать как вторичное состояние при других заболеваниях, но в большинстве случаев его основная причина не ясна, поэтому используется термин идиопатический легочный фиброз. Фиброз печени — это рубцовая ткань и узелки, которые замещают ткань печени и нарушают ее функцию. Состояние обычно сопровождает алкоголизм, жировую болезнь печени, гепатит B или C. Каждый раз, когда печень подвергается стрессу или травме, запускается процесс регенерации и при этом образуется рубцовая ткань. По мере нарастания рубцовой ткани функция печени ухудшается, а при прогрессировании фиброза развивается цирроз печени. Сердечный фиброз Фиброз формируется в тех областях сердца, которые были повреждены в результате инфаркта миокарда. Сердечный фиброз увеличивает риск сердечной недостаточности.
- Фиброз средостения
- Фиброз забрюшинной полости
- Фиброз костного мозга
- Фиброз кожи
- Склеродермия, или системный склероз
- Фиброзная дисплазия кости
- Фиброзные изменения при новой коронавирусной инфекции COVID 19
Эта форма фиброза характеризуется кальцинированным фиброзом лимфатических узлов, который может блокировать дыхательные каналы и кровеносные сосуды. Относится к фиброзу мягких тканей забрюшинного пространства — аорты, почек и других структур. Миелофиброз — это рубцы в костном мозге, которые препятствуют нормальному образованию клеток крови. Рубцовая ткань, которая образуется на коже в ответ на травму, называется келоидом. Склеродермия — это аутоиммунное заболевание соединительной ткани, которое, в первую очередь, поражает кожу, но также может наблюдаться и в других органах — почках, сердце и легких. Существует мнение, что фиброзная дисплазия кости развивается из-за мутации в генах. В основном болезнь показывает себя при рождении, хотя описаны редкие случаи, когда ее первые проявления диагностировались у взрослых пациентов. Особую актуальность проблема фиброза приобрела в свете последствий распространения новой коронавирусной инфекции. У 27-45% пациентов, перенесших инфекцию, развиваются явления фиброза со стороны дыхательной и сердечно-сосудистой систем, с которыми могут быть связаны большинство неблагоприятных исходов заболевания.
Классификация заболевания
Фиброз классифицируют в зависимости от органа, который он захватывает.
Фиброз легких:
- фиброторакс;
- легочный фиброз:
- муковисцидоз,
- идиопатический фиброз легких;
- радиационно-индуцированное поражение легких (после лечения онкологических заболеваний).
Фиброз печени:
- переходный фиброз – продвинутая стадия фиброза печени, проявляющаяся во время прогрессирующих форм хронических заболеваний печени,
- цирроз.
Фиброз мозга: Фиброз сердца:
- фиброз миокарда:
- интерстициальный фиброз, описанный при застойной сердечной недостаточности, гипертонии и старении организма,
- замещающий фиброз, который указывает на перенесенный инфаркт миокарда.
Другие фиброзы:
- артериальная жесткость,
- фиброзная дисплазия кости,
- артрофиброз (коленного, плечевого, других суставов),
- хроническая болезнь почек,
- болезнь Крона,
- контрактура Дюпюитрена,
- келоидные рубцы кожи,
- фиброз средостения,
- миелофиброз костного мозга,
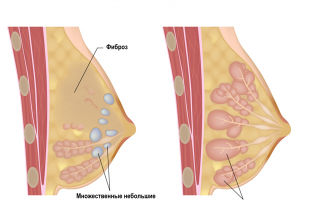
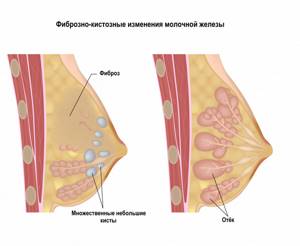
- фиброзные изменения молочной железы,
- болезнь Пейрони,
- нефрогенный системный фиброз кожи,
- прогрессирующий массивный фиброз легких — осложнение пневмокониоза угольщиков,
- забрюшинный фиброз,
- склеродермия / системный склероз,
- некоторые формы адгезивного капсулита.
Классификация фиброза основывается на распространении патологического процесса по органу.
- Локальное разрастание соединительной ткани – очаговый фиброз. Патология имеет четкие границы, возможно появление нескольких очагов фиброза на одном типе ткани. Очаговый фиброз также может рассматриваться как начальная стадия диффузного фиброза.
- Тотальный, или диффузный фиброз – характеризуется обширным поражением ткани различных органов. Диагностируется на поздних стадиях развития процесса.
- Кистозный фиброз. Рассматривается специалистами как отдельная патология, которая развивается в результате обменных нарушений.
Симптомы фиброза В зависимости от локализации фиброза развивается различная клиническая картина. Пневмофиброз чаще всего проявляется одышкой, которая сначала возникает только во время активных физических нагрузок, а по мере прогрессирования процесса даже в покое. Состояние пациента характеризуется как средней тяжести: поступают жалобы на слабость и быструю утомляемость. При выраженном патологическом процессе развивается сопутствующее заболевание — легочное сердце. Наиболее часто фиброз формируется в корнях легких и крупных бронхах. Фиброз печени проявляется развитием гипертензии печеночного генеза (портальной гипертензии). Этот вид гипертензии плохо купируется, у больного появляются отеки, асцит (скопление жидкости в брюшной полости), увеличиваются печень и селезенка. Пациенты жалуются на чувство тяжести в правом боку, выраженный кожный зуд. В дальнейшем манифестируют различные кожные высыпания. Фиброз молочной железы (развивается только у женщин) характеризуется хорошо пальпируемыми уплотнениями в молочной железе. Внешне такой фиброз может проявляться гиперемией кожного покрова над местом поражения. Фиброз суставов проявляется скованностью движений и болью в коленях, запястьях и бедрах. Фиброз сухожилий может привести к таким состояниям, как контрактура Дюпюитрена (ладонный фиброматоз), которая вызывает деформацию пальцев рук.
Диагностика фиброза
В зависимости от локализации и причины фиброзных образований могут потребоваться различные диагностические процедуры: Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
ФиброТест (FibroTest)
Комплекс расчётных тестов для определения степени гистологической активности при наиболее распространённых формах патологии печени. Диагностика проводится БЕЗ БИОПСИИ, для расчёта используются результаты исследований крови и минимальные анамнестические данные. До появления комплекса э…
СтеатоСкрин (SteatoScreen)
Комплекс расчётных тестов для определения степени гистологической активности при наиболее распространённых формах патологии печени. Диагностика проводится БЕЗ БИОПСИИ, для расчёта используются результаты исследований крови и минимальные анамнестические данные. До появления комплекса этих тестов гист…
Профиль Первичный миелофиброз
Состав панели: № 777731 Цитогенетический анализ клеток костного мозга (кариотип) Cytogeneticanalysisofbonemarrow (karyotype) Цитогенетическое исследование клеток костного мозга (кариотипирование) – это микроскопический анализ хромосом, который проводится для определения кариотипа,…
Исследования смыв с бронхов
Материал для исследования. В современных эндоскопических приборах имеются специальные приспособления для взятия материала на морфологическое исследование. При эндоскопии могут быть получены: мазки щёточкой, промывные воды, мазки тампоном, мазки-отпечатки щипковых биопсий. Виды эндоскопиче…
Антинуклеарные антитела, IgG, скрининг, ИФА (Антиядерные антитела, Аntinuclear antibodies, ANAs, EIA)
Синонимы: Антинуклеарные антитела, Антинуклеарный фактор; АНФ. Antinuclear Antibody; ANA; Antinuclear factor; ANF. Краткое описание теста «Антинуклеарные антитела, IgG, скрининг, ИФА» Один из распространенных скрининговых тестов, использующихся в диагностике аутоиммунных за…
К каким врачам обращаться В зависимости от симптоматики и характера поражений пациент направляется к профильному специалисту для определения комплекса диагностических и лечебных мероприятий.
Лечение фиброза
В современной медицине применяют консервативные и/или хирургические методы лечения фиброзов. Прежде всего, независимо от выбора метода, необходимо купировать и исключить причины, которые привели к развитию данной патологии.
Выбор того или иного консервативного метода терапии зависит от локализации фиброзированной ткани и распространенности процесса.
К хирургическому методу лечения прибегают в случае необходимости иссечения пораженных тканей. Осложнения Фиброзное замещение тканей приводит к постепенной утрате их специфических функций и дисфункции пораженного органа. С течением времени ткань, в которой развивается фиброз, теряет свою первоначальную структуру, вызывая декомпенсацию того органа, в котором находится.
Профилактика фиброза
В профилактических мероприятиях основную роль играет своевременное и эффективное лечение заболеваний, увеличивающих риск формирования фиброзной ткани.
Источники:
- Henderson, N.C., Rieder, F. & Wynn, T.A. Fibrosis: from mechanisms to medicines. Nature 587, 555–566 (2020).
- Головкин А.С., Кудрявцев И.В., Дмитриев А.В., Калинина О.В. Фиброзные изменения сердечно-сосудистой и дыхательной систем после перенесенной COVID-19: вклад факторов иммунной системы и генетическая предрасположенность. Российский кардиологический журнал. 2020;25(10):4087.
- Временные методические рекомендации. Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19). Минздрав РФ, версия 15 от. 22.02.2022.
- Клинические рекомендации «Кистозный фиброз (Муковисцидоз)». Разраб.: Союз педиатров России, Ассоциация медицинских генетиков, Российское респираторное общество, Российское трансплантологическое общество, Ассоциация детских врачей Московской области. – 2021.
- Клинические рекомендации «Идиопатический легочный фиброз». Разраб.: Российское респираторное общество. – 2021.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Порок аортального клапана: особенности протекания и лечения
Согласно статистике, нарушения работы сердечнососудистой системы стали все чаще наблюдаться у людей старше 30 лет. Причин, провоцирующих патологии, множество. Если одни заболевания поддаются лечению и, убрав провоцирующие факторы можно добиться нормализации здоровья, то другие сопровождают больного на протяжении всей жизни и могут существенно сократить ее.
Порок аортального клапана относится к серьезным патологиям. Чаще требует хирургического вмешательства. Бывает врожденным и приобретенным. Появляется в результате сужения устья аорты или неполного смыкания ее клапана.
Причины возникновения и симптомы
Точной статистики по распространенности заболевания по возрастным группам и половой принадлежности не существует, однако кардиологи отмечают, что у женщин оно выявляется в несколько раз чаще, чем у мужчин. Пиковое количество пациентов наблюдается среди людей старшего пенсионного возраста. При этом основные причины могут быть:
- кальцификация створок;
- прогрессирование ревматизма;
- идиопатическое расширение аорты;
- артериальная гипертензия и эндокардит;
- аневризма;
- врожденный порок аортального клапана.
Дать толчок к появлению либо прогрессированию нарушения нормальной работы органа также может травма грудной клетки, артриты, сифилис и некоторые патологии, которые развиваются у человека на протяжении длительного времени.
8 (495) 320-21-03
Круглосуточно без выходных
Степени
Опасность для здоровья пациента и необходимость хирургического вмешательства зависит от степени аортальной недостаточности.
| Первая, полная компенсация | не более 15 | Не требуется |
| Вторая, скрытая СН | от 15 до 30 | Требуется при определенных условиях |
| Третья, относительная коронарная недостаточность | до 50 | |
| Четвертая, выраженная левожелудочковая недостаточность | более 50 | |
| Вопрос решается индивидуально | Не требуется в связи с его бесполезностью. |
В зависимости от степени происходит деформирование створок и изменяется количественный объем попадающей по аорте в сердце крови. Начальную, первую стадию заболевания определить фактически невозможно. Признаки у больного полностью отсутствуют или ощущаются, как побочные явления других болезней. Это происходит из-за того, что сердце подстраивается под изменение объема и компенсирует его.
Симптоматика
С развитием патологии орган перестает справляться со своими функциями, появляется характерная при пороке аортального клапана симптоматика:
- шум в ушах и головокружение при движении или смене позы;
- усиленное сердцебиение, явно выраженная пульсация в кровеносных сосудах;
- отдышка, быстрая утомляемость, обморочные и предобморочные состояния, тошнота;
- давящее чувство тяжести в правом подреберье, а также отеки нижних конечностей;
- приступы кашля при нахождении в положении лежа, стоя ощущение постоянной слабости.
Из-за нехватки кислорода цвет лица у человека становится бледно-серым, наблюдается синеватый отлив губ, появляются типичные круги под глазами. Также при осмотре пациента кардиолог изучает наличие и выраженность симптомов:
- разницу между верхним и нижним показателями АД;
- пульсация на сонных артериях, язычке и миндалинах;
- реакцию зрачков на сокращения сердца, сердечные шумы;
- изменения размеров органа, выпячивание его в области груди.
Диагностика
Точное диагностирование заболевания можно произвести только на основании объективных данных, полного кардиологического обследования, биохимического исследования крови и ряда других анализов.
По наличию клинических симптомов, тяжести порока, выраженности аортальной недостаточности принимается решение об операции.
У пациентов пожилого возраста за счет низкой сократимости органа функциональное нарушение практически незаметно.
Определить тяжесть патологии можно после изучения площади отверстия по отношению к кровяному потоку. Артериальная недостаточность устанавливается по показателю обратного кровотока.
Кардиолог может при прослушивании определить начало развития порока двустворчатого аортального клапана:
- при стенозе характерен систолический шум с ослаблением 2 тона на аорте;
- на недостаточность указывает шум во время диастолы.
Обязательно изучение работы сердца путем проведения:
- ЭКГ;
- рентгенологического обследования;
- МРТ для исключения коронарной недостаточности и других патологий.
Однако основой для выбора лечения является ЭхоКГ.
Большое значение при диагностировании имеет точное описание больным своих ощущений, поэтому перед приемом можно записать все жалобы и дать врачу их прочитать.
8 (495) 320-21-03
Круглосуточно без выходных
Лечение на разных стадиях
В зависимости от причины, степени, стадии порока аортального клапана и других факторов могут использоваться разные методы лечения. Больному необходимо регулярно наблюдаться у специалиста и проходить назначенные им обследования. При отсутствии явно выраженных симптомов:
- мягко выраженный порок – раз в 3 года;
- умеренная форма – раз в 24 месяца;
- тяжелая степень – ежегодно, иногда чаще.
Из лекарственных средств назначаются препараты:
- ревматическая природа заболевания – антибиотики;
- артериальная гипертензия – для нормализации АД.
Оперативное вмешательство не требуется, необходим только постоянный контроль со стороны лечащего врача.
При появлении клинических жалоб для облегчения состояния больного в дооперационный период либо при невозможности операции назначают:
- ингибиторы, диуретики, нитраты;
- вазодилататоры и бета-блокаторы;
- препараты, улучшающие кровообращение.
Своевременно проведенная операция может помочь полностью избавиться от порока аортального клапана. При забросе крови в количестве, не превышающем 30%, и незначительной деформации створок, рекомендовано проведение внутриаортальной баллонной контрпульсации. При сильных изменениях строения, допускающих заброс крови более 30%, требуется имплантация.
Хирургическое лечение
У человека с пороком сердца двустворчатый аортальный клапан требует протезирования или замены в нескольких случаях.
| Тяжелая степень стеноза | Жалобы на сильные боли и ухудшение состояния. |
| Сопутствующая ишемия, требующая аортокоронарного шунтирования. | |
| Дополнительные патологические изменения органа, требующие оперативного вмешательства. | |
| Показатель фракции выброса при сократимости сердца ниже 50%. | |
| Тяжелая клапанная недостаточность | Клинические проявления картины заболевания. |
| Требуется хирургическое вмешательство по поводу других заболеваний органа. | |
| Понижение фракции выброса при отсутствии жалоб со стороны пациента. | |
| Слишком большое увеличение желудочков. |
Хирургическое вмешательство в основном проводится после 30-35 лет, но при ускоренном развитии болезни может состояться в любой период. Количество противопоказаний к протезированию минимально. Ими являются:
- декомпенсированный диабет;
- онкологические заболевания;
- послеинсультное состояние;
- истощение и анемия.
Для каждого больного прогнозируется его состояние в момент проведения операции и в реабилитационный период. В зависимости от этого дается вывод о возможности возвращения к привычной жизни.
Прогноз
- Построение планов лечения болезни и выбор методов происходит после проведения диагностики и выявления тяжести порока аортального клапана.
- Слабо выраженная гипертрофия с сильным препятствованием кровотоку приводит к уменьшению количества сокращений сердца и соответственно постепенно понижает лечебный эффект от хирургического вмешательства.
- Процесс гипертрофии позволяет на определенном этапе болезни стабилизировать работу сердца, но при этом может стать причиной развития стенокардии и увеличить вероятность инфаркта.
- Если порок аортального клапана сердца развивался бессимптомно, а затем началось быстрое его прогрессирование, то последующая продолжительность жизни человека составляет не более 3-х лет.
Факторы риска и профилактика заболевания
Пороки аортального клапана сердца можно разделить на 2 группы.
| Врожденный | При внутриутробном развитии плода на 2-8 неделях формирования. | Генетическая предрасположенность. Радиационное облучение, краснуха и другие вирусные инфекции. Курение, алкогольная и наркотическая зависимость матери. |
| Дефект становится заметным по мере роста ребенка. | Присутствие над АК мышечного валика. Конструкция клапана двух- или одно-, а не трехстворчатая. Под клапаном имеется мембрана с отверстием. | |
| Приобретенный | В любом возрасте | Инфекционные болезни, приводящие к попаданию микроорганизмов на орган. Последующее появление на месте локализации колонии соединительной ткани ведет к деформации клапанов. |
| Заболевания аутоиммунного вида становятся толчком к срастанию карманов и изменению аортного устья. | ||
| Нарушения возрастного типа, в основном кальцинирование краев створок и нарастание жировых бляшек, приводит к закрытию просвета. |
Мер профилактики гарантирующих полную защиту от заболевания не существует, но понижению риска способствуют:
- своевременное лечение стрептококковых инфекций;
- при имеющемся ревматизме постоянное наблюдение у специалиста;
- прием определенных групп антибиотиков и других препаратов, назначенных кардиологом;
- полное исключение алкоголя, наркотиков и курения;
- занятие допустимыми формами физических упражнений.
Порок аортального клапана нуждается в лечении с использованием научных методов терапии. Народные способы не оказывают нужного воздействия и могут привести к тому, что будут упущены сроки, когда болезнь можно вылечить. Поэтому при любых отклонениях нужна врачебная помощь.
8 (495) 320-21-03
Круглосуточно без выходных

 Фиброз печени
Фиброз печени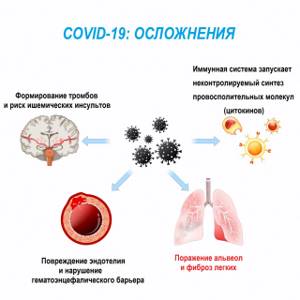
 Фиброз суставов проявляется скованностью движений и болью в коленях, запястьях и бедрах. Фиброз сухожилий может привести к таким состояниям, как контрактура Дюпюитрена (ладонный фиброматоз), которая вызывает деформацию пальцев рук.
Фиброз суставов проявляется скованностью движений и болью в коленях, запястьях и бедрах. Фиброз сухожилий может привести к таким состояниям, как контрактура Дюпюитрена (ладонный фиброматоз), которая вызывает деформацию пальцев рук.