Высокое артериальное давление (АД) провоцирует задержку солей натрия и уменьшает выведение воды почками. Проявляется отеками на фоне сниженной насосной функции сердца.
В комплексной терапии артериальной гипертензии (АГ) и сердечной недостаточности (СН) активно применяют диуретики. Мочегонные при устойчивом высоком давлении устраняют задержку жидкости, снижают нагрузку на миокард.
Правильно подобранные медикаменты помогают контролировать АД. Принимают мочегонное при повышенном давлении из указанной группы под надзором лечащего доктора.
Отеки на лице, нижних, верхних конечностях и туловище возникают в результате нарушения водно-солевого обмена с задержкой натрия, накопления жидкости в тканях и межклеточном пространстве.
Основные причины: повышение давления в сосудах (капиллярах, венах и артериях), уменьшение количества белков в плазме крови, снижение функции почек. При кардиоваскулярной патологии отеки свидетельствуют о нагрузке на миокард в результате устойчивого давления.
Это симптом гипертонии и СН, что требует незамедлительного лечения.
При подобной патологии диуретики применяют в комбинации с антигипертензивными лекарствами, для улучшения питания сердечной мышцы, возобновления венозного оттока, устранения застоя в легких и уменьшения отдышки.
Используют пять групп мочегонных:
- Петлевые диуретики составляют основную группу. Быстро действуют, улучшают всасываемость натрия и хлора, стимулируя выделение хлора с мочой. За счет этого нормализуется выведение жидкости и уменьшается периферическая отечность.
- Тиазидные препараты действуют иначе: уменьшают обратное всасывание калия и натрия, увеличивая диурез. Бесконтрольный прием опасен гипокалиемией, что требует внимательного расчета дозировки и кратности мочегонного средства. Лекарство противопоказано при почечной недостаточности.
- Калийсберегающие стимулируют выведение солей натрия, что в комплексе улучшает выделение жидкости почками и устраняет отечность тканей. Безопасная группа медикаментов, чаще их назначают для самостоятельного приема для поддержания водно-солевого обмена и профилактики отеков у пациентов с хронической кардиоваскулярной патологией.
- Осмотические диуретики воздействуют на осмолярность плазмы крови, стимулируют почечную фильтрацию. На фоне артериальной гипертензии при сердечной недостаточности их назначают крайне редко, в условиях стационара.
- Мочегонные из группы ингибиторов фермента карбоангидразы повышают всасывание натрия и выведения жидкости почками. Эти препараты влияют на рН мочи, вызывают ацидоз, что требует от врача внимания. В лечении АГ такие диуретики используют не часто.
Показания
В кардиологии для лечения АГ и СН чаще применяют петлевые и тиазидные диуретики. Рекомендованы для устранения отеков разного генеза: почечных, циррозе, задержке жидкости при лишнем весе. Гидрохлортиазид и аналоги показаны при несахарном диабете для уменьшения мочевыделения и разрешены беременным.
«Спиронолактон» и калийсберегающие мочегонные эффективны при застойной кардиальной недостаточности, сочетаются с другими антигипертензивными. Назначают пациентам с синдромом Конна, при вторичном и первичном гиперальдостеронизме. Помогают выводить жидкость в предменструальном периоде, рекомендованы в качестве дополнительного средства при нехватке магния и калия.
Осмотические диуретики прописывают для купирования отека мозговой ткани, при церебральной гипертензии, тяжелой патологии печени с асцитом. У пациентов с эпилепсией или острым приступом глаукомы используют как средство неотложной терапии.
Ингибиторы карбоангидразы чаще применяют в офтальмологии для лечения всех форм глаукомы и неврологии для коррекции судорожных приступов. В кардиологии рекомендованы при неэффективности других мочегонных, артериальном давлении при сердечной недостаточности и отеках, спровоцированных приемом лекарств.
Список рекомендованных препаратов
Выбор лекарственного средства зависит от патологии.
Далее представлен список мочегонных таблеток при гипертонии:
| 1. | Петлевые | «Фуросемид», «Лазикс», «Торасемид» («Торсид»), «Этакриновая кислота» («Урегит») | «Фуросемид» и аналоги выпускают в таблетках (принимать по 40 мг 1-2 раза в день). Максимальная суточная доза 80-160 мг. При почечной недостаточности до 320 мг. Ампулы 1% внутривенно, по 20-60 мг, в сутки не более 120 мг. «Этакриновая кислота» в таблетках и ампулах по 0,05 г, не больше 0,1 г в день. |
| 2. | Тиазидные | «Гидрохлортиазид», «Индапамид» («Арифон, Равел» | «Гипотиазид» назначают по 0,025-0,05 г в сутки, в тяжелых случаях 0,2 г, 3-7 дней с перерывом 3-4 дня. «Индапамид» по 2,5 мг принимают однократно. |
| 3. | Калийсберегающие | «Спиронолактон», «Верошпирон» | Выпускают в таблетках для перорального приема. Минимальная дозировка – 25мг, при АГ и СН в сутки показан прием 50-100 мг, максимальная – 200 мг. Дозу рассчитывают индивидуально. |
| 4. | Осмотические | «Маннит», «Мочевина» | «Маннитол» вводят в вену по 0,5-1,5 г/кг с 10-20% натрия хлорида или 5% глюкозы. В сутки не больше 140-180 г. |
| 5. | Ингибиторы карбоангидразы | «Диакарб», «Ацетазоламид» («Дихлорфенамид») | Основной представитель – «Диакарб». Применяют в среднем 0,125-0,25 г 1-2 раза в день в течение 2-4 дней, после чего прекращают прием. |
Побочные эффекты и противопоказания
Все мочегонные препараты, что применяются при высоком давлении, на фоне длительного приема вызывают электролитные нарушения в результате потери с мочой калия, магния, натрия и хлора.
Выведение жидкости провоцирует изменение рН крови, снижение давления, ухудшение самочувствия с симптомами выраженной слабости, головной боли, судорог. Большие дозы лекарств при сохраненной функции почек приводят к обезвоживанию, гиповолемии.
При сгущении крови повышает риск тромбообразования. Возможна индивидуальная чувствительность и развитие аллергии.
Неправильный расчет дозировки и кратности приема петлевых диуретиков провоцирует резкое выведение значительного объема мочи с потерей электролитов.
Возникает компенсаторное повышение креатинина и мочевой кислоты, что ухудшает состояние при подагре. У пациентов с диабетом может развиться гиперосмолярная кома.
Не показаны для лечения при тяжелой степени нарушения почечной функции, анурии, печеночной энцефалопатии.
При приеме тиазидных средств возможно развитие непереносимости с аллергией и сыпью на коже, диспепсией, сна, психического состояния. Со стороны кардиоваскулярной системы велик риск падения АД на фоне потери жидкости, тахикардии и головной боли. Лекарство противопоказано при почечной недостаточности с клиренсом креатинина
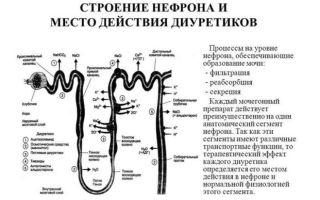
Основные группы мочегонных препаратов по механизму действия
15.06.21
Диуретики – широкая группа лекарственных средств, предназначенных для выведения жидкости из организма. В конечном итоге они стимулируют образование мочи и ее выведение, но их механизм действия отличается, поскольку они могут относиться к разным фармакологическим группам.
Специфика механизма действия диуретиков
Диуретики специфическим образом воздействуют на почки. Мочегонный эффект достигается за счет воздействия на эпителий почечных канальцев, ферменты и гормоны, от которых зависит работа мочевыделительной системы. Они замедляют обратное всасывание жидкости, поэтому моча накапливается быстрее и, следовательно, быстрее выводится из организма.
Препараты широко применяются для снижения артериального давления у людей пожилого возраста и лиц с сердечной недостаточностью благодаря свойству нормализовывать давление за счет уменьшения объема крови. Также они используются для ликвидации отечности при заболеваниях почек, печени, сердечно-сосудистой системы и других болезнях, когда необходимо снизить содержание жидкости в тканях.
Диуретики влияют на процессы выведения калия, магния, фосфатов, хлора и бикарбонатов, поэтому их длительный прием приводит к проявлению соответствующих побочных эффектов.
Классификация диуретиков
Действие диуретиков определяется их физико-химическими свойствами, характером воздействия на участки нефрона (структурная единица почки, участвующая в образовании мочи).
Петлевые диуретики
Оказывают воздействие на кортикальный сегмент петли Генле, выводят натрий. Длительный прием вызывает увеличение концентрации в плазме крови мочевой кислоты.
- Прием петлевых диуретиков показан при различных сердечно-сосудистых заболеваниях (ХСН, повышение АД, гипертонический криз), почечной недостаточности в остром и хроническом течении, циррозе печени, сопровождающемся отеками, повышенном содержании кальция в крови и моче, отеке легких, интоксикациях.
- Причем острая сердечная недостаточность прямое показание к внутривенному введению петлевых диуретиков.
- Препараты, относящиеся к петлевым диуретикам:
- Противопоказания: низкое содержание натрия в крови, аллергия на сульфаниламиды (при назначении фуросемида, например, препарата «Лазикс»)), отсутствие мочи в мочевом пузыре или так называемая анурия при острой почечной недостаточности, когда разовый прием препарата не дает должного эффекта.
Тиазидные и тиазидоподобные диуретики
Тиазидные диуретики являются производными бензотиадиазина, т.е. содержат бензольное и тиазиновое кольцо, и воздействуют на начальную часть дистального канальца. Тиазидоподобные диуретики оказывают такое же действие.
Увеличивая выработку мочи, они непосредственно влияют на кровоток. Под действием активных веществ сосуды в меньшей степени реагируют на сосудосуживающие препараты, но усиливается их реакция на ганглиоблокаторы – снижается артериальное давление. Периферическое сопротивление сосудов за счет расслабления их стенок уменьшается, как и нагрузка на миокард, легочный круг кровообращения. Это позволяет бороться с застойными явлениями в легких.
Одним из эффективных тиазидных диуретиков является Гипотиазид. Он имеет средний мочегонный эффект. А яркий представитель тиазидоподобных лекарственных средств – Индапамид.
Показаниями к их применению служат: артериальная гипертензия, несахарный диабет, предменструальный синдром, хроническая сердечная недостаточность, цирроз печени, субкомпенсированная глаукома.
К противопоказаниям относят повышенную чувствительность к сульфаниламидным лекарственным препаратам, подагру, повышенное содержание кальция в организме, но пониженное содержание калия и натрия (натрийурез менее выражен, чем при применении петлевых диуретиков), 1 триместр беременности и период лактации.
Тиазидные и тиазидоподобные диуретики не эффективны при почечной недостаточности. ХПН является противопоказанием.
Калийсберегающие диуретики
Их действие сосредоточено в той области дистальных канальцев, где происходит обмен ионов натрия и кальция. Они также, как петлевые и тиазидные диуретики способствуют диурезу натрия, но не вызывают понижения уровня калия, поэтому показаны при гипокалиемии. Кроме того, они вызывают уменьшение экскреции магния и кальция.
- Различают конкурентные антагонисты альдостерона:
- и блокаторы натриевых каналов:
- Препараты оказывают слабый диуретический эффект и применяются для профилактики гипокалиемии при использовании других типов диуретиков.
- Противопоказанием служит гиперкалиемия и почечная недостаточность, так как риск превышения нормального уровня калия в этом случае увеличивается.
Ингибиторы карбоангидразы
К ингибиторам карбоангидразы относят препараты, которые воздействуют на проксимальный каналец. Это в первую очередь Диакарб, содержащий ацетазоламид. Этот препарат имеет диуретический, противоглаукомный и противоэпилептический эффект. Однако диуретический эффект слабый. Он тормозит реабсорбцию натрия не более чем на 3%, но способен вызвать гипокалиемию и ацидоз.
Также к этой группе относятся комбинированные препараты:
- Триампур;
- Модуретик и другие.
Как диуретические средства, ингибиторы карбоангидразы используются редко. Основные показания к их применению:
- острая глаукома;
- повышение внутричерепного давления;
- эпилепсия;
- лейкозы и лечение цитостатиками, сопровождающиеся повышением уровня мочевой кислоты в крови.
Выбирает диуретический препарат врач после соответствующего обследования. Из-за мощного воздействия этих препаратов на организм, большого количества противопоказаний и побочных эффектов самостоятельное лечение запрещено.
Основным принципом выбора препарата является назначение наиболее слабого из диуретиков, действия которого достаточно для достижения требующегося эффекта. Комбинация диуретиков с разным механизмом действия применяется при недостаточной эффективности монотерапии.
Возможно ли длительное применение диуретиков у лиц с высоким сердечно-сосудистым риском и метаболическими нарушениями? | #06/07 | «Лечащий врач» – профессиональное медицинское издание для врачей. Научные статьи
Концепция первичной профилактики сердечно-сосудистых заболеваний (ССЗ), связанных с атеросклерозом, приобретает большую значимость, что обусловлено увеличением сердечно-сосудистой заболеваемости и смертности в нашей стране. Проблема носит не только медицинский, но и социальный характер, поскольку наибольшее число пациентов находится в трудоспособном возрасте.
Первичная профилактика подразумевает выявление и коррекцию факторов риска развития ССЗ. На протяжении последних 50 лет было выявлено более 200 факторов риска, которые внесли различный вклад в развитие сердечно-сосудистых осложнений.
Эксперты ВОЗ выделяют семь факторов риска (артериальная гипертензия (АГ), гиперхолестеринемия, курение, ожирение, алкоголь, малоподвижный образ жизни), на долю которых приходится 75,6% потенциального риска развития инфаркта миокарда (ИМ) и инсульта [1].
Согласно данным проспективных исследований, смертность от АГ составляет 40% показателей смертности от ССЗ и 70–80% смертности от мозгового инсульта [2].
Однако у лиц, страдающих АГ, риск развития сердечно-сосудистых осложнений определяется не только уровнем артериального давления (АД) (хотя увеличение цифр АД сочетается с нарастанием коронарного риска), но и наличием других факторов риска и сопутствующих заболеваний, а также поражением органов-мишеней. По данным ГНИЦ практической медицины, только 10% больных АГ не имеют других факторов риска; у 20% выявляется один дополнительный фактор, у 40% АГ сочетается с двумя факторами риска, а 30% лиц имеют три и более факторов риска [3].
В 90-х годах XX в. была разработана концепция суммарного риска сердечно-сосудистых осложнений.
Благодаря результатам проспективных исследований, проводившихся не менее 10 лет, разработаны таблицы для определения риска возможного развития сердечно-сосудистых осложнений (ИМ, инсульт и смерть от сердечно-сосудистых осложнений) [4].
Для этого, наряду со степенью повышения АД, учитываются возраст, пол, курение, уровень общего холестерина и наличие сахарного диабета.
Какие преимущества имеет определение суммарного риска? Во-первых, определив уровень различных факторов риска, мы получаем унифицированное значение — уровень общего (суммарного) риска для каждого индивидуума.
Это позволяет оценить состояние пациента в целом и определить тактику его дальнейшего ведения (применение только немедикаментозной терапии, назначение одного препарата или агрессивное многокомпонентное лечение). Во-вторых, с помощью таблицы риска можно контролировать эффективность проведенной терапии. Например, применяя европейскую таблицу SCORE, мы обнаружили следующее: среди 500 больных АГ I–II степени 18% имеют низкий коронарный риск и у 21% выявлен умеренный риск, тогда как 60% амбулаторных больных, страдающих АГ не менее 5 лет, имеют высокий и очень высокий суммарный риск развития сердечно-сосудистых осложнений [3].
Чем обусловлен высокий суммарный коронарный риск среди амбулаторных пациентов с АГ? Среди больных с высоким коронарным риском у 42% АГ сочетается с абдоминальным ожирением, гиперлипидемией и нарушением толерантности к глюкозе, у 30% выявлено сочетание АГ с абдоминальным ожирением и гиперлипидемией без нарушения углеводного обмена. В 21% случаев высокий коронарный риск обусловлен сочетанием АГ и гиперлипидемии, и всего лишь у 3% больных риск увеличивается за счет высоких цифр АД. Таким образом, в большинстве случаев высокий суммарный коронарный риск обусловлен не только выраженностью АГ, но и наличием метаболических нарушений.
Под термином «метаболические нарушения» подразумеваются нарушения жирового, углеводного и липидного обменов. В 1988 г. появился новый термин — «метаболический синдром», включающий АГ, абдоминальное ожирение, гипертриглицеридемию, низкий уровень холестерина липопротеидов высокой плотности и нарушение толерантности к глюкозе.
Патогенетической основой этого нарушения является инсулинорезистентность [5]. Было показано, что в развитии АГ в рамках метаболического синдрома задействованы три механизма: 1) нарушение реабсорбции натрия и задержка жидкости в организме; 2) изменение транспорта ионов; 3) активация симпатоадреналовой и ренин-ангиотензин-альдостероновой системы.
Следовательно, в патогенезе АГ в сочетании с метаболическими нарушениями усиление реабсорбции натрия в почечных канальцах играет важную роль.
В связи с этим возникает вопрос, являвшийся на протяжении многих лет объектом бурной дискуссии: оправдано ли применение диуретиков у больных с АГ и метаболическими нарушениями? Если да, то какой из них является предпочтительным для длительного применения?
Современная классификация диуретиков: механизмы действия, показания и метаболические эффекты
В зависимости от почечной локализации и механизма действия, мочегонные препараты, или диуретики, подразделяются на шесть групп: тиазиды, тиазидоподобные, петлевые, калийсберегающие, осмотические диуретики и ингибиторы карбоангидразы (табл.).
Тиазидные диуретики действуют в основном на клетки дистального извитого канальца изнутри, где блокируют реабсорбцию натрия хлорида. Это приводит к снижению объема циркулирующей крови, следовательно, к снижению сердечного выброса и уровня АД. Данный эффект наступает через 1–2 ч и длится обычно 12–18 ч.
Тиазиды являются самыми сильными калийвыводящими мочегонными. Тиазидоподобные диуретики структурно схожи с тиазидами, при этом наряду с незначительной диуретической активностью, обладают выраженным антигипертензивным свойством.
Петлевые диуретики воздействуют на толстые восходящие отделы петли Генле, блокируя реабсорбцию ионов натрия, хлора, воды и вызывают выраженный диурез. Этими препаратами пользуются для лечения отечного синдрома различного генеза.
Калийсберегающие диуретики (спиронолактон) связаны с конкурентной блокадой связывания альдостерона с рецепторами собирательных трубок почечных нефронов, вследствие чего уменьшаются реабсорбция натрия и секреция калия. В результате повышается выведение натрия и воды при сохранении калия в кровотоке.
Эти препараты применяются в основном при сердечной недостаточности, асците и гипокалиемии. Осмотические диуретики вызывают нарушение реабсорбции жидкости и натрия в канальцевом аппарате почек, что связано с их высокой осмотической активностью. В конечном итоге это приводит к массивному диурезу.
Механизм действия еще одного диуретика связан с угнетением фермента карбоангидразы в проксимальных канальцах почек, вследствие чего снижается реабсорбция бикарбоната. При этом нереабсорбированный натрий выделяется в виде бикарбонатов с мочой [6, 7].
Среди всех мочегонных препаратов для длительного контроля АД пользуются двумя группами диуретиков: тиазидными и тиазидоподобными [8].
Антигипертензивный эффект тиазидных диуретиков имеет дозозависимый эффект. При дозе гипотиазида (наиболее часто употребляемого тиазида в России) 50–100 мг/сут гипотензивный эффект отмечается у 80–90% больных, при дозе 25 мг/сут — у 60–75% и при 12,5 мг/сут только у 50–60%. Однако препарат имеет ряд негативных метаболических эффектов.
В первую очередь, это диабетогенный эффект, влияние на липидный и пуриновый обмены. Механизм негативного действия тиазидов обусловлен выраженным выводом калия. Потеря внеклеточного и внутриклеточного калия в β-клетках поджелудочной железы приводит к нарушению секреции инсулина и гипергликемии.
Установлено, что диабетогенный эффект является дозозависимым [6].
По данным исследования MRFIT, применение гипотиазида выше 50 мг/сут в течение 6 лет привело к развитию сахарного диабета 2 типа достоверно чаще при сравнении с двумя исследованиями (SHEP, TOMHS), в которых на фоне 25 мг гипотиазида не отмечалось достоверного увеличения риска развития сахарного диабета 2 типа [9].
Влияние тиазидов на липидный обмен больше зависит от длительности приема препарата. Прием тиазидов на протяжении 3–12 мес приводит к увеличению уровня холестерина на 5%. В некоторых случаях эта группа препаратов способна спровоцировать клиническую картину подагры или способствовать увеличению уровня мочевой кислоты, что также является дозозависимым эффектом.
Тиазидоподобные диуретики относятся к молодому поколению мочегонных препаратов. Они применяются в малых дозах и, в отличие от тиазидов, гораздо меньше влияют на реабсорбцию натрия хлорида (и, соответственно, обладают минимальным калийвыводящим свойством).
Эти обстоятельства позволяют рассуждать об отсутствии у тиазидоподобных диуретиков отрицательного метаболического и диабетогенного эффекта.
Благодаря сосудорасширяющему эффекту данные препараты широко применяются в качестве антигипертензивных средств в виде монотерапии и в сочетании с другими гипотензивными препаратами [10].
Роль диуретиков в снижении сердечно-сосудистых осложнений: краткий метаанализ проспективных исследований
За последние 30 лет проведено более 10 крупных исследований с применением диуретиков. В сравнительных исследованиях с твердыми конечными точками изучалась роль диуретиков в снижении ССЗ и смертности [9]. В трех крупных исследованиях анализировалась эффективность применения диуретиков у больных с метаболическими нарушениями и гипергликемией.
В исследовании SHEP (Systolic Hypertension in the Eldery Program) пациенты старше 60 лет с изолированной АГ путем рандомизации были распредены в две группы: в первой получали хлорталидон в дозе 12,5–25 мг/сут, во второй — плацебо [11].
При необходимости в первой группе в схему терапии добавляли атенолол 25–50 мг/сут, во второй группе — другие антигипертензивные препараты. Конечными точками считали смертельный и несмертельный инсульт, ИМ и смерть от ССЗ. Снижение уровня АД до 143/68 мм рт. ст. (во второй группе — 155/72 мм рт. ст.
) на фоне хлорталидона сопровождалось снижением случаев ИМ, инсульта и всех сердечно-сосудистых осложнений.
В 2002 г. были опубликованы результаты одного из масштабных исследований в истории медицины (ALLHAT), в котором участвовали 42000 больных с АГ с сочетанием одного или нескольких факторов риска. Треть больных наряду с АГ имела сахарный диабет и другие метаболические нарушения [12].
Целью исследования было сравнение влияния диуретика хлорталидона в дозе 12,5–25 мг и других антигипертензивных препаратов (доксазозин — 2–8 мг, амлодипин — 2,5–10 мг, лизиноприл — 10–40 мг) на сердечно-сосудистую заболеваемость и смертность.
На фоне хлорталидона отмечалось преимущественное снижение риска инсульта и сердечной недостаточности, тогда как по частоте смертельного и несмертельного ИМ эффективность диуретика и ингибитора АПФ были сопоставимы.
Однако в группе больных, получавших тиазидный диуретик, частота вновь возникшего сахарного диабета 2 типа была достоверно выше по сравнению с антагонистами кальция и ингибиторами АПФ. В целом тиазидные диуретики в среднетерапевтической дозе при длительном приеме у больных с высоким риском и метаболическими нарушениями достоверно снижают риск развития ССЗ и их осложнений.
Мочегонные средства (диуретики)
ЛЕКЦИЯ №16. Мочегонные средства (диуретики).
Это препараты,
которые повышают выделение почками
воды и солей натрия. В основе действия
диуретиков лежит торможение реабсорбции
солей натрия и воды, то есть они являются
салуретиками (от латинского sal
– «соль»).
По силе действия
различают 3 основные группы диуретиков:
Это так называемые
петлевые диуретики, то есть действующие
в области петли Генле нефрона почек. К
ним отностятся:
-
фуросемид (лазикс)
-
урегит
-
буфенокс
-
этакриновая кислота.
Они характеризуются
высокой экскретируемой
фракцией натрия
– количество (%) удаленного из организма
натрия. В норме она равна 1%, а 90 % воды и
солей реабсорбируются обратно. Мошные
диуретики повышают экскретируемую
фракцию натрия до 20-30%.
Действуют в
начальной части дистальных канальцев
нефрона. Экскретируемая фракция натрия
повышается до 5-10%. Здесь можно отметить
2 группы умеренных диуретиков:
- гипотиазид (дихлотиазид)
- циклометиазид
- маннит (маннитол) – его особенность в действии на проксимальные канальцы нефрона.
Действуют в
собирательных трубочках нефрона,
повышают экскретируемую фракцию натрия
невысоко – до 5%. По отношению к главному
минералкортикоидному гормону –
альдостерону – выделяют такие подгруппы:
- спиронолактон (альдактон)
- верошпирон
-
не-антагонисты альдостерона
-
1 и 2 группы обладают
калий-уретическим действием, поэтому
один из побочных эффектов их при
применении – гипокалийемия. - 3-я группа (слабые
диуретики) наоборот, обладает К+-сберегающим
действием, могут вызвать гиперкалиемию
у больных с ХПН, поэтому другое название
их – калий-сберегающие
диуретики. - Для всех трёх
групп диуретиков характерно гипотензивное
действие,
поэтому их применяют для лечения
гипертонической болезни и других
вторичных (симптоматических) гипертензий. - МЕХАНИЗМ гипотензивного действия диуретиков:
-
в первые часы и дни АД снижается благодаря диуретическому действию, с последующим снижением ОЦК и уменьшением сердечного выброса
-
затем постепенно присоединяется и периферическая вазодилятация, так как происходит «вымывание» Nа+ из сосудистой стенки, повышается ПП (пороговый потенциал) мембраны гладкомышечных клеток, при этом снижается их возбудимость и происходит вазодилятяция
-
диуретики опосредуют увеличение синтеза в сосудистой стенке простагландинов (PgE2, простациклина — PgI2) и кининов (брадикинин), способствующие вазодилятации.
-
ПРИМЕНЕНИЕ
этого свойства диуретиков – для лечения
гипертензий. - МОЩНЫЕ
ДИУРЕТИКИ - Основной
представитель – ФУРОСЕМИД (лазикс). -
Механизм действия
– тормозит реабсорбцию натрия и воды
в восходящем отделе петли Генле.
Стенка почечного
канальца представляет собой однослойный
эптителий (смотри ниже схему). Часть
плазматической мембраны, направленной
в просвет мембраны – это люминальная
мембрана, противоположная ей сторона
– базальная мембрана.
Секреция происходит
в проксимальном канальце. Норма натрия
плазмы =138-139 ммольл, такая же концентрация
и в первичной моче, но уже здесь происходит
транспорт Nа+
против концентрационного градиента с
помощью Nа+К+-насоса.
Перенос натрия осуществляется также с
помощью белка-переносчика,
происходит
симпорт (Nа+2Сl-К+)
– толь в восходящем отделе
петли Генле.
- МОЧА ПЛАЗМА
-
(первичная
моча) Nа+ - Н2О+Nа+
- К+
Фуросемид
Nа+2Сl-К+
Nа+ Н2О Сl- К+
Вторичная моча
Фуросемид (lasix)
действует именно на этот белок переносчик,
осуществляющий такой симпорт. Таким
образом, соли и вода остаются во вторичной
моче, с которым и выводятся из организма.
Назначается внутрь,
внутримышечно и внутривенно.
- в таблетках: латентный период 30-60 минут, максимум эффекта через 1-1,5 часа, длительность 4-8 часов
- внутривенно: латентный – 5 минут, максимум – к 30 минуте, длительность – до 3 часов.
В течение суток
вызывается повышенное выделение мочи
до 5 литров, (это соответствует 500 ммольл
Nа+).
Особенности
действия фуросемида:
- относительная низкая токсичность
- большая широта терапевтической дозы (от 20 до 2000 мгсут)
- эффективен при низком уровне клубочковой фильтрации (в норме КФ=100-120 млмин)
- действует на фоне нарушений кислотно-основеного состояния (ацидоз, алкалоз).
ПОБОЧНЫЕ ЭФФЕКТЫ
мощных диуретиков:
-
гипокалийемия – (норма = 4,5-5 ммольл в плазме), и гипокалийгистия. Клиника- повышенная возбудимость миокарда, желудочковые экстрасистолы, на этом фоне сердечные гликозиды токсичны, нарушение тонуса ЖКТ, запоры.
Для профилактики этого назначают: 1) пищу, богатую калием (бананы, картофель, курага), 2) прерывистый прием ФУРОСЕМИДА – 1-2 раза в неделю, через 2-3 дня, 3) комбинация фуросемида с К+-сберегающими диуретиками и препаратами (хлорид калия, панангин, калия оротат, аспаркам)
-
гипонатрийемия – (в норме менее 138 ммольл, ниже 125 – несовместимо с жизнью), проявляется сниженным АД, может быть коллапс, тошнота, рвота, понос, головные боли, головокружения, лечат назначением поваренной соли в пище
-
дегидратация организма, гиповолемия
-
гипохлоремический алкалоз
-
гипергликемия – так как тормозится секреция инсулина при действии фуросемида на бета-клетки поджелудочной железы в островках Лангерханса.
ПРИМЕНЕНИЕ мощных
диуретиков:
-
отек легких различной этиологии
-
отек мозга различной этиологии
-
профилактика и лечение ОПН – в 1 и 2 стадию
-
форсированный диурез при отравлениях
-
отеки при ХСН и других заболеваниях
-
гипертоническая болезнь и другие артериальные гипертензии
-
гипертонический криз
Имеются данные,
что при лечении гипертензий фуросемидом
повышается свертываемость крови, как
правило, при нерациональном их применении,
что способствует тромбообразованию,
осложнениям в виде инсультов, инфарктов.
УМЕРЕННЫЕ
ДИУРЕТИКИ.
Гипотиазид –
основной представитель, действует в
начальной части дистальных канальцев.
Механизм действия представлен на схеме.
- МОЧА ПЛАЗМА
-
(первичная
моча) Nа+ - Н2О+Nа+
- К+
Гипотиазид
Nа+Сl-
Nа+ Н2О Сl- К+
Вторичная моча
Здесь работает
другой белок-переносчик, с другой
локализацией, осуществляющий симпорт
натрия и хлора. На него действует
гипотиазид.
Гипотиазид
нерастворим в воде, поэтому применяется
только в таблетках. Латентный период
0,5-1 час, максимум действия развивается
через 2 часа, длительность эффекта 8-12
часов.
ПОБОЧНЫЕ эффекты
– это умеренные диуретики:
-
гипокалийемия, при длительном применении более выраженный эффект, чем у фуросемид
-
гипохлоремический алкалоз
-
гипергликемия.
ПРИМЕНЕНИЕ:
-
отеки при хронической сердечной недостаточности (ХСН) и других заболеваниях
-
гипертоническая болезнь и другие артериальные гшипертензии.
- СЛАБЫЕ (КАЛИЙ-СБЕРЕГАЮЩИЕ) ДИУРЕТИКИ.
-
Спиронолактон –
антагонист альдостерона, действует в
собирательных
трубочках
нефрона. - Механизм действия:
МОЧА ПЛАЗМА
- Nа+
- Н2О+
- Nа+
К+
каналы
АЛЬДОСТЕРОН
Nа+Н+-ионообменник (усиливает синтез этих
- спиронолактон
- Nа+ Н2О Сl-
Вторичная моча
Удаление этих
ионов из организма возникает в результате торможения реабсорбции. В организме
задерживаются ионы К+, Н+.
Максимум действия
спиронолактона – на 4-5 день, после отмены
действует ещё 2-3 дня.
Побочные эффекты:
-
гиперкалийемия на фоне ХПН
-
метаболический ацидоз.
Применение слабых
диуретиков–
-
отеки при хронической сердечно недостаточности и других заболеваниях
-
гипертоническая болезнь и другие артериальные гипертензии (эффект слабый, поэтому применяются в комбинации с другими антигипертензивными препаратами), здесь развиваются признаки вторичного гиперальдостеронизма с симптомами сердечной недостаточности, поэтому эффективны при гипертонической болезни
-
для профилактики и лечения гипокалийемии при назначении калий-уретических диуретиков (из 1 и 2 группы)
-
несахарный диабет, при недостатке антидиуретического гормона (АДГ), когда моча по составу близка к плазме. Влияние диуретика в этом случае до конца не изучено (они повышают чувствительность собирательных трубочек и дистальных канальцев к АДГ).