Анаэробные инфекции доставляют больному немало хлопот, так как их проявления острые и эстетически неприятные.
Провокаторами этой группы заболеваний являются спорообразующие или неспорообразующие микроорганизмы, которые попали в благоприятные для жизнедеятельности условия.
Инфекции, вызванные анаэробными бактериями, развиваются стремительно, могут поражать жизненно важные ткани и органы, поэтому их лечение необходимо начинать сразу после постановки диагноза, чтобы избежать осложнений или летального исхода.
Что это такое?
Анаэробная инфекция – патология, возбудителями которой являются бактерии, способные расти и размножаться при полном отсутствии кислорода или его низком напряжении. Их токсины обладают высокой проникающей способностью и считаются крайне агрессивными.
К данной группе инфекционных заболеваний относятся тяжелые формы патологий, характеризующиеся поражением жизненно важных органов и высоким уровнем смертности. У больных обычно преобладают проявления интоксикационного синдрома над местными клиническими признаками. Данная патология отличается преимущественным поражением соединительнотканных и мышечных волокон.
Причины анаэробной инфекции
Анаэробные бактерии относят к условно-патогенным и входят в состав нормальной микрофлоры слизистых оболочек, пищеварительной и мочеполовой систем и кожи.
При условиях, провоцирующих их неконтролируемое размножение, развивается эндогенная анаэробная инфекция.
Анаэробные бактерии, обитающие в разлагающихся органических остатках и почве, при попадании в открытые раны вызывают экзогенную анаэробную инфекцию.
Развитию анаэробной инфекции способствуют повреждения тканей, создающие возможность проникновения возбудителя в организм, состояние иммунодефицита, массированное кровотечение, некротические процессы, ишемия, некоторые хронические заболевания.
Потенциальную опасность представляют инвазивные манипуляции (удаление зубов, биопсия и под.), хирургические вмешательства.
Анаэробные инфекции могут развиваться вследствие загрязнения ран землей или попадания в рану других инородных тел, на фоне травматического и гиповолемического шока, нерациональной антибиотикотерапии, подавляющей развитие нормальной микрофлоры.
По отношению к кислороду анаэробные бактерии подразделяют на факультативные, микроаэрофильные и облигатные. Факультативные анаэробы могут развиваться как в обычных условиях, так и при отсутствии доступа кислорода.
К этой группе относятся стафилококки, кишечная палочка, стрептококки, шигеллы и ряд других.
Микроаэрофильные бактерии представляют собой промежуточное звено между аэробными и анаэробными, для их жизнедеятельности кислород необходим, но в малых количествах.
Среди облигатных анаэробов различают клостридиальные и неклостридиальные микроорганизмы. Клостридиальные инфекции относятся к экзогенным (внешним). Это ботулизм, газовая гангрена, столбняк, пищевые токсикоинфекции. Представители неклостридиальных анаэробой являются возбудителями эндогенных гнойно-воспалительных процессов, таких как перитонит, абсцессы, сепсис, флегмоны и т.д.
Симптомы
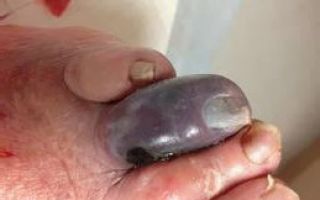
Инкубационный период длится около трех суток. Анаэробная инфекция начинается внезапно. У больных преобладают симптомы общей интоксикации над местным воспалением. Их самочувствие резкое ухудшается до появления локальных симптомов, раны приобретают черную окраску.
Больных лихорадит и знобит, у них возникает выраженная слабость и разбитость, диспепсия, заторможенность, сонливость, апатичность, падает кровяное давление, учащается сердцебиение, синеет носогубный треугольник. Постепенно заторможенность сменяется возбуждением, неспокойствием, спутанностью сознания. У них учащается дыхание и пульс.
Состояние ЖКТ также изменяется: язык у больных сухой, обложен, они испытывают жажду и сухость во рту. Кожа лица бледнеет, приобретает землистый оттенок, глаза западают. Возникает так называемое «маска Гиппократа» — «fades Hippocratica». Пациенты становятся заторможенными или резко возбужденными, апатичными, депрессивными. Они перестают ориентироваться в пространстве и собственных чувствах.
Местные симптомы патологии:
- Отек тканей конечности быстро прогрессирует и проявляется ощущениями полноты и распирания конечности.
- Сильная, нестерпимая, нарастающая боль распирающего характера, не снимаемая анальгетиками.
- Дистальные отделы нижних конечностей становятся малоподвижными и практически нечувствительными.
- Гнойно-некротическое воспаление развивается бурно и даже злокачественно. При отсутствии лечения мягкие ткани быстро разрушаются, что делает прогноз патологии неблагоприятным.
- Газ в пораженных тканях можно обнаружить с помощью пальпации, перкуссии и прочих диагностических методик. Эмфизема, крепитация мягких тканей, тимпанит, легкий треск, коробочный звук — признаки газовой гангрены.
Течение анаэробной инфекции может быть молниеносным (в течение 1 суток с момента операции или травмы), острым (в течение 3-4 суток), подострым (более 4 суток). Анаэробная инфекция часто сопровождается развитием полиорганной недостаточности (почечной, печеночной, сердечно-легочной), инфекционно-токсического шока, тяжелого сепсиса, являющихся причиной летального исхода.
Диагностика анаэробной инфекции
Перед началом лечения важно определить точно, анаэробный или аэробный микроорганизм вызвал инфекцию, а для этого недостаточно только внешней оценки симптомов. Методы определения инфекционного агента могут быть разными:
- иммуноферментный анализ крови (эффективность и скорость этого метода высокая, как и цена);
- рентгенография (этот метод наиболее эффективен при диагностике инфекции костей и суставов);
- бактериальный посев плевральной жидкости, экссудата, крови или гнойных выделений;
- окраска по Граму взятых мазков;
- ПЦР.
Лечение анаэробной инфекции
При анаэробной инфекции комплексный подход к лечению предполагает проведение радикальной хирургической обработки гнойного очага, интенсивной дезинтоксикационной и антибактериальной терапии. Хирургический этап должен быть выполнен как можно раньше – от этого зависит жизнь больного.
Как правило, он заключается в широком рассечении очага поражения с удалением некротизированных тканей, декомпрессии окружающих тканей, открытом дренировании с промыванием полостей и ран растворами антисептиков.
Особенности течения анаэробной инфекции нередко требуют проведения повторных некрэктомий, раскрытия гнойных карманов, обработки ран ультразвуком и лазером, озонотерапии и т. д.
При обширной деструкции тканей может быть показана ампутация или экзартикуляция конечности.
Важнейшими составляющими лечения анаэробной инфекции являются интенсивная инфузионная терапия и антибиотикотерапия препаратами широкого спектра действия, высокотропными к анаэробам.
В рамках комплексного лечения анаэробной инфекции находят свое применение гипербарическая оксигенация, УФОК, экстракорпоральная гемокоррекция (гемосорбция, плазмаферез и др.).
При необходимости пациенту вводится антитоксическая противогангренозная сыворотка.
Прогноз
Исход анаэробной инфекции во многом зависит от клинической формы патологического процесса, преморбидного фона, своевременности установления диагноза и начала лечения. Уровень летальности при некоторых формах анаэробной инфекции превышает 20%.
Источник: https://medsimptom.org/anaerobnaya-infektsiya/
Анаэробная инфекция: Причины, Лечение — Первая помощь
Анаэробная инфекция – инфекционный процесс, вызываемый спорообразующими или неспорообразующими микроорганизмами в условиях, благоприятных для их жизнедеятельности.
Характерными клиническими признаками анаэробной инфекции служат преобладание симптомов эндогенной интоксикации над местными проявлениями, гнилостный характер экссудата, газообразующие процессы в ране, быстро прогрессирующий некроз тканей.
Анаэробная инфекция распознается на основании клинической картины, подтвержденной результатами микробиологической диагностики, газожидкостной хроматографии, масс-спектрометрии, иммуноэлектрофореза, ПЦР, ИФА и др. Лечение анаэробной инфекции предполагает радикальную хирургическую обработку гнойного очага, интенсивную дезинтоксикационную и антибактериальную терапию.
Анаэробная инфекция – патологический процесс, возбудителями которого выступают анаэробные бактерии, развивающиеся в условиях аноксии (отсутствия кислорода) или гипоксии (низкого напряжения кислорода).
Анаэробная инфекция представляет собой тяжелую форму инфекционного процесса, сопровождающуюся поражением жизненно важных органов и высоким процентом летальности.
В клинической практике с анаэробной инфекцией приходится сталкиваться специалистам в области хирургии, травматологии, педиатрии, нейрохиругии, отоларингологии, стоматологии, пульмонологии, гинекологии и других медицинских направлений.
Анаэробная инфекция может возникнуть у пациентов любого возраста. Доля заболеваний, вызываемых анаэробной инфекцией, точно не известна; из гнойных очагов в мягких тканях, костях или суставах анаэробы высеваются примерно в 30% случаев; анаэробная бактериемия подтверждается в 2-5% случаев.
Причины и характеристика анаэробной инфекции
Анаэробы входят в состав нормальной микрофлоры кожи, слизистых оболочек, желудочно-кишечного тракта, органов мочеполовой системы и по своим вирулентным свойствам являются условно-патогенными. При определенных условиях они становятся возбудителями эндогенной анаэробной инфекции.
Экзогенные анаэробы присутствуют в почве и разлагающихся органических массах и вызывают патологический процесс при попадании в рану извне. Анаэробные микроорганизмы делятся на облигатные и факультативные: развитие и размножение облигатных анаэробов осуществляется в бескислородной среде; факультативные анаэробы способны выживать как в отсутствии, так и в присутствии кислорода.
К факультативным анаэробными бактериями принадлежат кишечная палочка, шигеллы, иерсинии, стрептококки, стафилококки и др.
Облигатные возбудители анаэробной инфекции делятся на две группы: спорообразующие (клостридии) и неспорообразующие (неклостридиальные) анаэробы (фузобактерии, бактероиды, вейллонеллы, пропионибактерии, пептострептококки и др.).
Спорообразующие анаэробы являются возбудителями клостридиозов экзогенного происхождения (столбняка, газовой гангрены, ботулизма, пищевых токсикоинфекций и др.).
Неклостридиальные анаэробы в большинстве случаев вызывают гнойно-воспалительные процессы эндогенной природы (абсцессы внутренних органов, перитонит, пневмонию, флегмоны челюстно-лицевой области, отит, сепсис и др.).
Основными факторами патогенности анаэробных микроорганизмов служат их количество в патологическом очаге, биологические свойства возбудителей, наличие бактерий-ассоциантов.
В патогенезе анаэробной инфекции ведущая роль принадлежит продуцируемым микроорганизмами ферментам, эндо- и экзотоксинам, неспецифическим факторам метаболизма.
Так, ферменты (гепариназа, гиалуронидаза, коллагеназа, дезоксирибонуклеаза) способны усиливать вирулентность анаэробов, деструкцию мышечной и соединительной тканей. Эндо- и экзотоксины вызывают повреждение эндотелия сосудов, внутрисосудистый гемолиз и тромбоз.
Кроме этого, некоторые клостридиальные токисины обладают нефротропным, нейротропным, кардиотропным действием. Также токсическое влияние на организм оказывают и неспецифические факторы метаболизма анаэробов — индол, жирные кислоты, сероводород, аммиак.
Условиями, благоприятствующими развитию анаэробной инфекции, являются повреждение анатомических барьеров с проникновением анаэробов в ткани и кровеносное русло, а также снижение окислительно-восстановительного потенциала тканей (ишемия, кровотечение, некроз).
Попадание анаэробов в ткани может происходить при оперативных вмешательствах, инвазивных манипуляциях (пункциях, биопсии, экстракции зуба и др.), перфорации внутренних органов, открытых травмах, ранениях, ожогах, укусах животных, синдроме длительного сдавления, криминальных абортах и т. д.
Факторами, способствующими возникновению анаэробной инфекции, выступают массивное загрязнение ран землей, наличие инородных тел в ране, гиповолемический и травматический шок, сопутствующие заболевания (коллагенозы, сахарный диабет, опухоли), иммунодефицит.
Кроме этого, большое значение имеет нерациональная антибиотикотерапия
, направленная на подавление сопутствующей аэробной микрофлоры.
В зависимости от локализации различают анаэробную инфекцию:
- центральной нервной системы (абсцесс мозга, менингит, субдуральная эмпиема и др.)
- головы и шеи (пародонтальный абсцесс, ангина Людвига, средний отит, синусит, флегмона шеи и т. д.)
- дыхательных путей и плевры (аспирационная пневмония, абсцесс легкого, эмпиема плевры и пр.)
- женской половой системы (бартолинит, сальпингит, аднексит, эндометрит, пельвиоперитонит)
- брюшной полости (абсцесс брюшной полости, перитонит)
- кожи и мягких тканей (клостридиальный целлюлит, газовая гангрена, некротизирующий фасциит, абсцессыи др.)
- костей и суставов (остеомиелит, гнойный артрит)
- бактериемию.
Симптомы анаэробной инфекции
Независимо от вида возбудителя и локализации очага анаэробной инфекции, различным клиническим формам свойственны некоторые общие черты. В большинстве случаев анаэробная инфекция имеет острое начало и характеризуется сочетанием местных и общих симптомов. Инкубационный период может составлять от нескольких часов до нескольких суток (в среднем около 3-х дней).
Типичным признаком анаэробной инфекции служит преобладание симптомов общей интоксикации над местными воспалительными явлениями. Резкое ухудшение общего состояния больного обычно наступает еще до возникновения локальных симптомов.
Проявлением тяжелого эндотоксикоза служит высокая лихорадка с ознобами, выраженная слабость, тошнота, головная боль, заторможенность.
Характерны артериальная гипотония, тахипноэ, тахикардия, гемолитическая анемия, иктеричность кожи и склер, акроцианоз.
При раневой анаэробной инфекции ранним местным симптомом выступает сильная, нарастающая боль распирающего характера, эмфизема и крепитация мягких тканей, обусловленные газообразующими процессами в ране.
К числу постоянных признаков относится зловонный ихорозный запах экссудата, связанный с выделением азота, водорода и метана при анаэробном окислении белкового субстрата. Экссудат имеет жидкую консистенцию, серозно-геморрагический, гнойно-геморрагический или гнойный характер, неоднородную окраску с вкраплениями жира и наличием пузырьков газа.
На гнилостный характер воспаления также указывает внешний вид раны, содержащей ткани серо-зеленого или серо-коричневого цвета, иногда струпы черного цвета.
Течение анаэробной инфекции может быть молниеносным (в течение 1 суток с момента операции или травмы), острым (в течение 3-4 суток), подострым (более 4 суток). Анаэробная инфекция часто сопровождается развитием полиорганной недостаточности (почечной, печеночной, сердечно-легочной), инфекционно-токсического шока, тяжелого сепсиса, являющихся причиной летального исхода.
Диагностика анаэробной инфекции
Для своевременной диагностики анаэробной инфекции большое значение имеет правильная оценка клинических симптомов, позволяющая своевременно оказать необходимую медицинскую помощь.
В зависимости от локализации инфекционного очага диагностикой и лечением анаэробной инфекции могут заниматься клиницисты различных специальностей – общие хирурги, травматологи, нейрохирурги, гинекологи, отоларингологи, челюстно-лицевые и торакальные хирурги.
Методы экспресс-диагностики анаэробной инфекции включают бактериоскопию раневого отделяемого с окраской мазка по Грамму и газожидкостную хроматографию.
В верификации возбудителя ведущая роль принадлежит бактериологическому посеву отделяемого раны или содержимого абсцесса, анализу плевральной жидкости, посеву крови на аэробные и анаэробные бактерии, иммуноферментному анализу, ПЦР.
В биохимических показателях крови при анаэробной инфекции обнаруживается снижение концентрации белков, увеличение уровня креатинина, мочевины, билирубина, активности трансаминаз и щелочной фосфатазы. Наряду с клиническими и лабораторными исследования, выполняется рентгенография, при которой обнаруживается скопление газа в пораженных тканях или полостях.
Анаэробную инфекцию необходимо дифференцировать от рожистого воспаления мягких тканей, полиморфной экссудативной эритемы, тромбоза глубоких вен, пневмоторакса, пневмоперитонеума, перфорации полых органов брюшной полости.
Лечение анаэробной инфекции
Комплексный подход к лечению анаэробной инфекции предполагает проведение радикальной хирургической обработки гнойного очага, интенсивной дезинтоксикационной и антибактериальной терапии. Хирургический этап должен быть выполнен как можно раньше – от этого зависит жизнь больного.
Как правило, он заключается в широком рассечении очага поражения с удалением некротизированных тканей, декомпрессии окружающих тканей, открытом дренировании с промыванием полостей и ран растворами антисептиков. Особенности течения анаэробной инфекции нередко требуют проведения повторных некрэктомий, раскрытия гнойных карманов, обработки ран ультразвуком и лазером, озонотерапии и т.
д. При обширной деструкции тканей может быть показана ампутация или экзартикуляция конечности.
Важнейшими составляющими лечения анаэробной инфекции являются интенсивная инфузионная терапия и антибиотикотерапия препаратами широкого спектра действия, высокотропными к анаэробам.
В рамках комплексного лечения анаэробной инфекции находят свое применение гипербарическая оксигенация, УФОК, экстракорпоральная гемокоррекция (гемосорбция, плазмаферез и др.).
При необходимости пациенту вводится антитоксическая противогангренозная сыворотка.
Прогноз и профилактика анаэробной инфекции
Исход анаэробной инфекции во многом зависит от клинической формы патологического процесса, преморбидного фона, своевременности установления диагноза и начала лечения. Уровень летальности при некоторых формах анаэробной инфекции превышает 20%.
Профилактика анаэробной инфекции заключается в своевременной и адекватной ПХО ран, удалении инородных тел мягких тканей, соблюдении требований асептики и антисептики при проведении операций.
При обширных раневых повреждениях и высоком риске развития анаэробной инфекции необходимо проведение специфической иммунизации и противомикробной профилактики.
Источник: https://1staid.kz/anajerobnaja-infekcija-prichiny-lechenie/
Анаэробная инфекция — причины, симптомы, диагностика и лечение
Что это за вид микробов – анаэробы? Почему врачи выделили их в отдельную группу. О клинике, лечении и профилактике анаэробной инфекции и пойдет речь в нашей статье.
Что такое анаэробная инфекция?
Это болезнь, которую вызывают микробы, живущие без кислорода. Такие микроорганизмы называются анаэробы (ан-отрицание, аэро- воздух). В природе они повсеместно распространены.
Обычной средой их обитания являются полые органы животных и человека (желудок, кишечник, респираторный тракт). В неблагоприятных условиях (на воздухе) они образуют спору – форму жизни, устойчивую к агрессивным внешним факторам среды.
А когда спора попадает в организм пациента, бактерия активизируется и начинает активно размножаться.
Анаэробы – кто они?
Анаэробная инфекция вызывается двумя типами возбудителей:
- неклостридиальные микроорганизмы;
- клостридиальные организмы.
К неклостридиальным возбудителям относятся пептококки и бактероиды. Они вызывают так называемую гнилостную инфекцию. К клостридиям относят возбудителей газовой гангрены и столбняка.
Почему анаэробная инфекция выделена в особый вид? Эта хирургическая патология протекает с тяжелейшей интоксикацией, имеет специфическое течение болезни, реагирует только на сильные антибактериальные средства и без лечения часто приводит к летальному исходу. До эры антибиотиков анаэробы унесли много людских жизней.
Неклостридиальная инфекция
Гнилостная инфекция чаще всего поражает подкожную клетчатку или синовиальные влагалища сухожилий. Также подобный инфекционный процесс выявляется в легких и брюшной полости. Чтобы анаэробная инфекция попала в ткани, должна быть какая-либо травма с повреждением целостности кожных покровов. Микроб может проникнуть в организм извне.
Например, глубокая рана приводит к воспалению подкожной клетчатки, мышцы или сухожилия. Или микроб проникает изнутри (через поврежденные органы, в которых он локализуется). Тогда очаг инфекции расположен рядом с желудочно-кишечным трактом, ротовой полостью, промежностью, половыми органами, респираторным трактом.
Чаще всего встречаются эндогенный абсцесс легкого и перитонит.
В мягких тканях гнилостная инфекция начинается с сильного отека кожи и покраснения. Резко нарастает интоксикация организма (слабость, сонливость, потеря аппетита) на фоне субфебрильной температуры.
Характерной чертой данной инфекции является очень сильный отек. Нитка, свободно завязанная вокруг больной конечности пациента, за два часа сильно вопьется в кожу.
Газовая гангрена
Эта анаэробная инфекция возникает в результате попадания в глубокие раны, на ожоги и на открытые переломы клостридий (Clostridiumperfringens, Clostridiumnovi, Clostridiumsepticum).
Летальность от газовой гангрены во время Великой Отечественной войны составляла 60%.
Для них должны быть созданы подходящие условия:
- слепые карманы в ране;
- большое количество поврежденной ткани;
- слепые ранения;
- сильнозагрязненные раны.
В замкнутых условиях с недостатком кислорода клостридия быстро размножается. У больного отмечается сильная лихорадка, отек, интоксикация. Позже появляется характерное отделяемое из раны («мясные помои») и хруст пузырьков газа.
Лечение любых ран должно проходить под контролем врача. При оказании доврачебной помощи небольшие раны лучше промывать кислородотдающими растворами (перекись водорода, марганцовка).
Столбняк
Анаэробная инфекция столбняк вызывается Clostridiumtetani. Микроб проникает в организм из внешней среды. Споры столбняка находятся в почве, богатой навозом. Палочка живет в кишечнике животных. До сих пор столбняк имеет высокий уровень заболеваемости и высокий уровень летальности.
Сельские жители болеют столбняком чаще, чем городские.
Симптомы столбняка обусловлены не размножением самой бактерии, а действием токсинов, которые она вырабатывает. Первый токсин носит название тетаноспазмин. Он вызывает судорожную картину столбняка. Второй токсин называется тетанолизин. Он разрушает эритроциты и лейкоциты.
Тетаноспазмин – это второй по силе нейротоксин. По силе действия он уступаеттолько ботулотоксину.
От момента проникновения в организм до начала болезни проходит 5-15 дней. Чем короче период инкубации, тем больше микроба попало в организм, тем сильнее будет выражена клиника столбняка.
Рана при столбняке имеет следующие характеристики:
- закрытая;
- слепая;
- нанесена колющим предметом;
- загрязнена инородными телами.
Столбняк может попадать в рану при укусах животных и насекомых. Инфицирование возможно даже после укуса паука-птицеяда.
Если вовремя не проведена обработка раны, появляются признаки болезни:
- сильное потоотделение;
- подергивание мышц в области раны;
- сильная боль;
- нарушение глотания;
- затруднение мочеиспускания и дефекации.
Источник: https://simptomi.online/bolezni/infektsii/anaerobnaya-infektsiya.html
68. Анаэробная хирургическая инфекция. Возбудители, клиника, хирургическая тактика
Анаэробная
инфекция
(синонимы: газовая инфекция, газовая
гангрена, анаэробный миозит; старые
названия: антонов огонь)- представляет
собой сложную комплексную реакцию
организма в ответ на повреждение и
инфицирование специфическими
возбудителями.
Возбудителями
анаэробной инфекции (клостридиальная
форма) являются специфические возбудители
– клостридии так называемой «группы
четырех»: Clostridium perfringens, Clostridium oedematiens,
Vibrion septicum, Clostridium hystolitium. Все перечисленные
микроорганизмы – спороносные облигатные
анаэробы, выделяющие сильные экзотоксины.
Клиника.
Наиболее опасный период для развития
анаэробной инфекции – первые 6 суток
после ранения. Иногда течение анаэробной
инфекции принимает молниеносный
характер. Отѐк,тканевой некроз развиваются
на глазах.
Протеолиз мышц и эритроцитов
приводит к образованию в тканях газов
– водорода, сероводорода, аммиака,
углекислого газа, гемолитические пятна
на коже и т.д.
Быстрое размножение
анаэробов в ране, большое количество
бактериальных тканевых токсинов вызывают
тяжѐлую интоксикацию организма.
Острая
боль, нестерпимая, неподдающаяся
аналгезии, которая имеет определѐнную
динамику. Первоначальная боль, связанная
с ранением, стихает. Наступает период
покоя (период инкубации анаэробной
флоры). С развитием анаэробной инфекции
боли резко усиливаются и быстро принимают
невыносимый характер.
С образованием
большого массива некроза мягких тканей
и усилением интоксикации боль вновь
уменьшается или исчезает. Отѐк конечности
бурно прогрессирует, вызывает жалобы
на чувство полноты или распирания
конечности. Изменения в ране. Сухость,
большое количество раневого отделяемого
кровянистого характера («лаковая
кровь»). Мышцы имеют серую окраску,
напоминают по виду варѐное мясо.
При
поздней диагностике анаэробной инфекции
омертвевшие мышцы имеют тѐмно-серый
цвет. Кожа приобретает «бронзовую»,
«шафранную», коричневую или голубую
окраску. Нередко раны с развившейся
анаэробной инфекцией издают неприятный
гнилостный запах, напоминающий запах
мышей, «прелого сена», «кислой капусты».
Газ в мягких тканях поражѐнного сегмента
– достоверный симптом развития анаэробной
инфекции.
Наличие газа определяется
перкуторно: в области распространения
газа выявляется тимпанический звук. В
подкожной клетчатке присутствие газа
можно установить путѐм пальпации – по
«хрусту сухого снега» (симптом крепитации
пузырьков газа). Температура тела
повышается в пределах 38,0О-38,9ОС.
Артериальное давление при нарастании
признаков анаэробной инфекции прогрессивно
снижается.
Состояние желудочно-кишечного
тракта – язык сухой, обложен (у 36% раненых
язык влажный); ощущение неутолимой
жажды, тошнота, рвота.
Хирургическая
тактика.
Оперативное вмешательство при анаэробной
инфекции производится в экстренном
порядке при первых же признаках
анаэробного процесса. Оно должно занимать
минимальное время и быть, по возможности,
радикальным. В зависимости от локализации,
характера и распространения анаэробной
инфекции применяют операции 3 типов:
- 1)
широкие «лампасные» разрезы на
повреждѐнном сегменте конечности и
фасциотомии; - 2)
разрезы, сочетающиеся с иссечением
поражѐнных тканей; - 3)
ампутации (экзартикуляции).
Обезболивание
при оперативном вмешательстве
предпочтительно проводить под управляемым
газовым наркозом закисью азота с
кислородом. Рану широко рассекают и
разводят крючками.
Затем в продольном
направлении Z-образным разрезом вскрывают
апоневротические футляры, в которых
при глубоком анаэробном процессе из-за
скопления газа и отѐчной жидкости
сдавливается мышечная ткань. После
этого широко иссекают некротизированные
мышцы.
Удаляют инородные тела и свободно
лежащие костные осколки, вскрывают все
слепые карманы и углубления, идущие в
сторону от раневого канала. Рана должна
быть широко зияющей,ладьеобразной
формы. Наложение швов противопоказано!
Рану оставляют широко открытой. Ткани
вокруг раны инфильтрируют антибиотиками.
В рану вставляют ирригаторные трубки
для последующего введения антибиотиков
и рыхло тампонируют марлей, смоченной
раствором калия перманганата либо 3%
раствором перекиси водорода.
Вариант
2
Анаэробная
инфекция —
это тяжелая токсическая раневая инфекция,
вызванная анаэробными микроорганизмами,
с преимущественным поражением
соединительной и мышечной ткани. Анаэробную
инфекцию часто называют анаэробной
гангреной, газовой гангреной, газовой
инфекцией.
Возбудителями
являются клостридии —
Cl. perfringens, Cl. oedo-matiens, Cl. septicum, Cl. hystolyticus.
Эти бактерии являются анаэробными
спороносными палочками. Патогенные
анаэробы распространены в природе,
сапрофитируют в кишечнике млекопитающих,
с фекалиями попадают в почву. Вместе с
землей они могут попасть в рану.
Возбудители устойчивы к термическим и
химическим факторам. Анаэробные бактерии
выделяют сильные токсины, вызывающие
некроз соединительной ткани и мышц.
Также они вызывают гемолиз, тромбоз
сосудов, поражение миокарда, печени,
почек. Для развития анаэробной инфекции
имеет большое значение отсутствие
свободного доступа кислорода с нарушением
кровообращения в травмированных
тканях.
Причинами, способствующими
развитию анаэробной инфекции в ране,
являются: обширные повреждения мышц и
костей; глубокий закрытый раневой канал;
наличие раневой полости, плохо сообщающейся
с внешней средой; нарушение кровообращения
ткани из-за повреждения сосудов.
Клинически
анаэробная инфекция делится на следующие
формы: классическая; отечно-токсическая;
газово-гнойная; смешанная.
Клиническая
картина. Состояние
пациента тяжелое, прогрессирует
интоксикация, проявляющаяся слабостью,
тошнотой, рвотой, плохим сном,
заторможенностью, бредом, кожные покровы
бледные с желтушным оттенком, черты
лица заостряются. Пульс значительно
учащен и не соответствует температуре,
АД снижено, температура тела колеблется
от субфебрильной до высокой.
При
исследовании крови определяются анемия,
высокий лейкоцитоз со сдвигом лейкоцитарной
формулы влево. Диурез сни¬жен, в моче
определяются лейкоциты, цилиндры и
белок.
В области раны пациент
отмечает появление сильных распирающих
болей. Кожа вокруг нее цианотичная,
холодная на ощупь, I с расширенными
синюшными венами.
Конечность отечна,
при I пальпации определяется крепитация
мягких тканей (из-за наличия в них
воздуха). При перевязках или вскрытиях
раны из нее выделяется скудное отделяемое
с неприятным запахом и пузырьками
воздуха. При рентгенологическом
исследовании видны участки скопления
газа, расслаивающиеся мышцы.
Для
уточнения диагноза необходимо провести
бактериологическое
исследование.
Лечение. Пациента
экстренно госпитализируют в
гнойно-септическое отделение хирургического
стационара в отдельный бокс.
После
постановки диагноза проводится
оперативное вмешательство — широкое
и глубокое вскрытие раны, иссечение
некротизированной ткани и дренирование.
На рану накладывают повязку с перекисью
водорода.
При ухудшении общего состояния
и нарастании местных симптомов прибегают
к радикальной операции — ампутации
конечности.
Общее лечение включает
в себя применение смесей антигангренозных
сывороток, инфузионную терапию,
переливание крови, плазмы и кровезаменителей,
антибактериальную терапию, высококалорийное
питание, симптоматическое лечение.
Высокоэффективна гипероксибаротерапия
(барокамера для насыщения организма
кислородом).
Для профилактики
анаэробной инфекции необходима ранняя
и радикальная первичная хирургическая
обработка ран; дренирование размозженных,
загрязненных, огнестрельных и нагноившихся
ран; хорошая транспортная и лечебная
иммобилизация на конечность с поврежденными
тканями; ранняя антибиотикотерапия при
обширных ранах.
Источник: https://studfile.net/preview/6859486/page:50/
Анаэробная инфекция
Анаэроб — этомикроорганизм, способный расти только при отсутствии свободного кислорода воздуха. Анаэробная инфекция – это патологический процесс, возбудителями которого выступают анаэробные бактерии, развивающиеся в условиях отсутствия кислорода или низкого напряжения кислорода.
Они являются составной частью нормальной микрофлоры человека, и обнаруживаются в кишечнике, органах мочеполовой системы, также на поверхности кожи и слизистых оболочках. Анаэробная инфекция представляет собой тяжелую форму инфекционного процесса, сопровождающуюся поражением жизненно важных органов. Относится к самым тяжелым осложнениям травм: синдрома сдавления, обморожений, ранений, ожогов и т.
д. Хирургическая помощь должна быть оказана незамедлительно, как только поставлен диагноз.
В научно-практическом центре хирургии работают хирурги высокой квалификации, имеющие большой опыт по лечению анаэробной инфекции. При своевременном обращении пациентов, хирурги НПЦХ быстро устанавливают диагноз, грамотно проводят хирургическое вмешательство, что дает благоприятный исход для борьбы с этим заболеванием.
Анаэробные бактерии подразделяют на:
Факультативные — могут развиваться как в обычных условиях, так и при отсутствии доступа кислорода. К этой группе относятся стафилококки, кишечная палочка, стрептококки и ряд других.
- Микроаэрофильные — для их жизнедеятельности кислород необходим, но в малых количествах.
- Облигатные— среди них различают:
- Клостридиальныемикроорганизмы – внешние инфекции — это ботулизм, газовая гангрена, столбняк, пищевые токсикоинфекции.
- Неклостридиальныемикроорганизмы – внутренние инфекции — это перитонит, абсцессы, сепсис, флегмоны и ряд других.
Причины анаэробной инфекции:
- · Нарушенное кровоснабжение
- · Некроз тканей
- · Тромбофлебит
- · Нагноение
- · Абсцесс головного мозга
- · Легочный абсцесс
- · Воспалительные заболевания тазовых органов
- · Инфекции ротовой полости и зубов
- · Гангренозное поражение тканей с газообразованием
Оперативное лечение анаэробной инфекции:
- Лечение анаэробной инфекции должно быть комплексным. Применяют три вида операции:
- Широкие разрезы— рассечение пораженных тканей до кости со вскрытием апоневроза и фасциальных влагалищ показано преимущественно при ограниченных формах инфекции, а также при некоторых локализациях процесса на туловище.
- Иссечение пораженных тканей— операция может оказаться эффективной лишь тогда, когда удается удалить целиком пораженные участки.
Ампутация конечностей— показана в случаях, когда имеются обширные глубокие поражения.
На ампутацию чаще всего приходится решаться, если распространенная форма анаэробной инфекции возникает как осложнение огнестрельного перелома конечности и особенно если имеется повреждение магистральных сосудов.
Профилактика анаэробной инфекции
Профилактика состоит в своевременной хирургической обработке ран, тщательном соблюдении асептики и антисептики при плановых оперативных вмешательствах, рациональном использовании антибиотиков и применении иммунодепрессантов.
Источник: https://medsurgeon.ru/napravleniya/obshchaya-hirurgiya/anaerobnaya-infektsiya
Анаэробная неклостридиальная флегмона. Клиническое наблюдение
Сегодня проблема анаэробной инфекции по-прежнему занимает особое место в гнойной хирургии, что связано с исключительной тяжестью течения болезни, высокой скоростью прогрессирования гнойно-некротического процесса, распространяющегося на обширные площади мягких тканей
Проф. Е.И. Брехов, член-корр. РАМН А.М. Светухин, кандидаты мед.наук И.С. Багинская и А.В. Хохлов,
доктор мед.наук А.Б. Земляной, А.А. Воробьев
Anaerobic non-clostridial phlegmon E.I. Brekhov, A.M. SvetukhIn , I.S. Baginskaya, A.V. Khokhlov, A.B. Zemlyanoy, A.A. Vorobyev
Сегодня проблема анаэробной инфекции по-прежнему занимает особое место в гнойной хирургии, что связано с исключительной тяжестью течения болезни, высокой скоростью прогрессирования гнойно-некротического процесса, распространяющегося на обширные площади мягких тканей.
Это в свою очередь предопределяет развитие выраженных системных воспалительных реакций, сепсиса и как следствие полиорганной недостаточ- ности, обусловливающих неблагоприятный прогноз заболевания. Анаэробные гнойно-воспалительные поражения мягких тканей конечностей часто приводят к глубокой инвалидизации.
Летальность при развитии раневой анаэробной инфекции остfется на предельно высоком уровне и составляет 14—80% [1]. В настоящее время большое значение придается неклостридиальным формам анаэробных микроорганизмов, которые в 88—95% наблюдений участвуют в развитии острого инфекционного процесса.
Чаще анаэробную неклостридиальную инфекцию вызывают облигатные анаэробы, развивающиеся и оказывающие свое патогенное действие в условиях аноксии или при низких концентрациях кислорода. Однако следует помнить о существовании большой группы факультативных анаэробов, в том числе бактерий семейства Enterobacteriaceae (Klebsiella, Escherichia, Proteus и др.
), которые в условиях внутритканевой гипоксии переключаются с аэробного на анаэробный путь метаболизма и способны вызвать развитие гнойно-воспалительного процесса, клинически и патоморфологически идентичного развивающемуся при наличии типичных анаэробов.
В большинстве наблюдений (92—98%) при развитии данных инфекционных раневых процессов анаэробы выявляются в ассоциации с аэробными микроорганизмами (Streptococcus, Staphylococus и др.) [1], проявляющими выраженную патогенность и усугубляющими тяжесть течения заболевания. Одну из наиболее полных на сегодняшний день классификацию анаэробных инфекций в хирургии дают А.П. Колесов и соавт. [2, 3].
В настоящей работе представлено клиническое наблюдение развития спонтанной внебольничной эндогенной смешанной анаэробной флегмоны забрюшинного пространства и мягких тканей правого бедра, которая вызвана факультативно- анаэробной грамотрицательной ферментирующей палочкой рода Klebsiella, ассоциированной с аэробной бактериальной патогенной микрофлорой, и протекает с выраженной общей воспали- тельной интоксикацией и развитием сепсиса.
Больной Ц., 26 лет, на фоне соматического благополучия отметил острое начало заболевания с появления болей в нижних отделах живота, сопровождающихся тошнотой, сухостью во рту, повышением температуры тела до 38,6°С. Проводил самостоя- тельное лечение — принимал нестероидные противовоспалительные средства.
На 3-и сутки от начала заболевания в связи с неэффективностью самолечения и ухудшением общего состояния был госпитализирован в хирургическое отделение одной из городских клинических больниц Москвы, где заподозрен перитонит. В экстренном порядке больного оперировали — выполнена диагностическая срединная лапаротомия.
При ревизии органов брюшной полости острых хирургических заболеваний не выявлено. Отмечались выбухание и отечность париетальной брюшины в проекции правого бокового отдела забрюшинного пространства. Интраоперационно клиническую ситуацию расценили как забрюшинную (анаэробную?) флегмону. Лапаротомная рана была послойно ушита наглухо.
Произведена правосторонняя люмботомия: вскрыто забрюшинное пространство, выполнено рыхлое тампонирование и дренирование забрюшинной клетчатки. В послеоперационном периоде проводилась инфузионная и антибактериальная терапия, однако состояние больного ухудшалось.
На 2-е сутки послеоперационного периода отмече- но нарастание отека правой нижней конечности на уровне бедра, сопровождающееся болевыми ощущениями при отсутствии других местных признаков воспаления. В связи с этим по медиальной поверхности в средней трети правого бедра разрезом длиной до 20 см было произведено вскрытие и дренирование флегмоны правого бедра.
Несмотря на предпринятые меры, состояние больного продолжало прогрессивно ухудшаться, в связи с чем для дальнейшего лечения он был переведен в отделение гнойной хирургии клинической больницы №1.
В отделение гнойной хирургии больной поступил в тяжелом состоянии на 6-е сутки от начала заболевания. Отмечались спутанное сознание, выраженная бледность кожных покровов, учащенное до 30 в минуту жесткое дыхание, тахикардия до 120 ударов в минуту при нормальном артериальном давлении, сухой язык.
Живот увеличен в объеме, симметричен, не участвует в акте дыхания, при пальпации напряженный и болезненный во всех отделах. Положительный симптом поколачивания с обеих сторон без дизурических расстройств.
На передней брюшной стенке: послеоперационная рана со швами — срединная лапаротомия; справа — открытая послеоперационная люмботомическая рана, через которую было выведено два полихлорвиниловых дренажа. При осмотре отмечались выраженный отек, гиперемия и местная гипертермия правой боковой и подвздошно-паховой областей, области правого бедра.
Размер правой нижней конечности был увеличен в объеме до 5,0 см на уровне бедра и до 1,0 см на уровне верхней трети голени относительно левой, неизмененной нижней конечности.
В день поступления в экстренном порядке под эндотрахе- альным наркозом была выполнена хирургическая обработка обширной анаэробной флегмоны правой боковой поверхности пе- редней брюшной стенки и правого бедра.
При ревизии послеоперационных ран правой боковой поверхности передней брюшной стенки (правосторонняя люмботомия) и медиальной поверхности правого бедра обращало внимание наличие на коже краевых областей багрово-цианотичных сливных пятен без четкой диф- ференциации границ с тенденцией формирования влажных некротических изменений. Дно послеоперационной люмботомической раны было представлено нижним краем правой доли печени и участком восходящего отдела толстой кишки, покрытых фи- бринозными наложениями. Мягкие ткани переднебоковой стенки брюшной полости были пропитаны мутным серозным экссудатом с резким гнилостным запахом. Подкожная жировая клетчатка и фасциальные образования в области послеоперационной раны правого бедра имели тусклый грязно-серый вид с признака- ми сосудистого тромбоза, были пропитаны мутным серозно- гнойным экссудатом желтого цвета, который в незначительном количестве поступал в рану и также имел резкий гнилостный запах (рис. 1).
В ходе хирургической обработки и некрэктомии с последующей санацией и тампонированием послеоперационных ран было выполнено расширение послеоперационного люмботомического доступа вниз и медиально параллельно правой паховой складки (доступ Пирогова) с последующим медиальным смещением париетальной брюшины.
При ревизии забрюшинной тазовой клет- чатки было отмечено поступление мутного серозно-гнойного экссудата с резким гнилостным запахом, распространяющегося забрюшинно по правому боковому каналу. Послеоперационная рана медиальной поверхности правого бедра также расширена на всю длину до уровня коленного сустава.
Отмечено поступление обильного мутного серозно-гнойного отделяемого со сходными вышеуказанными признаками.
Выраженные явления целлюлита, фасцита, миозита, обширного отека приводящих мыщц бедра и множество тромбированных мелких венозных сосудов, отмеченные при ревизии, расценивались как патогномоничные клини- ческие интраоперационные признаки анаэробной неклостридиальной инфекции. Дополнительно в области правого бедра было выполнено два лампасных контрапертурных разреза по передне- латеральной и задней поверхности.
Бактериологическое исследование раневого отделяемого выявило рост факультативно-анаэробных грамотрицательных ферментирующих палочек рода Klebsiella.
Таким образом, тяжесть состояния пациента обусловливалась наличием обширной анаэробной неклостридиальной флегмоны, развитием выраженных явлений интоксикации на фоне системной воспалительной реакции (стойкая гипертермия на уровне 38,5—39,5 °С; ЧСС до 120—140 в минуту; лейкоцитоз потребления с выраженным сдвигом лейкоцитарной формулы до появления миело- и промиелоцитов, резко выраженная токсо- генная зернистость нейтрофилов). При нарастании дыхательной недостаточности больной был интубирован и переведен на респираторную поддержку (ИВЛ).
Дальнейшее лечение осуществлялось в условиях отделения реанимации, где при сохраняющихся метаболических, циркуляторных и дыхательных нарушениях с целью проведения длительной ИВЛ и адекватной санации трахеобронхиального дерева была выполнена трахеостомия.
При повторной хирургической обработке послеоперационных ран в области правого бедра на фоне сохраняющихся явлений фасцита, миозита и обширного отека выполнялись иссечения некротически измененных участков приводящих мышц бедра и фасциальных образований. В результате срочных патомор- фологических исследований были дифференцированы очаги некрозов мышечных волокон с очаговыми скоплениями нейтрофильных лейкоцитов вокруг последних и диффузной инфильтрацией нейтрофильными лейкоцитами по эпи- и перимизию.
Однако, несмотря на проводимое лечение, при выполнении последующих этапных хирургических обработок вновь выявлены и подтверждены срочными гистологическими исследованиями признаки дистрофии, некробиоза и некроза мышечных волокон поверхностных мышц передней области бедра (m. sartorius, m. rectus femoris, m. adductor longus), в связи с чем последние были иссечены.
При проведении этапных некрэктомий в области послеоперационной раны боковой и подвздошно-паховой области справа выполнялось дренирование и тампонирование забрюшинного пространства, тазовой клетчатки и брюшной полости.
Ведение послеоперационной раны правой боковой и подвздошно-паховой области осложнялось неоднократными эпизодами эвентрации петли тонкой кишки через дефект в париетальной брюшине, который в дальнейшем по мере купирования воспаления и очищения раны, был закрыт путем наложения поздних вторичных швов (рис. 2).
При сохраняющемся тяжелом состоянии больного, обусловленном сепсисом, в связи с прогрессированием гнойно- некротического фасцита и миозита с межмышечным пропитыванием, распространяющимся до надкостницы бедренной кости, и вовлечением в процесс паравазальной клетчатки вдоль a. et v.
femoris, а также появлением осумкованных гнойных очагов в межмышечных пространствах правого бедра консилиумом обсуждался вопрос о возможной радикальной операции — экзартикуляции правого бедра.
Однако последняя признана нецелесообразной и опасной в связи с распространением гнойно- некротического процесса на правую подвздошно-поясничную мышцу.
Приоритетной была выбрана активная хирургическая тактика с выполнением этапных некрэктомий и санаций гнойно- некротических очагов, на фоне массивной антибактериальной и интенсивной инфузионно-трансфузионной терапии с применением экстракорпоральной детоксикации методом продленной гемофильтрации.
В качестве дренирующих и выполняющих полостных компонентов при проведении этапных хирургических обработок и ежедневных перевязок послеоперационных ран правого бедра, правой боковой и подвздошно-паховой области использовались как традиционные тампонирующие материалы с полиэтиленгликолевыми мазями «Левомеколь», «Диоксиколь»), так и современные окклюзивные интерактивные дренирующие средства на основе абсорбирующих полимеров и активных кальций- альгинатных текстильных волокон [6].
Для оценки состояния мягких тканей и анатомических образований правого бедра и правой подвздошно-паховой области, вовлеченных в гнойно-воспалительный процесс, выполнялись динамическое ультразвуковое исследование, а также компьютерная томография, которые позволяли выявить как признаки вос- палительных и постоперационных изменений, так и наличие межмиофибриллярных и межфасциальных затеков в заинтересованной области.
Выбранная тактика лечения позволила постепенно остановить прогрессирование распространенного гнойно-некроти- ческого процесса, купировать воспаление и достичь очищения обширных раневых поверхностей.
В связи с этим на 40-е сутки стационарного лечения было начато этапное закрытие послеопе- рационных ран правого бедра и правой подвздошно-паховой области с применением дистанционных амортизирующих швов.
На 47-е сутки была произведена аутодермопластика обширного (площадью до 350,0 см2) раневого дефекта передневнутренней поверхности правого бедра свободным перфорированным кожным лоскутом (рис. 3 и 4).
В ходе этапных хирургических мероприятий постоянно проводилось бактериологическое исследование раневого отделяемого, которое выявило ассоциацию факультативно-анаэробных грамотрицательных ферментирующих палочек рода Klebsiella с аэробными неферментирующими грамотрицательными палочками рода Pseudomonas (P.
aeruginosa), а также с грамположительными кокками рода Staphylococcus (S. aureus), проявляющими выраженную полирезистентность к большинству групп антибактериальных препаратов. Данная ассоциация патогенных бактерий, на наш взгляд, усугубляла тяжесть и упорство течения патологи- ческого раневого процесса.
Тяжелое состояние пациента и неблагоприяный прогноз исхода заболевания во многом обусловливались развитием сепсиса, метаболических, иммунных, циркуляторных нарушений, проявлений электролитного дисбаланса, гипо- и диспротеинемии, дыхательной и почечной субкомпенсированной недостаточности, а также наличием распространенного гнойно-некротического процесса и длительно сохраняющихся обширных раневых дефектов мягких тканей.
Для достижения стабилизации общего состояния больного, разрешения смешанной факультативной анаэробной инфекции, купирования распространенного и продолжительного гнойно-некротического процесса на фоне комплексной терапии с применением 7 сеансов экстракорпоральной детоксика- ции и длительной респираторной поддержкой в течение 29 сут потребовалось проведение 26 этапных хирургических обработок и некрэктомий, выполненных под общим обезболиванием в те- чение 47 дней, 19 л свежезамороженной плазмы, 2 л 20% раствора плазбумина и 2 л эритроцитной массы для плазмозамещающей и компонентной гемотрансфузии. Активное комплексное лечение и уход в течение 68 дней (из них 47 дней в условиях реа- нимационного отделения) позволили благодаря упорству и вере врачей и среднего медицинского персонала больницы достичь выздоровления больного и перевода его в реабилитационный центр.
Таким образом, лечение больных с тяжелыми формами анаэробной неклостридиальной инфекции требует индивидуально- го, этиологически и патогенетически обоснованного подхода с использованием активной хирургической тактики.
При этом требуется постоянный бактериологический контроль раневого от- деляемого для своевременного выявления микробных ассоциаций, усугубляющих тяжесть и упорство течения патологического раневого процесса, и адекватной коррекции проводимой анти- бактериальной терапии.
- Выполнение срочных гистологических исследований в интраоперационном периоде, а также своевременное проведение динамического ультразвукового исследования и компьютерной томографии позволили достоверно оценить жизнеспособность тканей, вовлеченных в гнойно-воспалительный процесс, и определить распространение поражения по межфасциальным и меж- фибриллярным пространствам заинтересованной области.
- Необходимо эффективное взаимодействие и взаимопонимание врачей и медицинского персонала в осуществлении как лечебных мероприятий, так и ухода за данной категорией больных.
- Лечение больных с анаэробной инфекцией мягких тканей (в том числе вызванной факультативными анаэробами) должно осуществляться в специализированных отделениях больниц и стационаров, врачи которых имеют достаточный опыт, а также располагают необходимыми диагностическими и материально- техническими возможностями, позволяющими беспрепятственно, в нужные сроки и в полном объеме проводить лечебно- диагностические мероприятия.
- Литература
- Горюнов С.В., Ромашов Д.В., Бутивщенко И.А. Гнойная хирургия. Атлас. М: Бином 2004;133.
- Избранный курс лекции по гнойной хирургии. Под ред. В.Д. Фе- дорова, А.М. Светухина. М: Миклош 2007;204—217.
- Колесов А.П., Столбовой А.В., Кочеровец В.И. Анаэробные инфек- ции в хирургии. Л: Медицина 1989.
- Кузин М.И., Костюченок Б.М. Рана и раневая инфекция. М: Ме- дицина 1990;397.
- Lickhaupt H., Ahrens A. Anaerobic infectionen im Kopf. Halsberech. HNO 1993;4:41.
- Paul Hartmann A.G. Методическое руководство по лечению ран. М: Пауль Хартманн 2000;106.
© Коллектив авторов, 2008 © Хирургия. Журнал им. Н.И. Пирогова, 2008
Khirurgiia (Mosk) 2008; 12: 49—52
Статья добавлена 29 января 2013 г.
Источник: https://volynka.ru/Articles/Text/58