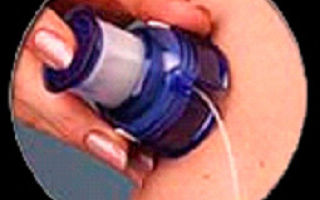
Строго говоря, это устройства для постоянного подкожного введения инсулина, в том числе с постоянным и непрерывным мониторингом гликемии в реальном времени.
Инсулиновая помпа выглядит как небольшая коробочка — пудреница. Но только устроена помпа сложнее, это скорее маленький компьютер. Но помпа не решит все проблемы человека с диабетом, потому что пользоваться прибором нужно учиться.
Сменный резервуар для инсулина. Wikipedia
Современные помпы состоят из нескольких блоков, первый из которых ― это монитор глюкозы. Под кожу имплантируется сенсор с иглой (очень маленькой), которая несколько сотен раз измеряет уровень сахара крови в течение длительного времени. Затем эти данные можно вывести на компьютер и посмотреть, что происходит в организме.
В сам корпус инсулиновой помпы устанавливается флакон с инсулином и через канюлю (тупоносую иглу), инсулин может поступать человеку внутрь, под кожу. В таких приборах применяют инсулин только короткого действия.
Заряжать новые порции инсулина нужно с помощью готовых картриджей. Их можно либо менять целиком, либо перезаряжать. Начинать с помпы людям, у которых сахарный диабет обнаружили недавно, не рекомендуется.
К новому состоянию организма следует привыкнуть и научиться контролировать уровень глюкозы в крови другими методами.
Рисунок 1. Примерно так может выглядеть комплектация инсулиновой помпы. Источник: СС0 Public Domain
Помпу можно (и нужно) программировать — для этого и нужно проходить обучение. Так, можно запланировать марафон и заранее внести нужные данные о подаче инсулина в помпу. И точно так же запланировать следующий после марафона день — отдыха.
Это важно уметь делать потому, что при разном уровне нагрузки человеку потребуется разное количество инсулина, причем важно правильно рассчитать время.
Можно даже запрограммировать так, чтобы в первой половине дня инсулина вводилось меньше, а во вторую — больше.
Фото с сайта Тамбовской областной детской клинической больницы
Сейчас ведутся разработки такой помпы, которая бы сама смогла измерять уровень сахара в крови и сама бы могла вводить нужное количество инсулина. То есть такая помпа могла стать искусственной поджелудочной железой.
Кому показано применение инсулиновой помпы?
В целом, всем людям с сахарным диабетом можно использовать это устройство. Также, людям с диабетом 1-го типа рекомендуют назначить режим постоянной подкожной инфузии инсулина, например, после пересадки почки. Конечно, при отсутствии противопоказаний (об этом ниже). Это повышает шансы более благоприятного исхода после операции.
А вот беременным применение помповой инсулинотерапии показано только после обучения. Перевод с инъекций на инсулиновую помпу должен быть осуществлен не позднее 12-13 недели беременности.
Но помпа всегда необходима тем женщинам, у кого был диагностирован гестационный диабет.
Несмотря на то, что это состояние после родов скорее всего пройдет само, контролировать его во время беременности все равно важно.
Какие противопоказания?
Согласно федеральным клиническим рекомендациям, к помповой инсулинотерапии есть относительные и абсолютные противопоказания.
Относительные (временные)
- Явный психоэмоциональный стресс. В таком состоянии человек не сможет уделить достаточно внимания обучению принципам работы с инсулиновой помпой. Если врач обнаружит симптомы серьезного эмоционального напряжения или стресса, то перевод на помпу будет отложен.
- Острое соматическое (не психическое) заболевание или обострение хронического. Так как организм в этот момент находится не совсем в стабильном состоянии, осуществлять тонкую настройку прибора нецелесообразно.
- Впервые диагностированный сахарный диабет 1-го типа. Это ограничение временно потому, что для начала врачи рекомендуют пациентам научиться считать инсулин и использовать его другими методами. А когда уже будет некоторый опыт жизни с этим заболеванием — можно перейти на помпу.
Абсолютные
- Нежелание или неспособность человека пользоваться помпой правильно и с безопасностью для себя.
- Обучению препятствует наличие психического заболевания или другого состояния, которое потенциально может привести к неправильному обращению с прибором. В эту категорию попадают наркозависимость и алкоголизм.
- Сниженное зрение — настолько, что человек не может гарантировать точное взаимодействие с интерфейсами прибора. В том числе и из-за диабетической ретинопатии.
Рисунок 2. Как работает помпа. Источник: СС0 Public Domain
Но если человек хочет и может адекватно контролировать свою инсулинотерапию, выражает готовность научиться пользоваться помпой — тогда проблем не будет. Большим плюсом будет знания и навыки подсчета углеводов. Преимуществом будет ведение здорового образа жизни и занятия спортом.
Сколько стоит инсулиновая помпа?
Порядка 150-200 тысяч рублей. И это не считая расходных материалов — кассеты с инсулином, которые нужно менять по мере их истощения. Однако в России инсулиновую помпу можно получить по полису.
Как получить инсулиновую помпу бесплатно?
В России по закону любой человек с сахарным диабетом может рассчитывать на получение инсулиновой помпы по программе обязательного медицинского страхования при наличии медицинских показаний.
Имплантация инсулиновой помпы входит в перечень услуг, составляющих высокотехнологичную медицинскую помощь.
Для того, чтобы инсулиновую помпу имплантировали бесплатно, попробуйте связаться с региональным отделением Минздрава, либо обратитесь в государственный медицинский центр.
Обычно в такие центры можно обратиться по направлению из поликлиники. Затем придется пройти обучение, либо показать, что необходимые навыки для адекватного обращения с прибором имеются.
Почти со 100% вероятностью проблем с получением инсулиновой помпы по ОМС не возникнет.
Установка инсулиновой помпы пациенту с сахарным диабетом. Фото с сайта Тамбовской областной детской клинической больницы
Заключение
При сахарном диабете не обязательно всю оставшуюся жизнь делать уколы. Инсулиновая помпа — более удобный и современный вариант для контроля сахара в крови.
В России этот прибор можно получить бесплатно, достаточно полиса ОМС. В любом городе можно узнать в центральной больнице, куда обратиться, чтобы получить инсулиновую помпу.
Если нет серьезных противопоказаний — а их не так много, вопрос решается достаточно просто.
- Burakowska K., Górka P., Penner GB. Effects of canola meal inclusion rate in starter mixtures for Holstein heifer calves on dry matter intake, average daily gain, ruminal fermentation, plasma metabolites, and total-tract digestibility. // J Dairy Sci — 2021 — Vol — NNULL — p.; PMID:33896627
- Mowitz M., Ulriksdotter J., Bruze M., Svedman C. In Response to the Letter to the Editor on Minimizing Adverse Skin Reactions to Wearable Continuous Glucose Monitoring Sensors. // J Diabetes Sci Technol — 2021 — Vol — NNULL — p.19322968211008241; PMID:33880949
- Haak T., Herrmann E., Lippmann-Grob B., Tombek A., Hermanns N., Krichbaum M. The Effect of Prandial Insulin Applied for Fat Protein Units on Postprandial Glucose Excursions in Type 1 Diabetes Patients with Insulin Pump Therapy: Results of a Randomized, Controlled, Cross-Over Study. // Exp Clin Endocrinol Diabetes — 2021 — Vol — NNULL — p.; PMID:33878763
- Wang J., Zhang L., Wang X., Dong J., Chen X., Yang S. Application of Nano-Insulin Pump in Children with Diabetic Ketoacidosis. // J Nanosci Nanotechnol — 2021 — Vol21 — N10 — p.5051-5056; PMID:33875090
- Sandhu S., Wang T., Prajapati D. Acute esophageal necrosis complicated by refractory stricture formation. // JGH Open — 2021 — Vol5 — N4 — p.528-530; PMID:33869789
- Finsterer J. Lifestyle Changes Normalize Serum Lactate Levels in an m.3243A>G Carrier. // Am J Case Rep — 2021 — Vol22 — NNULL — p.e930175; PMID:33867519
- Gaudillère M., Pollin-Javon C., Brunot S., Fimbel SV., Thivolet C. Effects of remote care of patients with poorly controlled type 1 diabetes included in an experimental telemonitoring programme. // Diabetes Metab — 2021 — Vol — NNULL — p.101251; PMID:33862199
- Alonso GT., Ebekozien O., Gallagher MP., Rompicherla S., Lyons SK., Choudhary A., Majidi S., Pinnaro CT., Balachandar S., Gangat M., Curda Roberts AJ., Marks BE., Creo A., Sanchez J., Seeherunvong T., Jimenez-Vega J., Patel NS., Wood JR., Gabriel L., Sumpter KM., Wilkes M., Rapaport R., Cymbaluk A., Wong JC., Sanda S., Albanese-O'neill A. Diabetic ketoacidosis drives COVID-19 related hospitalizations in children with type 1 diabetes. // J Diabetes — 2021 — Vol — NNULL — p.; PMID:33855813
- Fredette ME., Zonfrillo MR., Park S., Quintos JB., Gruppuso PA., Topor LS. Self-reported insulin pump prescribing practices in pediatric type 1 diabetes. // Pediatr Diabetes — 2021 — Vol — NNULL — p.; PMID:33855806
- Rubin-Falcone H., Fox I., Hirschfeld E., Ang L., Pop-Busui R., Lee JM., Wiens J. Association Between Management of Continuous Subcutaneous Basal Insulin Administration and HbA1C. // J Diabetes Sci Technol — 2021 — Vol — NNULL — p.19322968211004171; PMID:33853374
Что такое инсулиновая помпа?
Сегодня сахарный диабет стоит на третьем месте по распространению во всем мире и на втором по смертности из-за развития тяжелых осложнений, которые обязательно сопровождают это заболевание, если не вести адекватное лечение.
Сахарный диабет вызывает дефицит гормона инсулин, который синтезируется поджелудочной железой. Развитие заболевания угнетает выработку инсулина и может совсем прекратить синтез гормона. В этом случае, больной должен получать извне уколы инсулина, которые сегодня можно делать с помощью обычных инсулиновых шприцов или же инсулиновой помпой.
Инсулиновой помпой называется специальный аппарат для подачи инсулина в организм больного диабетом. Такой способ является альтернативой применению шприц-ручек и шприцов. Инсулиновая помпа работает и доставляет лекарство непрерывно, в чем заключается ее главное преимущество перед обычными уколами инсулина.
Инсулиновая помпа представляет собой небольшой аппарат, который работает на батарейках и вводит определенную дозу инсулина в организм человека. Необходимую дозу и периодичность устанавливают в памяти прибора. Причем сделать это должен лечащий врач, т.к. все параметры индивидуальны для каждого человека.
Современная инсулиновая помпа — легкое устройство размером с пейджер. Инсулин подается в организм через систему гибких тонких трубочек. Они связывают резервуар с инсулином внутри прибора с подкожной жировой клетчаткой.
Инсулиновые помпы по принципу работы приближены к функционированию поджелудочной железы человека. То есть инсулин вводится в двух режимах – болюсном и базальном. Установлено, что скорость выделения базального инсулина поджелудочной железой отличается в зависимости от времени суток.
СИСТЕМА ПОСТОЯННОГО ПОДКОЖНОГО ВВЕДЕНИЯ ИНСУЛИНА
Внешний вид:
- А – инсулиновая помпа В – катетер С – сенсор
- D — трансмиттер
Каковы же преимущества помповой инсулинотерапии?
- 1. Только короткий или ультракороткий инсулин
- 2. Постоянное введение малых доз (шаг дозы 0,05 ЕД)
- 3. Отсутствие депо инсулина в подкожной клетчатке
- 4. Одна «инъекция» в 3-4 дня
- 5. Возможность изменять дозу и время введения инсулина — свободный график еды и нагрузок
- 6. Различные виды введения инсулина на еду
ПОКАЗАНИЯ К ПОМПОВОЙ ИНСУЛИНОТЕРАПИИ
- Нарушение углеводного обмена, требующее введения инсулина (любой тип сахарного диабета)
- Неудовлетворительные результаты лечения традиционными средствами
- Планирование беременности
- Детский возраст — использовать помпу могут пациенты любого возраста
- Желание пациента
- Длительность диабета не имеет значения при решении вопроса об использовании помпы
Современная инсулиновая помпа — легкое устройство размером с пейджер. Инсулин подается в организм через систему гибких тонких трубочек. Они связывают резервуар с инсулином внутри прибора с подкожной жировой клетчаткой.
Инсулиновые помпы по принципу работы приближены к функционированию поджелудочной железы человека. То есть инсулин вводится в двух режимах – болюсном и базальном. Установлено, что скорость выделения базального инсулина поджелудочной железой отличается в зависимости от времени суток.
ЧТО СЕЙЧАС ЕСТЬ В РОССИИ
- Dana Diabecare II
- Accu-Chek Spirit
- Medtronic Paradigm 712
- Paradigm Real Time (722)
Чем отличаются разные поколения помп:
- I поколение — только вводят инсулин
- II поколение – вводят инсулин + помогают определить необходимую дозу
- III поколение – вводят инсулин + помогают определить дозу + определяют гликемию
МЕСТА УСТАНОВКИ ИНФУЗИОННЫХ СИСТЕМ
- Передняя, передне-боковые, задне-боковые поверхности живота
- Латеральные поверхности бедер
- Латеральные поверхности ягодиц
- Латеральные поверхности плеч
Рис5
Заправляются инсулиновые помпы любым инсулином короткого действия, лучше применять ультракороткий НовоРапид, Хумалог, Апидру. Такого запаса хватит на несколько суток, прежде чем придется снова заправлять резервуар.
Есть ли противопоказания к установке инсулиновой помпы?
Да, есть. Это выраженное снижение зрения (слепота), невозможность проведения самоконтроля (измерения сахара крови не менее 4-х раз в день), нежелание учитывать хлебные единицы, интеллектуальное снижение. Также является противопоказанием наличие воспалительных/аллергических заболеваний кожи живота и других мест введения инфузионного набора.
Надо ли использовать шприц-ручки при ношении помпы?
Шприц-ручка с коротким инсулином всегда должна быть доступна (как «скорая помощь») из-за возможности непредвиденных ситуаций – села батарейка в помпе, закупорилась канюля, произошла поломка помпы. При нормальном функционировании помпа заменяет введение инсулина шприц-ручками полностью.
Как часто меняют расходные материалы?
Канюля служит 3-4 дня, затем из-за своего маленького диаметра закупоривается, инсулин перестает поступать в нужном количестве. Резервуар и катетер могут использоваться 7-10 дней. Инфузионный набор (игла+катетер) меняют также через 3-4 дня, по мере закупорки канюли.
Дополнительные возможности инсулиновых помп
Современные помпы имеют ряд полезных дополнительных опций, благодаря цифровым разработкам:
- Остаточный инсулин в кровотоке.
- Калькулятор болюса.
- Сигналы тревоги (пропущенный болюс, гипо- или гипергликемия).
- Интеграция с глюкометрами (встроенные, дистанционная передача данных).
- Синхронизация с ПК, смартфонами, планшетами.
- Дистанционное управление.
- Использование инфузомата вместо трубок.
Специалисты нашей клиники дают пациентам с сахарным диабетом консультации по подбору и установке помп, определяют уровень базального инсулина и учат расчету. Мы консультируем по вопросам сахарного диабета в удобное для Вас время! Записаться на прием Вы можете по телефону +7(495)-681-23-45, или заполнить на сайте форму записи к специалисту.
Ролик по помповой инсулинотерапии
Показания к применению инсулиновой помпы
Сахарный диабет — одно из самых распространенных заболеваний в цивилизованном мире. Cегодня трудно найти человека, который никогда не слышал бы слова «диабет». На земном шаре зарегистрировано более 250 млн. больных этим недугом, а в Российской Федерации — более 2,5 млн. человек. Однако, по различным данным, еще 5-6 млн.
человек в России имеют повышенный уровень глюкозы в крови, но не обращались за профессиональной помощью. Сахарный диабет 1 типа является заболеванием, при котором наблюдаются самые высокие показатели преждевременной смертности и ранней инвалидизации больных.
Начало болезни в раннем возрасте и угроза развития острых и хронических осложнений в уже в молодом возрасте обусловливают поиск наиболее оптимальных методов лечения этого тяжелого заболевания.
Целями лечения пациентов с сахарным диабетом 1 типа являются: нормализация уровня гликемии, а также минимизация риска развития острых и хронических осложнений, а также достижение высокого качества жизни пациентов.
С помощью имеющихся методов терапии у большинства больных сахарным диабетом 1 типа иногда достаточно трудно достичь хорошей компенсации заболевания. Хорошо известно, что главными причинами высокой смертности и ранней инвалидизации при сахарном диабете становятся поздние микро- и макрососудистые осложнения.
Например, диабетическая ретинопатия — поражение сетчатки глаз, как правило, — доминирующая причина слепоты (особенно в молодом возрасте). Распространенность слепоты среди больных сахарным диабетом в 10 раз выше, чем в популяции в целом. Диабетическая нефропатия (поражение микрососудистого русла почек) занимает первое место среди причин высокой смертности от хронической почечной недостаточности.
Не вызывает сомнения, что целью лечения диабета должно быть поддержание уровня сахара крови в пределах близких к таковым у людей без диабета.
Надо отметить, что за последние десятилетия удалось добиться существенного прогресса в терапии сахарного диабета 1 типа. Использование интенсифицированной инсулинотерапии, которая является имитацией нормальной секреции инсулина поджелудочной железой и достигается путем многократных инъекций в течение суток, позволяет намного быстрее и эффективнее достичь компенсации углеводного обмена.
Инсулиновая помпа
Однако наиболее современный, удобный и физиологичный метод введения инсулина – это применение инсулиновой помпы – специального устройства предназначенного для непрерывного подкожного введения инсулина.
Инсулин короткого или ультракороткого действия в этом случае вводится не с помощью инъекций шприцом или шприц-ручкой, а подается в организм посредством катетера, установленного подкожно и соединенного с резервуаром и блоком памяти, содержащим информацию о количестве инсулина, который необходимо ввести. Блок памяти программируется врачом индивидуально для каждого пациента.
У инсулиновой помпы есть два режима введения препарата: непрерывная подача инсулина в микродозах (базальная скорость) и определяемая и программируемая пациентом болюсная скорость.
Первый режим имитирует фоновую секрецию инсулина и фактически заменяет применение инсулина длительного действия. Второй — болюсный — вводится пациентом перед едой или при высоком уровне гликемии, т. е.
заменяет инсулин ультракороткого или короткого действия в рамках обычной инсулинотерапии. Замена катетера осуществляется пациентом через каждые 3 дня.
Общая суточная потребность в инсулине (базальный режим)
У людей, не страдающих диабетом, в крови всегда содержится инсулин. Его совсем немного, но этого небольшого количества хватает на то, чтобы не позволять уровню глюкозы повышаться в промежутках между приемами пищи и ночью. Однако если количество инсулина будет выше нормы, это приведет к снижению уровня глюкозы – гипогликемии.
Таким образом, помпа необходима больным сахарным диабетом, чтобы поддерживать уровень глюкозы в их крови в норме, не давая ему повышаться или понижаться, когда не следует.
Это означает, что помимо болюсного режима, который освобождает от четкого графика приема пищи и соблюдения строгой диеты, базальный режим помпы помогает осуществлять постоянный контроль за уровнем глюкозы, в том числе во время сна.
Инсулиновая помпа не дает уровню глюкозы снизиться из-за повысившегося посреди ночи содержания в крови инсулина, а также предотвращает резкое повышение концентрации глюкозы с утра из-за того, что весь инсулин, введенный перед сном, израсходовался в часы рассвета.
В зависимости от индивидуальных потребностей организма в инсулине, можно запрограммировать инсулиновую помпу на разные режимы введения инсулина (от одного до двенадцати различных скоростей подачи инсулина). Около 35% больных сахарным диабетом довольствуются одним режимом подачи инсулина на целый день.
Большинство пациентов, чья потребность в инсулине меняется в течение дня, нуждается в трех разных режимах в сутки: дневная скорость введения инсулина, меньшая — ночью и повышенная — в часы рассвета. Временный базальный режим очень удобен, так как позволяет больному всегда своевременно корректировать объем получаемого из помпы инсулина.
Например, многие люди меняют свою основную (базальную) дозу на часы активной деятельности, так как во время физических нагрузок расход глюкозы в организме увеличивается, и поэтому сильно снижать ее уровень инсулином не требуется. Таким образом, на несколько часов можно установить базальную дозу инсулина на половину обычной дневной нормы.
А по окончании занятий вновь вернуть ее к прежнему показателю. Также функция установки временной базальной дозы позволяет увеличить основное количество инсулина на период стресса или болезни. Некоторые женщины повышают основную дозу в первые дни менструации. Временный базальный режим позволяет больному сахарным диабетом всегда чувствовать себя комфортно вне зависимости от степени физической активности на текущий момент.
Потребность в инсулине после приема пищи (болюсный режим)
У здорового человека организм самостоятельно вырабатывает инсулин, необходимый для усвоения и переработки пищи, в НУЖНОМ количестве и в НУЖНОЕ время. Инсулиновая помпа больным с сахарным диабетом необходима именно для того, чтобы заменить эту функцию организма. Хотя и не автоматически.
Пациент сам должен следить за дозой и временем инъекции. Вводя дополнительное количество инсулина перед едой и выбирая блюда, пациент, вместо своей поджелудочной железы, самостоятельно решает, когда и в каком количестве следует ввести инсулин, чтобы нейтрализовать воздействие питательных веществ.
При использовании инсулиновой помпы не нужно есть строго определенное количество пищи в строго определенное время. С инсулиновой помпой можно своевременно реагировать на изменения уровня глюкозы в крови. Используемый в помпе инсулин ультракороткого действия гораздо лучше усваивается организмом (не усваивается обычно менее 3%).
Использование только инсулинов ультракороткого действия предотвращает создание депо инсулина в подкожной жировой клетчатке и обеспечивает более высокую предсказуемость действия инсулина. Этот вид инсулина вырабатывает поджелудочная железа у здоровых людей. Поэтому именно инсулин короткого действия используется в помповой инсулинотерапии.
Режим введения инсулина при помощи помпы максимально приближен к физиологической секреции поджелудочной железы здорового человека.
С инсулиновой помпой можно:
- • испытывать любые физические нагрузки без необходимости предварительного приёма пищи; • есть что хотите и когда хотите; • снизить уровень глюкозы крови вплоть до нормализации показателей; • снизить уровень в крови гликозилированного гемоглобина, что предотвратит развитие или прогрессирование поздних осложнений диабета (ретинопатии, нефропатии, нейропатии и проч.) • значительно снизит количество инъекций: поступление инсулина осуществляется по пластиковому катетеру со сменой катетера и места инъекции один раз в три дня; • уменьшить суточную потребность в инсулине на 20-25% за счет увеличения чувствительности к нему; • высокая точность дозирования – минимальный шаг введения инсулина составляет 0,1 ЕД – позволяет использовать помповую инсулинотерапию даже у совсем маленьких детей; • значительно снизить частоту случаев гипогликемических состояний (вплоть до полного исчезновения);
- • улучшить качество жизни – изменение режима подачи инсулина в любое время суток в соответствии с образом жизни.
Помповая инсулинотерапия рекомендуется абсолютно всем категориям больных инсулинзависимым сахарным диабетом, независимо от возраста и тяжести заболевания. Чем раньше начать введение инсулина с помощью помпы, тем легче можно предотвратить развитие грозных осложнений сахарного диабета. Однако особо рекомендуется помповая инсулинотерапия в следующих случаях: • отсутствие адекватной компенсации углеводного обмена на фоне многократных инъекций инсулина; • частые гипогликемические состояния; • непредсказуемые (бессимптомные) гипогликемии; • тяжелое течение сахарного диабета (т.е. частые случаи диабетического кетоацидоза, повторные госпитализации в связи с частыми декомпенсациями заболевания); • беременность или планирование беременности; • трансплантация почек; • высокая чувствительность к инсулину;
• желание пациента улучшить качество жизни.
Преимущества помповой инсулинотерапии
• Во время лечения путем многократных инъекций не ясно, какое конкретно количество инсулина идет на восполнение основной дневной нормы, а какое – на нейтрализацию воздействия питательных веществ после еды.
С применением помповой инсулинотерапии ситуация становится полностью контролируемой: устанавливается строго определенная дневная доза инсулина (базальный режим), а по мере надобности вводится дополнительная (болюсный режим) — необходимая после приема пищи.
• Совершая физические упражнения, можно перепрограммировать базальный режим таким образом, чтобы уровень глюкозы не понижался (т.е. снизить базальную дозу инсулина).
Аналогично можно поступить и во время болезни: только в этом случае следует перепрограммировать базальный режим так, чтобы увеличить подачу инсулина, — тогда уровень глюкозы не будет повышаться. Как уже говорилось, также можно программировать и болюсный режим, изменяя дозу инсулина в зависимости от того, какую пищу пациент ест.
• Кроме того, в помповой терапии используется только инсулин короткого действия, так что нет необходимости придерживаться строгого графика приема пищи и инсулина, в отличие от пациентов, лечащихся путем многократных инъекций инсулина длительного действия.
В настоящее время существует интегрированная система инсулиновой помпы с постоянным мониторингом гликемии Paradigm Real Time (522/722), которая сама контролирует сахар крови (до 288 измерений в сутки), отображает эти значения и направление их изменений на экране помпы в режиме реального времени и подаёт сигналы, предупреждающие пациента о приближении опасного уровня гликемии (низкого или высокого). Это крайне важно, так как позволяет предотвратить эти осложнения, моментально изменив режим инсулинотерапии или отключив на время подачу инсулина. Функция Bolus Wizard (Помощник Болюса), встроенная в помпы последнего поколения, высчитывает и подсказывает пациенту, сколько необходимо ввести инсулина с учётом множества параметров, влияющих на изменение сахара, а отображение сахарной кривой позволяет планировать своё питание и физическую нагрузку с максимальной точностью, избегая выраженных колебаний уровня сахара крови. Физиологическое поступление инсулина с помощью помпы помогает снизить на 30% дозы инсулина, подбирать идеально рассчитанную дозу и способ введения для любого набора продуктов и физической нагрузки, снизить частоту инъекций. «Помощник болюса» учитывает индивидуальные параметры: 1. количество хлебных единиц или граммов углеводов, которое планирует употребить пациент; 2. текущий показатель глюкозы крови; 3. углеводные (хлебные) единицы; 4. углеводные (пищевые) коэффициенты; 5. индивидуальную чувствительность к инсулину (число единиц глюкозы крови, на которые этот показатель снижается под воздействием 1 Ед инсулина); 6. индивидуальный целевой диапазон показателей глюкозы крови; 7. время активности инсулина (часы).
А самое главное – применение помповой инсулинотерапии снижает вероятность неконтролируемых повышений и снижений уровня сахара крови, что позволит избежать осложнений и обеспечит пациентам с диабетом действительно высокое качество жизни каждый день и на всю жизнь.
Заключение
Итак, сахарный диабет 1 типа – это тяжелое хроническое заболевание, при котором пациент должен постоянно получать инсулинотерапию для сохранения жизни и трудоспособности. Поэтому инсулинотерапия и постоянный контроль гликемии остаются пожизненными спутниками таких пациентов.
Эффективность и безопасность применения постоянной подкожной инфузии инсулина с помощью инсулиновой помпы у пациентов с сахарным диабетом 1 типа, а использование системы постоянного контроля гликемии позволяет исследовать индивидуальные особенности углеводного метаболизма у каждого конкретного пациента, выявлять бессимптомно протекающие гипогликемии и, соответственно, подбирать адекватную инсулинотерапию. Терапия с помощью инсулиновой помпы позволяет максимально точно приблизиться к физиологическим параметрам инсулинемии. Сегодня установить инсулиновую помпу можно в ЗАО «ЦЭЛТ», г. Москва. Врачи-эндокринологи нашего центра имеют большой положительный опыт ведения пациентов на помповой инсулинотерапии.
Изменим жизнь к лучшему – помповая инсулинотерапия у больных сахарным диабетом 1 типа
Сахарный диабет 1 типа
Сахарный диабет — одно из самых распространенных заболеваний в цивилизованном мире. Cегодня трудно найти человека, который никогда не слышал бы слова “диабет”. На земном шаре зарегистрировано более 250 млн. больных этим недугом, а в Российской Федерации — более 2,5 млн. человек. Однако, по различным данным, еще 5-6 млн.
человек в России имеют повышенный уровень глюкозы в крови, но не обращались за профессиональной помощью.
Сахарный диабет 1 типа является заболеванием, при котором наблюдаются самые высокие показатели преждевременной смертности и ранней инвалидизации больных.
Начало болезни в раннем возрасте и угроза развития острых и хронических осложнений в уже в молодом возрасте обусловливают поиск наиболее оптимальных методов лечения этого тяжелого заболевания.
Целями лечения пациентов с сахарным диабетом 1 типа являются: нормализация уровня гликемии, а также минимизация риска развития острых и хронических осложнений, а также достижение высокого качества жизни пациентов. С помощью имеющихся методов терапии у большинства больных сахарным диабетом 1 типа иногда достаточно трудно достичь хорошей компенсации заболевания.
Хорошо известно, что главными причинами высокой смертности и ранней инвалидизации при сахарном диабете становятся поздние микро- и макрососудистые осложнения. Например, диабетическая ретинопатия — поражение сетчатки глаз, как правило, — доминирующая причина слепоты (особенно в молодом возрасте).
Распространенность слепоты среди больных сахарным диабетом в 10 раз выше, чем в популяции в целом. Диабетическая нефропатия (поражение микрососудистого русла почек) занимает первое место среди причин высокой смертности от хронической почечной недостаточности.
Не вызывает сомнения, что целью лечения диабета должно быть поддержание уровня сахара крови в пределах близких к таковым у людей без диабета.
Надо отметить, что за последние десятилетия удалось добиться существенного прогресса в терапии сахарного диабета 1 типа. Использование интенсифицированной инсулинотерапии, которая является имитацией нормальной секреции инсулина поджелудочной железой и достигается путем многократных инъекций в течение суток, позволяет намного быстрее и эффективнее достичь компенсации углеводного обмена.
- Инсулиновая помпа
- Однако наиболее современный, удобный и физиологичный метод введения инсулина – это применение инсулиновой помпы – специального устройства предназначенного для непрерывного подкожного введения инсулина.
Инсулин короткого или ультракороткого действия в этом случае вводится не с помощью инъекций шприцом или шприц-ручкой, а подается в организм посредством катетера, установленного подкожно и соединенного с резервуаром и блоком памяти, содержащим информацию о количестве инсулина, который необходимо ввести. Блок памяти программируется врачом индивидуально для каждого пациента.
У инсулиновой помпы есть два режима введения препарата: непрерывная подача инсулина в микродозах (базальная скорость) и определяемая и программируемая пациентом болюсная скорость.
Первый режим имитирует фоновую секрецию инсулина и фактически заменяет применение инсулина длительного действия. Второй — болюсный — вводится пациентом перед едой или при высоком уровне гликемии, т. е.
заменяет инсулин ультракороткого или короткого действия в рамках обычной инсулинотерапии. Замена катетера осуществляется пациентом через каждые 3 дня.
Общая суточная потребность в инсулине (базальный режим)
У людей, не страдающих диабетом, в крови всегда содержится инсулин. Его совсем немного, но этого небольшого количества хватает на то, чтобы не позволять уровню глюкозы повышаться в промежутках между приемами пищи и ночью. Однако если количество инсулина будет выше нормы, это приведет к снижению уровня глюкозы – гипогликемии.
Таким образом, помпа необходима больным сахарным диабетом, чтобы поддерживать уровень глюкозы в их крови в норме, не давая ему повышаться или понижаться, когда не следует.
Это означает, что помимо болюсного режима, который освобождает от четкого графика приема пищи и соблюдения строгой диеты, базальный режим помпы помогает осуществлять постоянный контроль за уровнем глюкозы, в том числе во время сна.
Инсулиновая помпа не дает уровню глюкозы снизиться из-за повысившегося посреди ночи содержания в крови инсулина, а также предотвращает резкое повышение концентрации глюкозы с утра из-за того, что весь инсулин, введенный перед сном, израсходовался в часы рассвета.
В зависимости от индивидуальных потребностей организма в инсулине, можно запрограммировать инсулиновую помпу на разные режимы введения инсулина (от одного до двенадцати различных скоростей подачи инсулина). Около 35% больных сахарным диабетом довольствуются одним режимом подачи инсулина на целый день.
Большинство пациентов, чья потребность в инсулине меняется в течение дня, нуждается в трех разных режимах в сутки: дневная скорость введения инсулина, меньшая – ночью и повышенная – в часы рассвета. Временный базальный режим очень удобен, так как позволяет больному всегда своевременно корректировать объем получаемого из помпы инсулина.
Например, многие люди меняют свою основную (базальную) дозу на часы активной деятельности, так как во время физических нагрузок расход глюкозы в организме увеличивается, и поэтому сильно снижать ее уровень инсулином не требуется. Таким образом, на несколько часов можно установить базальную дозу инсулина на половину обычной дневной нормы.
А по окончании занятий вновь вернуть ее к прежнему показателю. Также функция установки временной базальной дозы позволяет увеличить основное количество инсулина на период стресса или болезни. Некоторые женщины повышают основную дозу в первые дни менструации. Временный базальный режим позволяет больному сахарным диабетом всегда чувствовать себя комфортно вне зависимости от степени физической активности на текущий момент.
Потребность в инсулине после приема пищи (болюсный режим)
У здорового человека организм самостоятельно вырабатывает инсулин, необходимый для усвоения и переработки пищи, в НУЖНОМ количестве и в НУЖНОЕ время. Инсулиновая помпа больным с сахарным диабетом необходима именно для того, чтобы заменить эту функцию организма. Хотя и не автоматически. Пациент сам должен следить за дозой и временем инъекции.
Вводя дополнительное количество инсулина перед едой и выбирая блюда, пациент, вместо своей поджелудочной железы, самостоятельно решает, когда и в каком количестве следует ввести инсулин, чтобы нейтрализовать воздействие питательных веществ.
При использовании инсулиновой помпы не нужно есть строго определенное количество пищи в строго определенное время. С инсулиновой помпой можно своевременно реагировать на изменения уровня глюкозы в крови.
Используемый в помпе инсулин ультракороткого действия гораздо лучше усваивается организмом (не усваивается обычно менее 3%).
Использование только инсулинов ультракороткого действия предотвращает создание депо инсулина в подкожной жировой клетчатке и обеспечивает более высокую предсказуемость действия инсулина. Этот вид инсулина вырабатывает поджелудочная железа у здоровых людей. Поэтому именно инсулин короткого действия используется в помповой инсулинотерапии.
Режим введения инсулина при помощи помпы максимально приближен к физиологической секреции поджелудочной железы здорового человека.
- С инсулиновой помпой можно:
- • испытывать любые физические нагрузки без необходимости предварительного приёма пищи;
• есть что хотите и когда хотите;
• снизить уровень глюкозы крови вплоть до нормализации показателей;
• снизить уровень в крови гликозилированного гемоглобина, что предотвратит развитие или прогрессирование поздних осложнений диабета (ретинопатии, нефропатии, нейропатии и проч.)
• значительно снизит количество инъекций: поступление инсулина осуществляется по пластиковому катетеру со сменой катетера и места инъекции один раз в три дня;
• уменьшить суточную потребность в инсулине на 20-25% за счет увеличения чувствительности к нему;
• высокая точность дозирования – минимальный шаг введения инсулина составляет 0,1 ЕД – позволяет использовать помповую инсулинотерапию даже у совсем маленьких детей;
• значительно снизить частоту случаев гипогликемических состояний (вплоть до полного исчезновения); - • улучшить качество жизни – изменение режима подачи инсулина в любое время суток в соответствии с образом жизни.
- Показания к применению инсулиновой помпы
Помповая инсулинотерапия рекомендуется абсолютно всем категориям больных инсулинзависимым сахарным диабетом, независимо от возраста и тяжести заболевания.
Чем раньше начать введение инсулина с помощью помпы, тем легче можно предотвратить развитие грозных осложнений сахарного диабета.
Однако особо рекомендуется помповая инсулинотерапия в следующих случаях:
• отсутствие адекватной компенсации углеводного обмена на фоне многократных инъекций инсулина;
• частые гипогликемические состояния;
• непредсказуемые (бессимптомные) гипогликемии;
• тяжелое течение сахарного диабета (т.е. частые случаи диабетического кетоацидоза, повторные госпитализации в связи с частыми декомпенсациями заболевания);
• беременность или планирование беременности;
• трансплантация почек;
• высокая чувствительность к инсулину;
• желание пациента улучшить качество жизни.
Преимущества помповой инсулинотерапии
• Во время лечения путем многократных инъекций не ясно, какое конкретно количество инсулина идет на восполнение основной дневной нормы, а какое – на нейтрализацию воздействия питательных веществ после еды.
С применением помповой инсулинотерапии ситуация становится полностью контролируемой: устанавливается строго определенная дневная доза инсулина (базальный режим), а по мере надобности вводится дополнительная (болюсный режим) – необходимая после приема пищи.
• Совершая физические упражнения, можно перепрограммировать базальный режим таким образом, чтобы уровень глюкозы не понижался (т.е. снизить базальную дозу инсулина).
Аналогично можно поступить и во время болезни: только в этом случае следует перепрограммировать базальный режим так, чтобы увеличить подачу инсулина, – тогда уровень глюкозы не будет повышаться. Как уже говорилось, также можно программировать и болюсный режим, изменяя дозу инсулина в зависимости от того, какую пищу пациент ест.
• Кроме того, в помповой терапии используется только инсулин короткого действия, так что нет необходимости придерживаться строгого графика приема пищи и инсулина, в отличие от пациентов, лечащихся путем многократных инъекций инсулина длительного действия.
В настоящее время существует интегрированная система инсулиновой помпы с постоянным мониторингом гликемии Paradigm Real Time (522/722), которая сама контролирует сахар крови (до 288 измерений в сутки), отображает эти значения и направление их изменений на экране помпы в режиме реального времени и подаёт сигналы, предупреждающие пациента о приближении опасного уровня гликемии (низкого или высокого). Это крайне важно, так как позволяет предотвратить эти осложнения, моментально изменив режим инсулинотерапии или отключив на время подачу инсулина.
Функция Bolus Wizard (Помощник Болюса), встроенная в помпы последнего поколения, высчитывает и подсказывает пациенту, сколько необходимо ввести инсулина с учётом множества параметров, влияющих на изменение сахара, а отображение сахарной кривой позволяет планировать своё питание и физическую нагрузку с максимальной точностью, избегая выраженных колебаний уровня сахара крови. Физиологическое поступление инсулина с помощью помпы помогает снизить на 30% дозы инсулина, подбирать идеально рассчитанную дозу и способ введения для любого набора продуктов и физической нагрузки, снизить частоту инъекций.
“Помощник болюса” учитывает индивидуальные параметры:
1. количество хлебных единиц или граммов углеводов, которое планирует употребить пациент;
2. текущий показатель глюкозы крови;
3. углеводные (хлебные) единицы;
4. углеводные (пищевые) коэффициенты;
5. индивидуальную чувствительность к инсулину (число единиц глюкозы крови, на которые этот показатель снижается под воздействием 1 Ед инсулина);
6. индивидуальный целевой диапазон показателей глюкозы крови;
7. время активности инсулина (часы).
А самое главное – применение помповой инсулинотерапии снижает вероятность неконтролируемых повышений и снижений уровня сахара крови, что позволит избежать осложнений и обеспечит пациентам с диабетом действительно высокое качество жизни каждый день и на всю жизнь.
Заключение
Итак, сахарный диабет 1 типа – это тяжелое хроническое заболевание, при котором пациент должен постоянно получать инсулинотерапию для сохранения жизни и трудоспособности. Поэтому инсулинотерапия и постоянный контроль гликемии остаются пожизненными спутниками таких пациентов.
Эффективность и безопасность применения постоянной подкожной инфузии инсулина с помощью инсулиновой помпы у пациентов с сахарным диабетом 1 типа, а использование системы постоянного контроля гликемии позволяет исследовать индивидуальные особенности углеводного метаболизма у каждого конкретного пациента, выявлять бессимптомно протекающие гипогликемии и, соответственно, подбирать адекватную инсулинотерапию. Терапия с помощью инсулиновой помпы позволяет максимально точно приблизиться к физиологическим параметрам инсулинемии.
Сегодня установить инсулиновую помпу можно в терапевтическом отделении Дорожной клинической больнице. Врачи-эндокринологи нашего терапевтического отделения имеют большой положительный опыт ведения пациентов на помповой инсулинотерапии.
Запись на постановку инсулиновой помпы и лечение по тел. (831) 2-284-284