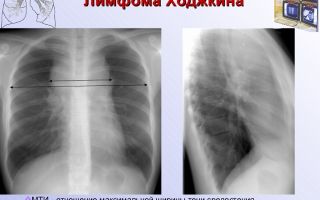
Лимфогранулематоз также носит название болезни Ходжкина или ходжскинской лимфомы. На сегодняшний день он является вторым по частоте заболеванием крови, уступая только лейкозам. Врачи выделяют опасных возраста: 20-30 лет и старше 60 лет. У мужчин лимфогранулематоз встречается вдвое чаще, чем у женщин.
В процессе развития лимфогранулематоз проходит 4 стадии, которые определяются распространенностью патологического процесса:
- I стадия (локальная): страдает только одна группа лимфатических узлов или один орган, не связанный с лимфатической системой (экстралимфатический); это может быть плевра, печень, почки, легкие и т.п.;
- II стадия (регионарная): поражение захватывает две и более групп узлов в верхней или нижней половине тела (границей выступает диафрагма) либо один экстралимфатический орган в сочетании со связанными с ним узлами;
- III стадия (генерализованная): выявлено поражение узлов в обеих половинах тела и дополнительно один экстралимфатический орган в сочетании с селезенкой или без ее вовлечения;
- IV стадия (диссеминированная): поражены один или несколько экстралимфатических органов и лимфоузлы.
Определение стадии заболевания играет важную роль в подборе лечения.
В зависимости от течения лимфома Ходжкина может быть острой (процесс развития занимает несколько месяцев) или хронической (тянется годами, в ходе которых чередуются периоды обострения и ремиссии). Существует также классификация, основанная на локализации поражения. Она позволяет выделить периферический, легочный, желудочно-кишечный, абдоминальный, костный и другие виды лимфолейкоза.
Основным и самым первым признаком лимфогранулематоза является увеличение одного или нескольких лимфатических узлов. Как правило, страдают шейные или надключичные группы, реже паховые, бедренные и подмышечные.
Увеличенные узлы имеют плотную консистенцию, не спаиваются с окружающими тканями и между собой, легко смещаются под кожей. При нажатии не возникает болезненность.
Как правило, при ощупывании ощущается цепочка из нескольких округлых образований.
Иногда заболевание начинается с увеличения внутренних групп лимфоузлов. В этом случае на первый план выходят неспецифические симптомы: кашель, отрыжка, затруднение глотания, ощущение комка в горле. При поражении узлов в брюшной полости пациент может жаловаться на боли в животе, не связанные с приемом пищи и/или отеки ног.
При поражении органов, не связанных с лимфатической системой, пациент предъявляет жалобы на соответствующую симптоматику: признаки пневмонии при поражении легких, боли в костях при костной форме, кишечные кровотечения при кишечной и т.п.
Общие симптомы заболевания сходны с другими гематологическими и онкологическими заболеваниями. Пациент жалуется на периодическое повышение температуры с пиками до 39 градусов, потливость в ночное время, потерю веса, кожный зуд.
На сегодняшний день точные причины развития лимфогранулематоза у взрослых неизвестны: в ходу наследственная и вирусная теория формирования болезни. В первом случае патологию связывают с поражением вирусом Эпштейна-Барр (возбудитель инфекционного мононуклеоза), во втором с наследственной предрасположенностью. Не исключается связь с ВИЧ.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
+7 (495) 292-39-72
Заказать обратный звонок Записаться онлайн
Почему «СМ-Клиника»?
1
Лечение в соответствии с мировыми клиническими рекомендациями
2
Комплексная оценка заболевания и прогноза лечения
3
Современное диагностическое оборудование и собственная лаборатория
4
Высокий уровень сервиса и взвешенная ценовая политика
Диагностика лимфогранулематоза начинается со сбора жалоб и анамнеза, после чего врач проводит объективный осмотр. Он проверяет состояние лимфоузлов и селезенки, оценивая их размеры. При обнаружении подозрительных признаков пациент направляется на расширенную диагностику, направленную на поиск возможных очагов:
При обнаружении очагов поражения выполняется их биопсия. Параллельно сдаются анализы: общий анализ крови, биохимические исследования, направленные на оценку функции внутренних органов и т.п.
Лимфогранулематоз – это коварное заболевание. Его симптомы могут начинаться постепенно, а могут прогрессировать стремительно. При постепенном начале пациент далеко не сразу обращается к врачу, а значит – позволяет патологии захватывать все новые структуры.
Вероятность успешного лечения лимфогранулематоза у взрослых зависит от своевременности обнаружения симптомов и проведения полной диагностики. Чем раньше лимфома была обнаружена, тем больше вероятности справиться с ней раз и навсегда.
Именно поэтому так важно при беспричинном увеличении лимфоузлов в сочетании с лихорадкой или без нее как можно быстрее обратиться к специалисту. Если причина в банальном лимфадените (воспалительном процессе), специалист назначит лечение и облегчит состояние пациента.
Если же в процессе исследования будет выявлен лимфогранулематоз, раннее обращение может действительно спасти жизнь.
Лечение лимфогранулематоза требует комплексного подхода. Врачи действуют поэтапно, стремясь остановить рост патологической ткани в лимфоузлах и органах и избавиться от всех патологических очагов. Для этого используются следующие методы:
- лучевая терапия: дозированное облучение проблемных зон;
- химиотерапия по различным схемам;
- удаление пораженных узлов, селезенки.
Выбор конкретного метода лечения или их комбинации зависит от стадии заболевания и его формы.
Специфической профилактики лимфогранулематоза не существует. Главная задача пациента – своевременно обращаться к врачу при любых подозрительных симптомах, не заниматься самолечением. Регулярное проведение флюорографии и скрининговые обследования позволят своевременно выявить изменения глубоко расположенных лимфоузлов.
Результаты лечения болезни Ходжкина могут быть различны. В зависимости от конкретной ситуации врачи могут добиться:
- полной ремиссии: отсутствия любых признаков болезни в течение месяца и дольше;
- частичной ремиссии: сокращение размеров патологических очагов на 50% и более, а также полное исчезновение неприятных симптомов;
- клинического улучшения: сокращение размеров очагов менее, чем на 50%.
Также возможно отсутствие динамики или прогрессирование заболевания даже при правильно подобранном лечении.
Во время ремиссии пациентам необходимо регулярно наблюдаться у специалиста, избегать излишней инсоляции, запредельных физических нагрузок. В некоторых ситуациях в период реабилитации также назначается периодическая поддерживающая терапия.
Давыдов Михаил Иванович, Вельшер Леонид Зиновьевич, Ганцев Шамиль Ханяфиевич. Онкология. Учебник. ГЭОТАР-Медиа, 2020 г.
Протопопов М. С., Афанасьева М. А., Абдракипов Р. З., Лапшина С. А., Шамсутдинова Н. Г., Закиров Р. Х. Трудности диагностики лимфогранулематоза // ПМ. 2011. №55.
Стоянова О. В., Барабанова М. А., Петропавловская Т. А., Музлаев Г. Г. Системные поражения при лимфогранулематозе // Кубанский научный медицинский вестник. 2012. №6.
Мякова Наталья Валерьевна, Масчан А.А., Румянцев А.Г. Федеральные клинические рекомендации по диагностике и лечению лимфомы Ходжкина (лимфогранулематоз) // РЖДГиО. 2015. №4.
Лицензии
Перейти в раздел лицензииПерейти в раздел правовая информация
Лимфогранулематоз у взрослых – диагностика и лечения заболевания в клинике «Евроонко» | Клиники «Евроонко»
Лимфогранулематоз — это злокачественное новообразование лимфатической системы, отличительной чертой которого является наличие в пораженных опухолью лимфатических узлах особых гигантских клеток, происходящих из В-лимфоцитов, которые называются клетками Березовского-Штернберга-Рид.
Болезнь характеризуется поражением лимфатических узлов, которое возникает уницентрически в какой-то одной группе лимфатических узлов (чаще это надключичные, шейные и медиастинальные лимфоузлы), распространяется от одной группе к другой. Постепенно в процесс вовлекаются внутренние органы и костный мозг.
Эпидемиологи выделяют два пика заболеваемости. Один приходится на возраст 15-35 лет, а второй — на возраст старше 50 лет. Благоприятнее заболевание протекает у молодых людей ввиду отсутствия сопутствующих тяжелых патологий и больших возможностей в применяемых методах лечения.
Причины лимфогранулематоза
Причины развития лимфогранулематоза продолжают исследоваться. В числе основных рассматриваются 3 причины:
- Вирусные заболевания, в частности вирус Эпштейна-Барр, который вызывает мононуклеоз. В пользу этой теории свидетельствует то, что приблизительно в 20% случаев в биоптате опухоли выделяют генетический материал данного возбудителя. Также есть некоторая корреляция с ВИЧ, который приводит к нарушению работы иммунной системы.
- Иммунодефицитные состояния. Есть ряд исследований, которые свидетельствуют о том, что лимфогранулематоз развивается на фоне Т-клеточного иммунодефицита. В пользу этого фактора свидетельствует нарушение соотношения Т-хелперов и Т-супрессоров.
- Наследственная предрасположенность. В пользу этой теории свидетельствуют семейные случаи лимфогранулематоза и обнаружение характерных генетических маркеров данной патологии. Предполагается, что лимфоциты матери могут проникать через плацентарный барьер, вызывая иммунопатологические реакции у плода. Также заболевание может развиваться в результате специфических мутаций, которые могут быть спровоцированы лекарственными препаратами, ионизирующим излучением и другими факторами.
Классификация лимфогранулематоза
Выделяют 2 вида лимфогранулематоза:
- Классическая лимфома Ходжкина.
- Нодулярная лимфома Ходжкина с лимфоидным преобладанием.
Классическая лимфома Ходжкина включает несколько гистологических вариантов новообразования, но все они характеризуются единым иммунофенотипом. Опухолевые клетки экспрессируют CD 30, CD 15, PAX 5.
В ряде случаев может отмечаться экспрессия CD 20 (это обязательно отмечается при описании молекулярно-генетического профиля опухоли, поскольку эти данные влияют на лечение).
Экспрессия CD 45 и CD 3 не характерна.
Нодулярная лимфома отличается от классического лимфогранулематоза как клинически, так и иммуноморфологически. Опухолевые клетки интенсивно экспрессируют CD 20 и CD 45. CD 30 и CD 15 не обнаруживаются.
В зависимости от степени распространения опухоли, выделяют 4 стадии лимфогранулематоза:
- 1 локальная стадия — поражается либо одна группа лимфатический узлов, либо один внутренний орган.
- 2 регионарная стадия — поражается более одной группы лимфатических узлов, но по одну сторону диафрагмы. Либо имеется поражение одного внутреннего органа, с вовлечением в процесс регионарных лимфоузлов.
- 3 генерализованная стадия — поражены группы лимфоузлов по обе стороны диафрагмы, в процесс может вовлекаться селезенка или другие внутренние органы.
- 4 диссеминированная стадия — в процесс вовлекаются внутренние органы (легкие, почки и др)
Симптомы лимфогранулематоза
На начальных стадиях лимфогранулематоз может проявляться увеличением лимфатических узлов. Они обычно не болят, при пальпации подвижны, не спаяны с окружающими тканями, могут тянуться в виде цепочки. Наружные лимфоузлы пациенты могут обнаруживать сами.
А увеличение внутренних проявляется нарушением работы рядом расположенных органов. Например, при увеличении лимфоузлов средостения может возникать одышка, сухой кашель, нарушение глотания, отечность верхней половины тела.
Если увеличенные ЛУ находятся в брюшной полости, могут возникать боли в животе и отеки ног.
При вовлечении в процесс внутренних органов и костей, могут возникать следующие проблемы:
- Пневмонии и плевриты.
- Боли в костях с патологическими переломами.
- Кишечные кровотечения, перфорации стенки органов ЖКТ с развитием перитонита.
- При вовлечении в процесс костного мозга, отмечается анемия, кровоточивость и снижение иммунитета.
Из системных проявлений отмечается повышение температуры, ночная потливость и снижение веса. Повышение температуры носит периодический характер и может давать пики до 39 градусов. Эти признаки получили название В-симптомы и их наличие учитывается при определении стадии заболевания и выборе метода лечения.
Диагностика лимфогранулематоза
Заподозрить лимфогранулематоз можно на основании клинических симптомов — увеличение лимфоузлов, ночные поты, снижение веса и повышение температуры.
Для подтверждения диагноза производится биопсия или удаление увеличенных лимфатических узлов с последующим морфологическим, иммунофенотипическим и молекулярно-генетическим исследованием.
Полученные данные используются для определения вида лимфомы.
Для обнаружения увеличения внутренних лимфоузлов и определения стадии заболевания, применяются различные методы медицинской визуализации:
- УЗИ.
- Рентгенография органов грудной клетки. О поражении медиастинальных лимфоузлов свидетельствует расширение тени средостения.
- КТ.
- МРТ.
Также проводится дополнительное обследование для общей оценки состояния пациента:
- Общий анализ крови. Специфических изменений нет. Может наблюдаться увеличение СОЭ (это неблагоприятный признак), а при поражении костного мозга — анемия, а также снижение уровня тромбоцитов и лейкоцитов.
- Биохимический анализ крови. В нем тоже нет специфических проявлений, но могут возникать нарушения при вовлечении в процесс внутренних органов, например, при поражении печени может отмечаться повышение уровня трансаминаз.
- Пункция костного мозга проводится при подозрении на появление костномозговых очагов поражения.
- При планировании использования определенных препаратов, обладающих кардиотоксичностью, проводят обследование сердечно-сосудистой и дыхательной систем с оценкой фракции сердечного выброса и функции внешнего дыхания.
После комплексного обследования, больного лимфогранулематозом относят к одной из трех прогностических групп:
- Ранняя стадия с благоприятным прогнозом.
- Ранняя стадия с неблагоприятным прогнозом.
- Распространенная стадия.
В зависимости от группы, будет определяться тактика лечения. Определение группы проводится по критериям GHSG или EORTC/GELA. Факторами неблагоприятного прогноза являются:
- Массивное средостение — состояние, при котором на рентгенограмме в прямой проекции максимальный диаметр опухоли составляет более трети диаметра грудной летки.
- Вовлечение в процесс нелимфатических органов.
- Возраст старше 50 лет.
- СОЭ более 30 мм/ч.
- Поражение 3 и более лимфатических коллекторов.
Лечение лимфогранулематоза
Для лечения лимфогранулематоза применяется химиотерапия и лучевая терапия.
Лечение ранней стадии лимфогранулематоза (благоприятный прогноз)
Для лечения такой формы гранулематоза применяют 2-4 цикла химиотерапии с последующей лучевой терапией (ЛТ). Для ХТ используется четырехкомпонентная схема ABVD, включающая адриамицин, блеомицин, винбластин, дакарбазин.
ЛТ проводится на зоны первичного поражения в суммарной очаговой дозе 30 Гр.
Используется фракционирование дозы, при котором проводятся ежедневные сеансы (5 дней в неделю) облучения в разовой очаговой дозе 2 Гр до достижения суммарной очаговой дозы в 30 Гр.
Кроме того, рассматриваются варианты облегченного лечения. Например, если имеется не более 2 зон поражения, нет конгломератов лимфатических узлов и нормальное СОЭ, возможно ограничиться двумя циклами химии. В некоторых случаях можно ставить вопрос об отмене лучевой терапии для некоторых категорий пациентов на основании данных ПЭТ-КТ, но он пока
остается открытым.
Лечение ранних стадий лимфогранулематоза с неблагоприятным прогнозом
Лечение лимфогранулематоза в этом случае предполагает проведение 4-6 циклов химиотерапии по режиму ABVD с лучевой терапией зон первичной локализации опухоли в суммарной очаговой дозе 30 Гр.
Для пациентов младше 50 лет, имеющих хорошие показатели общего здоровья, возможно усиление терапии двумя курсами химиотерапии по протоколу BEACOPP, после которых проводится 2 цикла ABVD с облучением в стандартной дозе. При такой программе увеличивается вероятность 3-летней бессобытийной выживаемости, но остается открытым вопрос о поздней
токсичности.
Лечение распространенных стадий лимфогранулематоза
При лечении распространенных стадий лимфогранулематоза применяется химиотерапия и облучение зон с наибольшими опухолевыми массивами, которые остаются после химии (резидуальные очаги). Главной задачей на этом этапе является достижение полной стойкой ремиссии уже на первой линии терапии. Выбор тактики лечения зависит от возраста пациента и его общего состояния.
Больным младше 50 лет рекомендована схема ВЕАСОРР-14 с облучением резидуальных очагов размером более 2,5 см. Но такой режим химиотерапии отличается высокой токсичностью, в том числе и для костного мозга, поэтому требуется плановое назначение гранулоцитарных колониестимулирующих факторов.
Для того, чтобы избежать синдрома лизиса опухоли, который также отличается высокой токсичностью, проводится подготовительная фаза (префаза) винкоалкалоидами за 10-14 дней до начала плановой ХТ.
У пациентов 50-60 лет схема ВЕАСОРР-14 может спровоцировать развитие тяжелых жизнеугрожающих осложнений, поэтому стандартом лечения является схема ABVD. Применяется курс из 6-8 циклов, в зависимости от опухолевого ответа.
После окончания ХТ проводится облучение по стандартной схеме. Допускается применение протокола ВЕАСОРР-14 у сохранных больных 50-60 лет в количестве 6-8 циклов. Поддерживающей терапии больным с лимфогранулематозом не требуется.
Лечение рецидивов и рефрактерных форм лимфогранулематоза
Пациентам с рецидивами лимфогранулематоза или устойчивыми формами заболевания, не поддающимися терапии первой линии, рекомендовано выполнение высокодозной полихимиотерапии с последующей трансплантацией гемопоэтических стволовых клеток. Такое лечение проводят сохранным пациентам младше 50 лет.
В остальных случаях используются различные щадящие режимы ХТ или облучение, которые хоть и не позволяют добиться полного излечения, но позволяют получить достаточно продолжительную ремиссию.
Выбор схемы лечения определяется индивидуально с учетом химиочувствительности лимфогранулематоза и общего состояния пациента.
Радиотерапия при лимфогранулематозе
Радиотерапия при лимфогранулематозе на протяжении многих лет занимала важную роль в лечении. Но в настоящее время рассматриваются вопросы об уменьшении объемов облучаемых тканей и общей очаговой дозы. В целом облучение проводится через 2-4 недели после окончания химиотерапии. Максимальный интервал не должен превышать 6 недель.
При планировании полей облучения производится подробное описание очагов поражения — их локализация, размер, топографические ориентиры.
После окончания лучевой терапии, пациенты должны проходить регулярное обследование с целью своевременного выявления заболеваний, потенциально вызываемых ионизирующим излучением.
Например, при облучении лимфоузлов шеи необходимо регулярно обследовать щитовидную железу (УЗИ+ТТГ). При облучении медиастинальных лимфоузлов, необходим скрининг рака молочной железы и др.
Прогноз при лимфогранулематозе
Лимфогранулематоз относится к злокачественным заболеваниям, которые потенциально возможно излечить.
Прогноз зависит от возраста пациента, его общего состояния и возможности проведения «тяжелых» схем лечения. Например, у детей и молодых людей вероятность полного выздоровления находится в пределах 80%.
У пожилых людей выживаемость хуже, что обусловлено ограничениями возможных методов противоопухолевого воздействия.
Кроме того, прогноз зависит от стадии болезни. При начальных стадиях вероятность выздоровления составляет более 90%, при распространенных этот показатель снижается до 65-70%.
В целом после полной пятилетней ремиссии пациент считается полностью излеченным. Но в дальнейшем необходимо иметь онкологическую настороженность, поскольку лимфогранулематоз является фактором риска развития вторичных злокачественных
новообразований.
В «Евроонко» важное значение придается не только самому лечению, которое в большинстве случаев оказывается эффективным, но и последующему наблюдению. Это позволяет минимизировать риски, связанные с возникновением рецидивов и отдаленных побочных эффектов от проведенного лечения.
Лимфома Ходжкина
Лимфома Ходжкина — это злокачественное новообразование в лимфоидных тканях, сопровождающееся наличием аномально больших клеток Рид-Березовского-Штернберга, которые обнаруживаются при микроскопическом исследовании пораженных лимфоузлов. Заболевание относится к достаточно обширной и разнородной группе. Основные этиологические факторы до конца не выяснены, однако исследована зависимость от вируса EBV.
Патология может возникать в любом возрасте, однако чаще всего встречается у пациентов 20–29 и старше 55 лет. Мужчины больше подвержены заболеванию.
Симптоматика и клиническая картина при лимфоме Ходжкина
Как правило, заболевание начинается с увеличения лимфоузлов (обычно шейных или надключичных). В результате поражения лимфатической ткани первым признаком лимфомы Ходжкина могут быть проблемы с дыханием или появление кашля вследствие давления на легкие. Узлы могут спонтанно уменьшаться и увеличиваться в размерах, что существенно затрудняет диагностику.
У небольшой группы пациентов наблюдаются следующие симптомы:
- повышение температуры;
- ночная потливость;
- потеря аппетита;
- снижение массы тела.
Иногда возможно проявление кожного зуда и болевых ощущений в пораженных узлах. Последний признак особо характерен после употребления алкоголя.
На поздних стадиях лимфомы Ходжкина поражаются внутренние органы — селезенка (в 35 % случаев), печень (5 %), легкие (10–15 %) и костный мозг (20–40 %). В результате нарушения клеточного иммунитета часто развиваются инфекции: чаще всего это вирус герпеса и кандидоз.
Диагностика лимфомы Ходжкина
Ключевым критерием для постановки диагноза служит выявление патологически измененных клеток Рид-Березовского-Штернберга в биоптате из лимфоузлов. Для выявления патологии назначаются и современные методы обследования — ультразвуковое сканирование, компьютерная или магнитно-резонансная томография. При обнаружении лимфомы Ходжкина потребуется подтверждение диагноза.
Среди обязательных методов чаще всего применяются:
- хирургическая биопсия;
- подробный сбор анамнеза;
- комплексное физикальное обследование;
- лабораторные исследования;
- рентгенография;
- миелограмма.
Для определения стадии заболевания назначается лапаротомия и спленэктомия.
Лечение лимфомы Ходжкина
На сегодняшний день используется несколько видов лечения. Это, в первую очередь, методы лучевой терапии, химиотерапии и их комбинирование. Иногда проводят пересадку костного мозга.
На 1 и 2 стадии лимфомы Ходжкина лечение ограничивается облучением в дозах от 3600 до 4400 cGy, что позволяет добиваться до 85 % ремиссий. Воздействие целевое и направлено только на отдельные группы лимфоузлов.
Для предотвращения облучения соседних органов используются специальные свинцовые защитные фильтры.
Химиотерапия при лимфоме Ходжкина может осуществляться по различным схемам, в частности BEACOPP с применением блеомицина, этопозида, доксорубицина (адриамицина), циклофосфамида, винкристина (онковина), прокарбазина, преднизолона длительностью до 2 недель.
Наиболее эффективной считается комбинация с лучевым воздействием, что дает возможность достичь длительных 10–20-летних периодов ремиссии у более чем 90 % пациентов, что равносильно полному излечению.
Как правило, у большинства больных с лимфомой Ходжкина первый курс терапии проходит в условиях стационара, а затем, в случае хорошей переносимости лекарственных препаратов, — в амбулаторных условиях.
Генетические факторы возникновения лимфомы Ходжкина
Наследственная предрасположенность у пациентов с лимфомой Ходжкина обнаруживается примерно у 1 %. Сиблинги в семье имеют увеличенные примерно в 4–8 раз риски развития патологии.
Большинство данных о генетической предрасположенности получено при исследовании несклерозирующего типа новообразования — было доказано, что он является наиболее наследуемым. Считается, что самым информативным маркером генома в пораженных клетках при лимфоме Ходжкина является ген LMP1.
Болезнь Ходжкина (лимфогранулематоз, злокачественная гранулема)
А Б В Г Д Е Ж З И К Л М Н О П Р С Т У Ф Х Ц Ч Ш Щ Э Ю Я
Болезнь Ходжкина (лимфогранулематоз, злокачественная гранулема), болезнь лимфоидной ткани человека.
Большинство исследователей относит ее к злокачественным опухолям (лимфомам), но некоторые считают, что она вызывается каким-то неизвестным вирусом; эти две точки зрения не противоречат друг другу.
Лимфоидная ткань состоит в основном из лимфоцитов и ретикулярных клеток, находящихся преимущественно в лимфатических узлах и селезенке, но встречающихся также в виде небольших узелков во многих других органах.
Хотя функция лимфоидной ткани выяснена не полностью, известно, что она имеет непосредственное отношение к выработке антител и клеточно-опосредованным иммунным реакциям, определяющим сопротивляемость организма острым и хроническим инфекциям.
В 1832 Т.Ходжкин описал семерых больных, у которых наблюдалось увеличение лимфоузлов и селезенки, общее истощение и упадок сил. Во всех случаях болезнь имела летальный исход. Через 23 года С.Уилкс подробно изучил описанные Ходжкиным случаи, добавил к ним 11 собственных наблюдений и назвал это состояние болезнью Ходжкина.
Болезнь Ходжкина встречается только у человека и чаще поражает представителей белой расы. Оно может развиться в любом возрасте, но преимущественно возникает у молодых взрослых, чаще у мужчин, чем у женщин, и очень редко у детей до 15 лет. В США от этой болезни ежегодно погибают примерно 13 из 1 млн. жителей.
Болезнь принадлежит к большой и достаточно разнородной группе заболеваний, относящихся к злокачественным лимфомам.
Основная причина возникновения болезни не совсем ясна, но некоторые эпидемиологические данные, такие как: совпадение по месту и времени, спорадические множественные случаи у некровных родственников, говорят об инфекционной природе болезни, а точнее вирусной (вирус Эпштейна — Барр (англ. Epstein-Barrvirus, EBV)).
Ген вируса обнаруживается при специальных исследованиях в 20-60 % биопсий. Эту теорию подтверждает и некоторая связь болезни с инфекционным мононуклеозом. Другими способствующими факторами могут быть генетическая предрасположенность и, возможно, химические вещества.
Это заболевание встречается только у человека и чаще поражает представителей европеоидной расы. Лимфогранулематоз может возникнуть в любом возрасте.
Однако существует два пика заболеваемости: в возрасте 20-29 лет и старше 55 лет.
И мужчины, и женщины, за исключением детей до 10 лет (чаще болеют мальчики) болеют лимфогранулематозом одинаково часто, но мужчины всё же несколько чаще, с соотношением 1,4:1.
Частота возникновения заболевания — примерно 1/25000 человек/год, что составляет около 1 % от показателя для всех злокачественных новообразований в мире и примерно 30 % всех злокачественных лимфом.
Обнаружение гигантских клеток Рид — Березовского — Штернберга и их одноядерных предшественников, клеток Ходжкина, в биоптате есть обязательный критерий диагноза лимфогранулематоза. По мнению многих авторов, только эти клетки являются опухолевыми.
Все остальные клетки и фиброз есть отражение иммунной реакции организма на опухолевый рост. Главными клетками лимфогранулематозной ткани, как правило, будут мелкие, зрелые Т-лимфоциты фенотипа CD2, CD3, CD4 > CD8, CD5 с различным количеством В-лимфоцитов.
В той или иной степени присутствуют гистиоциты, эозинофилы, нейтрофилы, плазматические клетки и фиброз. Соответственно различают 4 основных гистологических типа:
- Лимфогистиоцитарный вариант — примерно 15 % случаев болезни Ходжкина. Чаще болеют мужчины моложе 35 лет, обнаруживается в ранних стадиях и имеет хороший прогноз. Преобладают зрелые лимфоциты, клетки Рид — Березовского — Штернберга редкие. Вариант низкой злокачественности.
- Вариант с нодулярным склерозом — наиболее частая форма, 40-50 % всех случаев. Встречается обычно у молодых женщин, располагается часто в лимфатических узлах средостения и имеет хороший прогноз. Характеризуется фиброзными тяжами, которые делят лимфоидную ткань на «узлы». Имеет две главные черты: клетки Рид — Березовского — Штернберга и лакунарные клетки. Лакунарные клетки большие по размеру, имеют множество ядер или одно многолопастное ядро, цитоплазма их широкая, светлая, пенистая.
- Смешанноклеточный вариант — примерно 30 % случаев болезни Ходжкина. Наиболее частый вариант в развивающихся странах, у детей, пожилых лиц и у больных СПИДом. Чаще болеют мужчины, клинически соответствует II-III стадии болезни с типичной общей симптоматикой и склонностью к генерализации процесса. Микроскопическая картина отличается большим полиморфизмом со множеством клеток Рид — Березовского — Штернберга, лимфоцитов, плазмоцитов, эозинофилов, фибробластов.
- Вариант с подавлением лимфоидной ткани — самый редкий, меньше 5 % случаев. Клинически соответствует IV стадии болезни. Чаще встречается у пожилых больных. Полное отсутствие лимфоцитов в биоптате, преобладают клетки Рид — Березовского — Штернберга в виде пластов или фиброзные тяжи или их сочетание.
Поскольку в патологический процесс может вовлекаться любая часть широко представленной в организме лимфоидной ткани, клинические признаки болезни Ходжкина зависят от области поражения. Первой жалобой служит обычно увеличение периферических (легко прощупываемых) лимфатических узлов. Сначала чаще всего поражаются лимфоузлы шеи, а затем подмышечные и паховые.
Если их увеличение происходит быстро, они могут быть болезненными. Иногда первыми поражаются узлы грудной и брюшной полости. В таких случаях больные сначала жалуются на кашель, одышку, боли в груди или животе, потерю аппетита или ощущение тяжести в животе.
Через некоторое время, от нескольких недель до нескольких месяцев, а иногда и лет, болезнь утрачивает свой локальный характер и распространяется на лимфоузлы всего тела. Увеличивается селезенка, а часто и печень. Лимфоузлы в брюшной полости могут достигать таких размеров, что сдавливают желудок, смещают почки и вызывают боль под ложечкой или в спине.
В плевральных полостях вокруг легких может накапливаться жидкость; иногда поражаются и сами легкие. При поражении костей возникают сильные боли.
Помимо местных проявлений наблюдаются и общие симптомы – повышение температуры тела, иногда с потливостью по ночам, кожный зуд, отсутствие аппетита, прогрессирующая слабость, похудание и на поздних стадиях болезни – анемия.
Отмечается также бóльшая подверженность инфекционным заболеваниям, особенно вызываемым туберкулезной палочкой, грибками, некоторыми вирусами, такими, как вирус герпеса и поксвирусы, а также простейшими.
Повышенная восприимчивость к инфекции проявляется уже на ранних стадиях болезни, усиливается по мере ее прогрессирования и сохраняется через много лет после видимого излечения. Она отражает недостаточность определенных иммунокомпетентных клеток, т.н. Т-лимфоцитов, и нарушение их функции.
Пока неясно, является ли повышенная восприимчивость к инфекциям следствием самой болезни Ходжкина или иммунодефицита, присущего людям, у которых развивается эта болезнь.
Стадии заболевания лимфогранулематозом
В зависимости от степени распространённости заболевания выделяют 4 стадии лимфогранулематоза (Энн-Арборская классификация):
- 1 стадия — опухоль находится в лимфатических узлах одной области (I) или в одном органе за пределами лимфатических узлов.
- 2 стадия — поражение лимфатических узлов в двух и более областях по одну сторону диафрагмы (вверху, внизу) (II) или органа и лимфатических узлов по одну сторону диафрагмы (IIE).
- 3 стадия — поражение лимфатических узлов по обе стороны диафрагмы (III), сопровождаюшееся или нет поражением органа (IIIE), или поражение селезёнки (IIIS), или всё вместе.
- Стадия III(1) — опухолевый процесс локализован в верхней части брюшной полости.
- Стадия III(2) — поражение лимфатических узлов, расположенных в полости таза и вдоль аорты.
- 4 стадия — заболевание распространяется помимо лимфатических узлов на внутренние органы: печень, почки, кишечник, костный мозг и др. с их диффузным поражением
- Для уточнения расположения используют буквы E, S и X, значение их приведено ниже.
- Расшифровка букв в названии стадии
- Каждая стадия подразделяется на категорию А и В соответственно приведённому ниже.
- Буква А — отсутствие симптомов заболевания у пациента
- Буква В — наличие одного или более из следующего:
- необъяснимая потеря массы тела более 10 % первоначальной в последние 6 месяцев,
- необъяснимая лихорадка (t > 38 °C),
- проливные поты.
- Буква Е — опухоль распространяется на органы и ткани, расположенные рядом с поражёнными группами крупных лимфатических узлов.
- Буква S — поражение селезёнки.
- Буква X — объёмное образование большого размера.
Основным критерием для постановки диагноза служит обнаружение гигантских клеток Рид — Березовского — Штернберга и/или клеток Ходжкина в биоптате, извлечённом из лимфатических узлов.
Используются и современные медицинские методы: (ультразвуковое исследование органов брюшной полости, компьютерная рентгеновская или магнитно-резонансная томография органов грудной клетки).
При выявлении изменений в лимфатических узлах необходима гистологическая верификация диагноза.
Обязательные методы:
- Хирургическая биопсия
- Подробный анамнез с упором на выявление или нет симптомов группы В
- Полное физикальное обследование с оценкой лимфаденопатии
- Лабораторное исследование с полной гемограммой (гематокрит, эритроциты, СОЭ, лейкоциты-тип, глобулины, проба Кумбса, функциональные пробы печени и т. д.)
- Рентгенография грудной клетки в двух проекциях
- Миелограмма и биопсия костного мозга
Исследования по показаниям:
- Компьютерная томография
- Лапаротомия для определения стадии и спленэктомия
- Торакотомия и биопсия лимфатических узлов средостения
- Сцинтиграфия с галлием
- Данные лабораторного исследования
- Показатели периферической крови не специфичны для данного заболевания. Отмечаются:
- Повышение СОЭ
- Лимфоцитопения
- Анемия различной степени тяжести
- Аутоиммунная гемолитическая анемия с положительной пробой Кумбса (редко)
- Снижение Fe и TIBC
- Незначительный нейтрофилёз
- Тромбоцитопения
- Эозинофилия, особенно у больных кожным зудом
Антигены
В диагностике лимфогранулематоза могут быть полезны два антигена.
- CD15, идентифицированный как моноклональное антитело Leu M1 и относящийся к Lewis X кровяному антигену; функционирует как адгезивный рецептор, обнаруживается при всех подтипах лимфогранулематоза, кроме лимфогистиоцитарного варианта.
- Антиген CD30 (Ki-1), который появляется во всех клетках Рид — Березовского — Штернберга.
Болезнь Ходжкина – злокачественное заболевание, которое может протекать очень быстро (от 4 до 6 месяцев), но иногда длится и гораздо дольше – до 20 лет. В отсутствие лечения менее 10% больных выживает в течение 10 лет от начала заболевания.
Однако современные способы лечения могут обеспечить длительную, иногда полную ремиссию.
По данным Национального института рака (США), те, у кого полная ремиссия продолжается более 5 лет после окончания лечения, могут считаться окончательно излеченными.
Наиболее эффективные методы лечения – рентгенотерапия и внутривенное введение противоопухолевых средств. В случае поражения одной или двух групп лимфоузлов рентгеновское облучение пораженных участков тела с захватом соседних лимфоузлов может привести к полному излечению.
С помощью химиотерапии различными препаратами, особенно при тщательном подборе их комбинаций и правильной схеме введения, удается добиться длительной ремиссии даже в запущенных случаях.
При необходимости применяют переливание крови и антибиотики широкого спектра действия, а также другие поддерживающие меры.
Прогноз
В настоящее время терапия болезни Ходжкина, а это всё-таки злокачественное заболевание, осуществляется достаточно успешно (в 70-84 % случаев удаётся достичь 5-летней ремиссии).
По данным Национального института рака (США), пациенты, у которых полная ремиссия продолжается более 5 лет после окончания лечения, могут считаться окончательно излеченными.
Количество рецидивов колеблется в пределах 30-35 %.
Наиболее часто используются по меньшей мере 3 системы клинических прогностических факторов, предложенных наиболее крупными кооперированными группами: EORTC (European Organization for the Research and Treatment of Cancer), GHSG (German Hodgkin’s lymphoma Study Group) и NCIC/ECOG (National Cancer Institute of Canada и Eastern Cooperative Oncology Group).
Эффективной профилактики лимфогранулематоза не существует.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Болезни Ходжкина (лимфогранулематоза, злокачественной гранулемы), ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно.
Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом.
Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой.
Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина.
Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.










 Перейти в раздел лицензииПерейти в раздел правовая информация
Перейти в раздел лицензииПерейти в раздел правовая информация