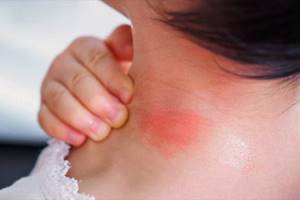
Туляремия (чумоподобная болезнь, кроличья лихорадка, малая чума, лихорадка от оленьей мухи, мышиная болезнь, эпидемический лимфаденит) — острая зооантрапанозная природно-очаговая бактериальная инфекция, со множественными механизмами передачи, характеризующаяся лихорадочно-интоксикационного синдромом, воспалительными изменениями в входных воротах инфекции и регионарным лимфаденитом.
Впервые заболевание установили в 1911 году в Калифорнии, когда Мак-Кой и Чепии, обнаружили чумоподобное заболевание у сусликов, выделили возбудителя и назвали его Bacterium tularense (по месту эпизоотии в районе озера Туляре).
Позднее обнаружили предрасположенность этого заболевания и у людей, а ещё спустя некоторое время узнали о масштабе распространённости: на всём пространстве Северной и Центральной Америки, на Евразийском континенте.
Вообще, считается, что заболевание есть там, где активно размножаются грызуны.
Возбудитель туляремии
Francisella tularensis – граммотрицательная палочка (т.е окрашивается в розовый цвет) и эта окраска говорит о наличии капсулы, следовательно о некоторой фагоцитарной защищённости при попадании в макроорганизм. Спор и жгутиков не имеет. Также есть и другие особенности строения возбудителя, создающие особенности симптомов:
- • нейроминидаза способствует адгезии (креплению) к поражающим тканям; • эндотоксин вызывает лихорадочно-интоксикационный синдром и аллергенные свойства клеточной стенки;• способность размножаться в фагоцитах и подавлять их киллерный эффект;
- • Наличие рецепторов к Fc-фрагментам иммуноглобулина класса G (IgG), следовательно нарушается активность систем комплементов и макрофагов.
- Два последних фактора приводят к аллергической перестройке иммунной системы
- Возбудитель относительно устойчив во внешней среде (не смотря на отсутствие спорообразования), особенно при низкой температуре и высокой влажности: выживает при «-300°С», во льду – до 10 месяцев, в замороженном мясе до 3 месяцев, в воде – более месяца (а при 10°С – 9 месяцев), в выделениях от больных грызунов – более 4 месяцев, в почве – 2,5 месяца, в молоке – 8 суток, при температуре 20-30°С – до 3 недель.
- Возбудитель чувствителен к следующим факторам:
- • высокая температура — при 60°С гибнет в течении 10 минут; • прямые УФИ – погибает за 30 минут;
- • Губительно действует ионизирующая радиация и дезинфицирующие средства (3% лизол, 50% спирт, формалин, хлорамин, хлорная известь, сулема) – иннактивация возбудителя наступает спустя 10 минут.
Восприимчивость людей к туляремии высокая и достигает 100%, то есть каждый контактивовавший с возбудителем заболеет, без половых и возрастных ограничений. Отмечается летне-осенняя сезонность.
Природно-очаговая распространённость – природные очаги туляремии существуют на всех континентах северного полушария, в странах Западной и Восточной Европы, Азии и Северной Америки.
На территории РФ заболевание регистрируется повсеместно, но преимущественно в Северном, Центральном и Западносибирском регионах России.
Причины заражения туляремией
Источник – около 150 видов позвоночных животных (105 млекопитающих, 25 видов птиц, некоторые гидробионты), но почётное место занимают отряд грызунов (полёвка, водяная крыса, домовая мышь, зайцы), на вором месте – домашний скот (овцы, свиньи и крупный рогатый скот).
Переносчик – кровососущие насекомые (иксодовые и гамазовые клещи, комары, слепни).
Механизмы передачи инфекции: контактный (при непосредственном контактировании с инфицированными животными или их биологическими материалами), контактно-бытовой (при заражении отходами больных животных предметов обихода), алиментарный (при употреблении заражённой пищи), трансмиссивный (при укусе инфицированных кровососущих), аэрогенный (при вдыхании инфицированной пыли).
В организм человека возбудитель попадает через микротравмы кожных покровов, неповреждённые слизистые миндалин/ ротоглотки/ ЖКТ/ дыхательных путей/ глаз и возможно половых органов. Причём, для заражения нужна всего минимальная инфицирующая доза и, при данном заболевании этой дозой является одна микробная клетка (в то время, как при других инфекционных заболеваниях — 10'⁵ и более)!
Симптомы туляремии
Инкубационный период (время от начала внедрения возбудителя до появления симптомов) – 2-8 дней, но бывает, затягивается до 3 недель. В этот период происходит крепление и размножение возбудителя в месте входных ворот и, как только количество возбудителя достигает определённой концентрации, возникает период клинических проявлений.
Период клинических проявлений характеризуется как местными, так и общими симптомами.
Местные изменения – воспалительно-некротическая реакция в месте попадания возбудителя, с формированием первичного аффекта (кожная язва, проходящая стадии папулы, везикулы и пустулы, если первичный контакт произошёл на миндалинах – некротическая ангина, в лёгких – очаговая некротическая пневмония, на конъюнктиве — конъюнктивит).
Но местные реакции протекают и развиваются параллельно с общими, а именно, независимо от формы заболевания (ангинозная, абдоминальная или легочная), отмечают острое начало заболевания (похоже на продромальный период, длительностью в 2-3 дня) – с лихорадочно-интоксикационного синдрома (температура поднимается до 38-40°С и выше, головная боль, головокружение, общая слабость, повышенная потливость, снижение аппетита, брадикардия, гипотония).
Общеинтоксикационные симптомы объясняются тем, что часть возбудителей остаётся в воротах инфекции и формирует первичный очаг, а часть – распространяется по лимфогенным и гематогенным путями.
После крепления, возбудитель проникает в лимфатические сосуды и достигает регионарных лимфоузлов, там он беспрепятственно размножается и таким образом в лимфоидной ткани формируется отёк и образуется «бубон» (как при чуме), после этого возбудитель проникает в кровь и вызывает бактериемию, током крови разносится в органы и ткани, в результате чего в них формируются гранулёмы и некротические язвы, формируются разнообразные симптомы.
- Но вариабельность клинических форм зависит главным образом не от поражённых органов, а от места входных ворот, в соответствии с которыми различают следующие клинические формы туляремии:
- • язвенно-железистая (бубонная), • глазо-железистая (конъюнктивит); • ангинозно-железистая; • абдоминальная;
- • легочная.
- После наступления бактериемии и инфицирования органов, наступает период разгара, характеризующийся не только лихорадочно-интоксикационным синдромом (длительность высокой температуры доходит до месяца!), но и другими разнообразными симптомами с одинаковой частотой встречаемости:
- — внешний вид больных весьма характерен: одутловатое и гиперемированное лицо, возможно с синюшным оттенком вокруг глаз/ губ/ мочек ушей, вокруг подбородка – бледный треугольник, инъецированность сосудов склер, точечные кровоизлияния на слизистой ротоглотки, эритематозные/ или папулёзные/ или петехиальные кровоизлияния оставляющие после себя шелушение и пигментацию
— лимфаденит различной локализации.
При возникновении бубона (лимфоузел очень больших размеров – от грецкого ореха до 10 см в диаметре) – говорят о БУБОННОЙ ФОРМЕ, которая возникает при трансмесивных механизмах заражения, локализация чаще – бедренная, паховая, локтевая, подмышечная И вокруг этого лимфоузла образуется конгламерат с при знаками периаденита. Возникает бубон на 2-3 день от начала клинических проявлений и достигает своего рассвета к 5-7 дню, с постепенным нарастанием местных изменений: сначала кожа над лимфоузлом не изменена, но с течением времени появляется покраснение + увеличивается спаянность этого лимфоузла с кожей и окружающими тканями + увеличивается болезненность. Исход этого бубона может быть различным – от бесследного рассасывания, до нагноения с флюктуацией и последующим рубцеванием (в этом случае бубон наполняется сливовым гноем, который рассасывается и заживает несколько месяцев, оставляя после себя шрам).
Бубон при туляремии
— при ЯЗВЕННО-БУБОННОЙ ФОРМЕ – также наблюдается лимфаденит, но уже с кожными изменениями в воротах инфекции которые выходят на первый план – в месте внедрения образуется первичный аффект, который проходит стадии от пятна — папулы — пустулы — безболезненная небольшая язва (5-7мм) с подрытыми краями и скудным серозно-гнойным отделяемым и, заживает эта язва в течении 2-3 недель, оставляя после себя рубец. Данная форма возникает как при трансмиссивном, так и при контактно/ контактно-бытовым механизмами передачи. Обычная локализация – открытые части тела (шея, предплечье, голень).
— при АНГИНОЗНО-БУБОННОЙ ФОРМЕ лимфаденит становится на второе место, а на первый план выходит ангина с некоторыми особенностями: гиперемия миндалин с синюшным оттенком и отёчностью, серовато-белый островчатый или плёнчатый налёт – тяжело снимается и поэтому его можно перепутать с дифтерийными пленками, но в отличии от последних, плёнки при туляремии не выходят за пределы миндалин. Через несколько дней, под этими налётами образуются медленно заживающие язвы (в редких случаях могут возникнуть и до плёнки). Данная форма возникает при алиментарном заражении, к этой форме может присоединиться в дальнейшем и абдоминальная форма.
— АБДОМИНАЛЬНАЯ ФОРМА (желудочно-кишечная) – самая редкая, но самая тяжёлая форма. Клиника очень вариабельна: схваткообразные или ноющие боли, разлитые или локализованные, язык обложен серовато-белым налётом и суховат, диспепсические явления (возможны и запоры, и разжижения стула)
— ГЛАЗОБУБОННАЯ ФОРМА возникает при попадании возбудителя через конъюнктиву через загрязнённые руки, при высокой обсеменённости воздуха – т.е воздушно-пылевым путём.
При этой форме возникает конъюнктивит (чаще односторонний), с сильным слезотечением и отёком век, выраженным набуханием переходной складки, слизисто-гнойным отделяемым, наличием желтовато-белых узелков на слизистой оболочке нижнего века.
При этом увеличиваются регионарные лимфоузлы – заушные, подчелюстные, переднешейные.
— ЛЕГОЧНАЯ ФОРМА (ТОРАКАЛЬНАЯ) возникает при заражении воздушно-капельным путём и может протекать либо в бронхитической, либо в пневмонической форме. При бронхитической форме – сухой кашель, боли за грудиной, жёстким дыханием и сухими хрипами. Эта форма более лёгкая чем пневмоническая и клиническое выздоровление наступает через 2 недели в среднем.
Диагностика туляремии
Диагностика основана на эпидемических, клинических и лабораторных данных. При эпидисследовании устанавливают связь и временные рамки между клиникой и недавними отъездами. Из-за обширности и стёртости симптоматики, клинические данные малоинформативны.
Лабораторные данные представлены широким спектром:
— Серологические методы: РА (реакция агглютинации) и РПГА (реакция гемагглютинации) – определение титров антител и антигенов 1:100 и, наиболее ранний метод – РПГА, а РА позволяет обнаружить нарастание титра антител с 10-15 дня, повторное исследование проводят спустя неделю и, если титр не поменялся или они вовсе не обнаружены, повторно проводят исследование спустя ещё недёлю и, нарастание титра антител в 2-4 раза делают диагноз туляремии правомочным. ИФА (иммуноферментный анализ) – чувствительнее всех остальных серологических методов в 20 раз, но его целесообразно применять с 6 суток и указует этот метод на обнаружение специфических антител — IgG и M, с помощью которых определяют стадию заболевания: так при наличии IgМ говорят об остром процессе или о стадии разгара, а наличие IgG – говорит о более поздних сроках от момента инфицирования и указывает на хороший иммунный ответ.
— Аллергологический метод – использование кожной аллергической пробы, которая отличается строгой специфичностью и проводится с 3 дня болезни, поэтому и относят её к ранним диагностическим методам.
Проводится как проба Манту, только вместо туберкулина вводят тулярин в среднюю часть предплечья и оценивают результат в конце первых суток, на вторые и на третьи, измеряя диаметр инфильтрата: если диаметр инфильтрата более 0,5см – проба положительна, если гиперемия исчезает в конце первых суток — отрицательна.
Если есть противопоказания к проведению постановки кожной пробы, проводят также аллергологический метод, но in vitro (т.е в пробирке и смотрят на реакцию лейкоцитолиза).
— Бактериологический метод направлен на обнаружение возбудителя в биологических субстратах, но проводить его можно только в специально оснащённых лабораториях, т.к возбудитель высококонтагиозен (заразен), потому такой анализ пациентам назначается редко.
— ПЦР (полимеразная цепная реакция) – генетический метод, направленный на обнаружение ДНК возбудителя, является информативным уже в лихорадочном периоде, поэтому его также как и аллергологический метод относят к ранним диагностическим.
Лечение туляремии
Лечение начинается уже с соблюдения палатного режима, в котором окна закрывают сеткой для предотвращения трансмиссивного механизма передачи + чёткое соблюдение и контроль санитарно-гигиенических правил (текущая дезинфекция с использованием 5% раствора фенола, раствора сулемы и других дезинфицирующих средств).
• Этиотропная терапия направлена на уничтожение возбудителя путём применения антибиотиков аминогликозидового и тетрациклинового ряда.
Если есть аллергия на аминогликозиды, то как альтернативу применяют цефалоспорины III поколения, рифампицин, хлорамфеникол, фторхинолоны, применяемые в возрастных дозах.
Стрептомицин — в национальном руководстве инфекционных болезней пишут о применимости при туляремии, но к нему стараются прибегать редко и только в условиях стационара , т.к он блокирует нервно-мышечную проводимость с последующей остановкой дыхания.
Гентамицин – по 3-5 мг/кг/сут на 1-2 приёма, Амикацин – по 10-15 мг/кг/сут в 2-3 приёма. Тетрациклины назначают при бубонной и язвенно-бубонной форме; Не назначают их детям до 8 лет, беременным, больным с декомпенсацией со стороны почек и печени. Курс антибиотиков 10-14 дней.
• Местная терапия – при кожных язвах и бубонах, заключается в применении антисептических повязок, кварца, синего света и лазерного облучения. При нагноении бубона –хирургическое вмешательство, которое заключается в вскрытии бубона широким разрезом для опорожнения его от гноя.
• Патоненетическая терапия заключается в назначении дезинтоксикационных, антигистаминных, противовоспалительных препаратов, витаминных комплексов и сердечных гликозидов – по показаниям.
Также следует помнить о профилактике дизбактериоза при применении антибиотиков – назначают пре/пробиотики и, не только перорально, но ещё и ректально, т.
к при прохождении через ЖКТ, бифидум и лактобактерии гибнут в кислой среде желудка.
Осложнения туляремии
• Со стороны иммунной системы — аллергические реакции, ИДС (иммунодефицитные состояния); Но т.
к конкретных органов-мишеней нет, то нет и специфической клиники, следовательно нет и специфических осложнений, но есть наиболее часто встречающиеся (возможно из-за ворот инфекции): ИТШ (инфекционно-токсический шок), менингит, перикардит, миокардиодистрофии, полиартрит, перитонит, перфорация роговицы, бронхоэктазы, абсцессы и гангрены лёгких.
Профилактика туляремии
Неспецифическая профилактика заключается в контроле за природными очагами, своевременном выявлении вспышек заболевания среди диких животных, проведение дератизации и дезинсекции.
При водной вспышке – запрещают купаться в этой воде и пить некипяченую воду. Применяют специализированную одежду при контакте с больными животными или при нахождении в местах их обитания.
Консультация врача:
Вопрос: Нужно вскрывать везикулу на месте укуса? Ответ: нет.
Вопрос: Сохраняется иммунитет после заболевания? да, он стойкий, прочный, пожизненный; Имеет клеточную природу (обусловлен Т-лимфоцитами, макрофагами и антителами), фагоцитоз у иммунизированных имеет завершённый характер, в отличии от зараженных.
Врач терапевт Шабанова И.Е
Источник: https://medicalj.ru/diseases/infectious/800-tuljaremija-epidemicheskij-limfadenit
Туляремия у человека — факторы риска, симптомы и возможные осложнения | Заметки доктора
Туляремия — острое инфекционное заболевание из группы природно-очаговых болезней, которое обычно поражает кожу, глаза, лимфатические узлы и легкие и полиморфизмом клинической симптоматики, обусловленной разными механизмами передачи инфекции. Туляремию — также называют лихорадкой кроликов или лихорадкой оленей.
Этиология
Возбудитель — мелкие бактерии Francisella tularensis, насчитывающие три подвида — американский, среднеазиатский и европейско-азиатский. Они культивируются на специальных питательных средах и отличаются высокой устойчивостью во внешней среде, особенно при низких температурах.
Эпидемиология
Туларемия не передается от человека к человеку, встречается в основном в сельской местности, потому что многие млекопитающие, птицы и насекомые инфицированы F. tularensis.
Патогенез
Проникая через слизистые оболочки и кожу, возбудитель часто вызывает местный воспалительный процесс с первичным регионарным лимфаденитом (бубоном), сопровождающимся эндотоксинемией.
Преодоление регионарных первичных барьеров влечет за собой гематогенную диссеминашш (фаза вторичной полиочаговости и реактивно-аллергических изменений) с образованием специфических туляремийных гранулем во внутренних органах и лимфатических узлах с возможным затяжным течением патологического процесса.
Симптомы
Инкубационный период короткий, чаще от нескольких дней до недели. Заболевание начинается остро — с явлений общей интоксикации, быстрым повышением температуры, головной и мышечной болью, гиперемией лица, конъюнктив, инъекцией склер.
В зависимости от локализации основного патологического процесса различают туляремию с преимущественным поражением лимфатических узлов или внутренних органов. При первой выделяют бубонную, язвенно-бубонную, глазобубонную, ангинозно-бубонную формы.
Наличие длительно незаживающих язв на коже, слизистой оболочке глаза или односторонней язвенной ангины с регионарными лимфаденитами при соответствующем эпидемиологическом анамнезе позволяет заподозрить туляремию.
Бубоны умеренной плотности, мало болезненны, медленно рассасываются, часто приобретают рецидивирующее течение с размягчением, вскрытием и образованием фистул, отделяемое гнойное.
Труднее дифференцировать бронхитические и легочные формы, последние могут приобретать тяжелое течение, сопровождаясь регионарным лимфаденитом, выявляемым рентгенологически. Однако в таких случаях на помощь приходит эпидемиологический анамнез.
При абдоминальной форме, наряду с общей интоксикацией, выраженным диспептическим синдромом, определяется мезаденит (регионарный лимфаденит). Увеличение печени и селезенки, затяжная лихорадка дополняют сходство с брюшным тифом.
Это относится и к другим формам генерализованной туляремийной инфекции, сопровождающимся высыпаниями на коже. Даже изменения периферической крови бывают аналогичными, характерно лишь раннее появление клеток раздражения (Тюрка) у больных туляремией.
Диагностика подтверждается исследованиями сывороток больных в динамике с выявлением нарастания титра специфических антител в реакциях агглютинации, более чувствительна — РПГА. внутрикожной пробой с тулярином. Биологический и бактериологический методы осуществляются в специально оборудованных лабораториях (небезопасно).
Лечение
В качестве этиотропного лечения назначают антибиотики группы тетрациклина, левомицетина и стрептомицина внутрь, их аппликации в сочетании с 30% раствором димексида на бубоны.
В очагах туляремии производят вакцинацию живой туляремийной вакциной (накожно) и активную санитарно-просветительную работу.
Возможные осложнения
При отсутствии лечения, туляремия может быть смертельной. Другие возможные осложнения включают:
- Воспаление легких (пневмония). Пневмония может привести к респираторной недостаточности — условию, при котором легкие не принимают достаточного количества кислорода, не выделяют достаточное количество углекислого газа или и то, и другое.
- Инфекция вокруг мозга и спинного мозга (менингит). Менингит — серьезная, а иногда и опасная для жизни инфекция жидкости и мембран (мозговых оболочек), окружающих мозг и спинной мозг.
- Раздражение вокруг сердца (перикардит). Это отек и раздражение перикарда, тонкой мембраны, которая окружает сердце. Мягкий перикардит может пройти без лечения, но более серьезные случаи могут потребовать антибактериальной терапии.
- Костная инфекция (остеомиелит). Бактерии туляремии иногда распространяются на кости.
Источник: https://xn--80aaldiincnybytf.xn--p1ai/tuljaremija-u-cheloveka-faktory-riska-simptomy-bolezni-i-vozmozhnye-oslozhnenija.html
Туляремия — опасное инфекционное заболевание
Туляремия – одно из опаснейших инфекционных заболеваний. Для развития болезни, достаточно, чтобы в тело человека попало от 10 до 50 бацилл. Существует два подвида франциссел, которые опасны для людей. Они отличаются между собой степенью вирулентности и географическим ареалом. Наиболее опасный из них, тот вид, который распространяется на территории Северной Америки.
Понятие заболевания
Туляремия – зоонозная инфекция, которая протекает в форме генерализованной септицемии с поражением преимущественно лимфатических узлов, кожи и легких. Заболевание в острой форме характеризуется фебрильной температурой, интенсивными головными и мышечными болями.
Этиология и пути передачи туляремии
Возбудитель туляремии Francisella tularensis. Это грамотрицательная бактерия не имеющая спор и жгутиков. Микроорганизм аэробный – это значит, что он требует присутствия кислорода для своего роста и развития. Различают основные два биовары (подвиды) туляремии:
- Биовар tularensis – наиболее распространен в Северной Америке, но также встречался в Европе. Это самый опасный и вирулентный подвид.
- Биовар Holartica – встречается в Европе и Азии. Именно из этого вида сделана вакцина для профилактики туляремии.
Туляремия – зоонозное заболевание, возбудитель которого переносится грызунами (фото: www.profivet.ru)
Кроме главных видов, описаны также биовары novicida и mediasiatica. Они менее распространены и имеют низкую вирулентность. Возбудитель туляремии стойкий к колебаниям температуры.
Он гибнет при температуре выше 60⁰ С на протяжении 5 минут, а также от воздействия дезинфицирующих веществ и ультрафиолетового излучения.
Существует четыре основных пути передачи туляремии: контактный, аспирационный, трансмиссивный, алиментарный.
Факторы, способствующие развитию заболевания
Вспышки туляремии, по данным исследователей, наиболее часто возникают с июня по август, а также в декабре. Летний пик связан с укусами насекомых, в то время, как зимний – с охотой на животных. Повышенному риску возникновения туляремии подвергаются следующие категории людей:
- Работники лабораторий, работающие с франциселлами.
- Люди, занятые сельскохозяйственными работами.
- Охотники.
- Лица, занимающиеся переработкой мяса.
- Ветеринары.
Туляремия встречается во всем северном полушарии, за исключением Великобритании. Несмотря на то, что оба пола одинаково восприимчивы к заболеванию, туляремия чаще встречается у мужчин. Это связано с их деятельностью и увлечением (охота).
Что происходит в организме при туляремии
При контактном пути заражения в первые 3-5 дней после попадания франциселлы в организм человека происходит локальное размножение возбудителя. Результат этого – возникновение папулы. В последующие несколько дней бактерии проникают в лимфатическое русло и с его током распространяются в лимфатические узлы.
При аспирационном пути возбудитель непосредственно попадает в легкие и там начинает свое размножение. В дальнейшем бактерия распространяется гематогенным путем и образует многочисленные очаги в различных органах.
Развитие клинической картины зависит от пути проникновения микроба, инфицирующей дозы, а также вирулентности.
При гибели бактерий выделяется эндотоксин, который вызывает общую интоксикацию человеческого организма. Бактериемия развивается не всегда, а только в тех случаях, когда барьерная функция лимфатических узлов недостаточная. Такие состояния возникают при патологиях иммунной системы, полилимфаденопатиях, сопутствующих заболеваниях с синдромом иммунодефицита.
Классификация заболевания
Существует несколько классификаций заболевания, в основе которых лежат различные признаки. В зависимости от тяжести клинической картины различают легкое, средней тяжести и тяжелой течение туляремии. По локализации инфекционного процесса болезнь классифицируют на:
- Бубонную – главный признак – периферическая лимфаденопатия.
- Язвенно-бубонную – кроме лимфаденопатии на коже присутствуют язвенные изменения.
- Глазобубонную – присутствует конъюнктивит, фотофобия, слезотечение, в редких случаях потеря зрения.
- Орофарингеальную – сопровождается стоматитом, тонзиллитом или фарингитом, тошнотой.
- Кишечную – главные симптомы тошнота, боль в животе, рвота и диарея.
- Легочную – сопровождается сухим кашлем, нарушением дыхания, болями в грудной клетке.
- Тифоидную – лихорадка, миалгии, потеря веса.
Тифоидную форму еще называют генерализованной. Ей характерно быстрое развитие общей интоксикации организма без характерных локальных проявлений.
Клиническая картина туляремии
Заболевание начинается остро с повышения температуры тела до фебрильных значений. Затем развиваются основные клинические признаки туляремии:
- Интенсивная головная боль.
- Головокружение.
- Миалгия.
- Общая слабость.
- Рвота.
- Носовые кровотечения.
Лицо и конъюнктивы становятся гиперемированными. Часто возникает характерная сыпь на коже и слизистых оболочках. Язык покрывается белым налетом. Характерна полилимфаденопатия. Лимфатические узлы хорошо пальпируются, их размер — от горошины до грецкого ореха.
Через несколько дней увеличиваются печень и селезенка. Другие признаки заболевания возникают в зависимости от клинической формы болезни. Температурная реакция имеет постоянный характер на протяжении нескольких недель. Затем она переходит в ремитирующую.
В период реконвалесценции наблюдается субфебрилитет.
Осложнения, последствия и прогноз
Туляремия – опасное заболевание, поскольку часто приводит к осложнениям. Основные из них и их характеристика представлены в таблице.
| Осложнение | Характеристика |
| Пневмония | Воспаление легочной ткани, которое возникает преимущественно при аэрозольном пути заражения |
| Легочный абсцесс | Ограниченное гнойное воспаление в легких, которое имеет собственную капсулу |
| Респираторный дистресс синдром | Диффузное поражение легочной ткани с развитием дыхательной недостаточности |
| Рабдомиолиз | Деструктивные изменения в мышечных тканях |
| Почечная недостаточность | Состояние, при котором почки не в состоянии выполнять свою функцию по детоксикации организма |
| Менингит | Воспаление оболочек головного мозга |
| Перикардит | Воспаление околосердечной сумки |
| Перитонит | Воспаление брюшины с развитием гнойных процессов в брюшной полости |
| Сепсис | Циркуляция возбудителя в кровеносном русле |
Пневмония – одно из возможных осложнений заболевания (фото: www.upulmanologa.ru)
Важно! При отсутствии своевременного лечения летальность от туляремии достигает 15%
Наиболее неблагоприятный прогноз имеет тифозная форма болезни. В зону высокого риска попадают пациенты с нарушением почечной и печеночной функции. На фоне своевременной диагностики и адекватного лечения смертельность от туляремии составляет 1-3%.
Какие врачи занимаются диагностикой туляремии
Диагностика туляремии – прерогатива доктора-инфекциониста. Прежде чем пациент попадет к узкому специалисту, он проходит несколько других врачей. Это семейный доктор, участковый терапевт или врач скорой помощи.
При первичном осмотре у врача важно распознать симптомы и признаки туляремии. Это поможет своевременно направить больного в инфекционный стационар, начать диагностику и лечение.
С другой стороны, чем больше человек с туляремией пребывает в общественной среде – тем большую опасность он представляет для общества.
Диагностика заболевания
Для диагностики туляремии и ее осложнений используют лабораторные и инструментальные методы, специфические и общеклинические исследования.
При поступлении больного в стационар он проходит стандартные клинические исследования. Они включают в себя общий анализ крови и мочи, уровень глюкозы крови, реакцию Вассермана.
Благодаря данным этих анализов доктор судит о наличии воспалительного процесса, его возможной причине и тяжести.
Специфическая диагностика туляремии состоит в постановке серологических реакций, биологической и кожно-аллергической пробах. Серологические реакции имеют первоочередное значение для подтверждения диагноза.
Их суть состоит в определении специфических иммуноглобулинов против туляремии в крови пациента.
Однако антитела вырабатываются с десятого дня заболевания, что делает этот метод ретроспективным, поскольку лечение необходимо начинать с первого дня болезни.
Серологическая диагностика – основный метод, который используется для подтверждения диагноза туляремии (фото: www.agrobezopasnost.com)
Кожно-аллергическая проба с использованием тулярина дает результат через 1-2 суток. Бактериологические методы выполняют только в специальных лабораториях.
Материал для исследования берут из пораженного лимфатического узла, язвы, крови, мокроты. Биологический метод состоит в заражении белых мышей материалом, взятым от больного.
В дальнейшем проводят исследование внутренних органов умерших животных.
Для диагностики осложнений туляремии используют рентгенологические, ультразвуковые методы, компьютерную и магнитно-резонансную томографию. Также проводят исследование ликвора при подозрении на менингит.
Совет врача. При возникновении малейших признаков, напоминающих туляремию, необходимо сразу обратиться за медицинской помощью к специалисту
Основные принципы лечения
Больной с туляремией подлежит обязательной госпитализации в инфекционный стационар. Лечение заболевания имеет несколько направлений:
- Этиологическое – влияние на возбудитель. С этой целью применят антибиотикотерапию. Препарат выбора – Стрептомицин. Его применяют по 0,5 граммов внутрТетрациклин, Доксициклин, Левомицетин, Канамицин, Гентамицин.
- Патогенетическое и симптоматическое. Для детоксикации организма применяют инфузии солевых растворов, реополиглюкина, витамины и десенсибилизирующие средства.
В затяжных клинических случаях также показано применение туляремийной вакцины.
Профилактика болезни
Профилактика туляремии ведется в нескольких направлениях. Первое из них – проведение работы в зоонозных очагах инфекции. Проводятся работы по дезинсекции и дератизации. Следят за своевременным выполнением агротехнических работ: уборкой урожая, уничтожением сорняков.
Второе направление – проведение иммунопрофилактики населения в зоне повышенного риска посредством вакцинации. Плановые прививки делают накожным способом с использованием живой противотуляремийной вакцины.
Ревакцинацию проводят каждые пять лет. Полнота охвата населения вакцинацией должна достигать не менее 95%. При возникновение подтвержденного случая заболевания туляремией проводят экстренную вакцинацию.
Источник: https://SimptomyInfo.ru/bolezni/37-tulyaremiya.html
Туляремия у человека: симптомы, профилактика, причины, лечение
Причины туляремии у человека
Полиморфная палочка Fransiella tu-larensis.
Существует 7 клинических синдромов, связанных с туляремией. Болезнетворный организм, F. tularensis является маленькой, плеоморфной неподвижной неспорообразующей аэробной бациллой, которая проникает в живой организм следующим образом:
- прием в пищу зараженной еды или воды;
- укус зараженного членистоногого (клеща, мухи оленя, блохи);
- воздушно-капельный путь;
- прямой контакт с зараженными тканями или материалом.
Микроорганизм может проникнуть через вроде бы цельный кожный покров, но может фактически попасть и через микротрещины.
Существует 2 типа F. tularensis: тип А и тип В. Тип А, более вирулентный серотип для людей, обычно встречается у кроликов и грызунов в США и Канаде. Тип В обычно вызывает язвенно-железистую инфекцию в легкой форме и встречается у водных животных в Европе и Азии.
Обычно заражаются охотники, мясники, фермеры и обработчики меха. В зимние месяцы большинство случаев являются результатом контакта (особенно во время сдирания кожи) с зараженными дикими кроликами.
В летние месяцы инфекция обычно является следствием обработки шкур зараженных животных, или птиц, или укусов зараженных клещей, или других членистоногих.
Изредка случаи являются результатом употребления термически необработанного мяса, зараженной воды или косьбы в эндемичных областях. На Западе клещи, мухи оленя, мухи лошади и прямой контакт с зараженными животными также представляют собой источники инфекции.
О передаче от человека к человеку ничего неизвестно. Работники лабораторий находятся в группе особого риска, потому что инфекция быстро передается при обработке зараженных материалов. F. tularensis считают возможным агентом биотерроризма.
При диссеминированных случаях характерные очаговые некротические поражения на различных стадиях развития рассеяны по всему организму.
Их размер — от 1 мм до 8 см, они имеют беловато-желтый цвет; внешне проявляются как первичные поражения на пальцах, глазах или во рту и обычно появляются на лимфоузлах, селезенке, печени, почках и легких.
При пневмонии некротические очаги появляются в легких. Хотя может быть и тяжелая системная интоксикация, никакие специфические токсины не обнаруживаются.
| Язвенно-железистая | Наиболее распространенная | Первичные поражения на руках или пальцах с региональным лимфаденитом |
| Тифоидная | Распространенная | Системное заболевание без проявления места заражения или локализованной инфекции |
| Глазожелезистая | Нераспространенная | Одностороннее воспаление лимфоузлов, возможно, вызванное заражением глаз при контакте инфицированной рукой или пальцем |
| Железистая | Редкая | Региональный лимфаденит без первичного поражения и аденопатии шеи, что предполагает поступление бактерий через ротовую полость |
| Пневмоническая | Нераспространенная | Инфильтраты с ассиметричной внутригрудной лимфоаденопатией с плевральным выпотом или без него |
| Орофарингеальная | Редкая | Воспаленное горло и шейная лимфоаденопатия, обусловленные употреблением зараженной воды и пищи |
| Септицемическая | Редкая | Системное заболевание с гипотонией, синдромом острого респираторного дистресса, диссеминированной внутрисосудистой свертываемостью и полиорганной недостаточностью |
Симптомы и признаки туляремии у человека
Начало внезапное, через 1-10 (обычно 2-4) дней после заражения, с головной болью, лихорадкой 39,5° до 40° С, и выраженной общей слабостью. Характерны рецидивирующий озноб и обильная потливость. Клинические проявления зависят в некоторой степени от типа заражения.
В пределах 24-48 ч на месте поражения появляется воспаленная папула, за исключением железистой или тифоидной туляремии. Папула быстро переходит в пустулу и превращается в язву с образованием чистого кратера язвы со скудным, тонким, бесцветным эксудатом.
Язвы обычно одиночные на конечностях, но множественные во рту или глазах. Обычно поражен только один глаз. Региональные лимфоузлы увеличены, могут нагнаиваться и затем дренироваться.
К 5-му дню часто развивается похожее на тиф состояние, у пациента может начаться нетипичная пневмония, иногда сопровождаемая делирием.
Пневмоническая туляремия может начаться после воздушно-капельного или гематогенного заражения другим типом туляремии; это развивается в 10-15% случаев язвенно-железистой туляремии и приблизительно в 50% случаев тифоидной туляремии.
Хотя часто присутствуют признаки инфильтрации легочной ткани, ослабленное дыхание и непостоянные хрипы могут быть единственными физикальными проявлениями пневмонии при туляремии. Сухой, непродуктивный кашель связан с чувством жжения в ретростернальной области.
Неспецифичная сыпь, похожая на розеолезную, может появиться на любой стадии болезни. Спленомегалия и периспленит также могут выявляться.
Смертность приближается к нулю при лечении и составляет приблизительно 6% при отсутствии лечения случаев язвенно-железистой туляремии.
Смертность выше при инфекции типа А и при тифоидной, септицемической и пневмонической туляремии; она достигает 33% при отсутствии лечения. Смерть обычно наступает при генерализованной инфекции, пневмонии, менингите или перитоните.
Рецидивы могут произойти в случае неправильного лечения. Вследствие заболевания вырабатывается иммунитет.
Клиническая форма зависит от путей заражения. При воздушно-пылевом пути развивается легочная, глазо-бубонная формы. При лабораторном заражении высоковирулентными штаммами развивается генерализованная форма с выраженной интоксикацией.
Симптомы интоксикации начального периода общие для всех клинических форм: анорексия, бессонница, миалгии, потливость, тошнота, рвота, лимфаденит (на шее, подмышках, в паху) в месте концентраций и размножения возбудителя.
На 1-3-й день болезни — гиперемия лица, конъюнктивы, розеолезно-папулезная сыпь, увеличение печени и селезенки, брадикардия, снижение АД.
Язвенно-бубонная форма: образуется небольшое пятно, резко ограниченное и превращающееся в папулу, везикулу с некрозом в центре, язвочку с гноем и воспалением вокруг в диаметре 10 мм и более. Увеличение лимфоузлов — бубон, затем язвочка покрывается темной коркой, и медленно образуется рубец. Бубон безболезненный или мало болезненный, подвижен, плотноват, с четким контуром.
Глазо-бубонная форма: образуется отек века, резко выраженный конъюнктивит. На слизистых глаза образуются папулы, язвочки с гноем. Лимфадениты (бубоны) в подчелюстной и околоушной области.
Ангинозно-бубонная форма: незначительная гиперемия слизистой ротоглотки, увеличение одной миндалины, островчатый или пленчатый налет на ней, могут быть язвочки, некроз, регионарный лимфаденит (шейный, подчелюстной). Язвы глубокие, медленно заживают. Может быть поражение слизистой нёба, глотки, рта.
Абдоминальная форма: язык обложен, при пальпации живота болезненность вокруг пупка или справа и книзу от него. Воспаление брыжеечных лимфоузлов. Выздоравливают медленно.
Легочная форма: развивается пневмония, может быть в форме тяжелой или легко протекающей, как грипп, ОРВИ, бронхит.
Генерализованная септическая форма: может быть тифоподобная. Выздоравливают медленно.
Диагностика туляремии у человека
- Посевы
- Серологический анализ в острой стадии и в периоде выздоровления
Диагноз устанавливается на основании данных о контактах с кроликами или дикими грызунами или заражения от членистоногого переносчика, внезапного начала и характерного первичного поражения.
У пациентов должны быть проведены посевы крови и соответствующего клинического материала. Обычные культуры могут быть отрицательными, лаборатория должна быть уведомлена, что подозревается туляремия, чтобы использовать соответствующие среды (и обеспечены надлежащие меры предосторожности).
Титры антител на острой стадии и в период выздоровления должны быть сделаны с разницей в 2 нед (4-кратное повышение или один титр >1:128 являются диагностическими показателями). Сыворотка пациентов с бруцеллезом может обладать перекрестной реакцией на антигены F. tularensis, но обычно это намного более низкие титры.
Некоторыми лабораториями используется флуоресцентное окрашивание антител.
Поскольку этот микроорганизм является очень заразным, образцы и среды с подозрением на туляремию должны быть обработаны с чрезвычайной осторожностью и, если возможно, в лаборатории с оборудованием высокого уровня (уровень 3) биологической безопасности.
Диагностика на основании:
- паспортных данных (место жительства, профессия);
- анамнеза заболевания;
- эпидемиологических данных (контакт с животными, укусы насекомых, клещей), увлечения (охота, рыбалка), работа с возбудителями в лаборатории, нахождение в лесу, в сельской местности. Заглатывание воды из водоемов во время купания, питье воды из случайных источников, употребление некипяченого молока, работа с сеном, зерном;
- жалоб;
- клинической картины;
- лабораторных исследований — серологического, РА, РИГА, ИФА;
- биологической пробы;
- иммунофлюоресцентного исследования;
- имуннологического исследования — ПЦР;
- ускоренных серологических методов.
Дифференциальная диагностика проводится с тифом, ангинами, дифтерией, пневмониями, лептоспирозом, Ку-ли-хорадкой, бруцеллезом, менигоэнцефалитом, чумой, сибирской язвой, туберкулезом, малярией, сепсисом, мононуклеозом, возвратными тифами, вульгарным лимфаденитом, болезнью Содоку.
Лечение туляремии у человека
- Стрептомицин (плюс хлорамфеникол при менингите).
Препаратом выбора является стрептомицин. Хлорамфеникол добавляют, если есть доказательства менингита.
Альтернативу для стрептомицина представляют гентамицин, доксициклин, хлорамфеникол и ципрофлоксацин. Однако иногда при назначении этих лекарств наблюдаются рецидивы, и они, возможно, не предотвращают нагноение узла.
Постоянные влажные гипертонические повязки полезны при первичных поражениях кожи и могут уменьшить тяжесть воспаления лимфатических узлов и лимфаденита.
Хирургический дренаж крупных абсцессов редко необходим, если терапия не отсрочена. В тяжелых случаях 2% гоматоприм по 1-2 капли каждые 4 ч может облегчить симптоматику.
Интенсивная головная боль обычно снижается пероральными опиатами (например, оксикодон или гидрокодон с ацетаминофеном).
Профилактика туляремии у человека
Попадая в эндемичные области, люди должны использовать защитную одежду от клещей и репелленты. Осмотр в поисках клещей должен проводиться после выхода из инфицированных клещами областей. Клещей следует удалять сразу же.
В настоящее время нет никакой вакцины. Профилактика антибиотиками доксициклином или ципрофлоксацином перорально в течение 14 дней рекомендуется после возможного заражения (например, несчастный случай в лаборатории).
Источник: https://www.sweli.ru/zdorove/meditsina/infektsionnye-bolezni/tulyaremiya-u-cheloveka-simptomy-profilaktika-prichiny-lechenie.html
Симптомы и лечение туляремии у людей
Туляремия — это острое инфекционное зооантропонозное заболевание, которое поражает лимфатические узлы, слизистые оболочки при общей интоксикации организма. Лечение только комплексное, в специализированных медицинских учреждениях, так как присутствует высокий риск заражения.
В начале прошлого века туляремия являлась одним из самых опасных эпидемических заболеваний. Сейчас инфицирование пошло на спад благодаря осовремененным методам лечения.
Чаще всего вспышки заболевания наблюдаются в таких регионах:
- Северная Америка.
- Азия.
- некоторые страны Европы.
- области России.
Очень часто исследователи сравнивают туляремию с чумой и называют ее малая чума. Туляремия — это такое же сильное заболевание, которое способно привести к смерти, распространяется тоже зачастую по европейским странам. Еще одним ее названием является кроличья лихорадка. Переносчиками заболевания являются такие животные:
- зайцы:
- кролики;
- мыши и крысы.
Этиология
Возбудитель туляремии (francisella tularensis) — это граммотрицательная бактерия в виде удлиненной палочки нежно-розового оттенка. Эта бактерия очень хорошо приспособлена к жизни вне человеческого организма и достаточно неплохо ориентируется во внешней среде. Оптимальными климатическими условиями для нее являются:
- влажный климат.
- низкая температура воздуха.
Francisella tularensis очень устойчива к низкой температуре. При нагревании до 85-90 градусов бактерия умирает спустя 3-4 минуты, а если подвергнуть ее кипячению, то и вовсе погибнет моментально. Источниками распространения болезнетворных микроорганизмов являются:
- побережья озер и рек;
- влажная почва.
Туляремия относится к ряду сезонных заболеваний. Как правило, она диагностируется в осенне-весенний период. Человеческий организм очень восприимчив к этим бактериям — заражение происходит моментально. При этом пол и возраст носителя не играет никакой роли: заболеванию подвержены все без исключения, но есть те, кто в особой группе риска:
- новорожденные и дети до 3 лет, так как их иммунитет еще очень слаб.
- люди с наличием хронических заболеваний внутренних органов.
- пациенты с ВИЧ-инфекцией.
- люди со слабым иммунитетом.
Переносчики заболевания:
- грызуны;
- домашние животные;
- насекомые, относящиеся к классу кровососущих.
Через укус патогенные микроорганизмы попадают в кровь человека и с кровотоком разносятся по организму. Это приводит к массовому поражению внутренних органов и развитию тяжелого патологического процесса. Существуют такие пути передачи:
- контактный.
- контактно-бытовой.
- контактно-пылевой.
- трансмиссивный.
- алиментарный.
Воздушно-капельным путем заболевание не передается. Механизм передачи, при котором бактерии попадают в организм человека, следующий:
- через грязные продукты, которые не прошли термическую обработку;
- через укусы насекомых;
- вдыхание инфекции вместе с пылью.
Заражение может произойти:
- при наличии поврежденных участков кожи: ожогах, царапинах, микротравмах.
- через слизистую оболочку носа, глаз, рта.
Следует отметить и то, что для этого заболевания характерно интенсивное начало клинической картины, а инфицирование происходит при минимальном количестве проникших в организм бактерий.
Бактерии, как правило, способны очень быстро размножаться уже внутри организма носителя, что приводит к переизбытку патогенных тел, и иммунная система больше не способна создавать защитный барьер. Это и приводит к поражению всех внутренних органов.
Наиболее подвержены заражению люди, которые:
- занимаются рыбной ловлей;
- увлекаются охотой;
- занимаются сельскохозяйственной деятельностью;
- живут в отдаленных поселениях.
Классификация
Классифицируется туляремия по клинико-морфологическим признакам, локализации и степени тяжести развития патологического процесса. По характеру течения выделяют такие формы:
- легкая.
- средней тяжести.
- тяжелая.
По локализации инфекционное заболевание классифицируется на такие формы:
- бубонная;
- глазо-бубонная;
- язвенно-бубонная;
- ангиозно-бубонная;
- кожно-бубонная;
- генерализованная;
- абдоминальная.
Следует отметить, что бубон при туляремии — это специфический клинический признак, проявляющийся при любой форме.
Также рассматривают такие типы продолжительности болезни:
- острый.
- затяжной.
- рецидивирующий.
Симптоматика
Инкубационный период длится около 5 дней. Для начального развития прогрессирующей болезни характерно:
- общая интоксикация организма;
- слабость;
- ощущение быстрой утомляемости;
- головная боль;
- ревматизм;
- болезненные ощущения в костных мышцах;
- повышение температуры тела до 40 градусов;
- лихорадочное состояние;
- покраснение глаз;
- болезненные проявления при вдохе и глотании;
- воспаление носоглотки и ротоглотки;
- высыпания на кожных покровах;
- вялость.
В целом, симптомы туляремии будут зависеть от локализации инфекции и степени тяжести. Если это бубонная форма поражения, то есть через кожу, то отмечаются такие характерные признаки:
- увеличение в размерах лимфатических узлов.
- покраснение в месте проникновения инфекции.
- зуд и жжение.
- болезненные ощущения.
- отек кожных покровов.
Язвенно-бубонной формы поражения присуще попадание бактерий через продукты питания, не прошедшие достаточной термической обработки. В этом случае могут наблюдаться следующие признаки:
- появление зудящих и болезненных язв или фурункулов;
- после высыпания остаются глубокие рубцы.
При глазо-бубонной форме инфекция попадает в организм через слизистую оболочку глаз. При этом появляются такие симптомы:
- покраснение оболочки глаза.
- чувство жжения.
- раздражение кожи вокруг глаз.
- отечность вокруг глаз.
Ангиозно-бубонная форма, которая подразумевает проникновение болезнетворных бактерий через ротоглотку, характеризуется следующим образом:
- боль в горле;
- затрудненное глотание;
- отек миндалин.
При абдоминальной форме, то есть при поражении желудочно-кишечного тракта, появляются такие признаки:
- тошнота.
- рвота.
- тянущие боли в области живота.
- частый и жидкий стул.
- диарея.
- чувство изжоги.
- отрыжка.
- повышенный метеоризм.
- ухудшение аппетита.
- возможное развитие анорексии.
Легочная форма может протекать:
- в виде бронхита;
- в виде пневмонии.
Как правило, характерными для легочной формы являются такие признаки:
- сильный кашель.
- отчетливо выраженные хрипы при вдохе.
- боль в грудной клетке.
- боль в горле.
- высокая температура тела (но не всегда).
При генерализованной форме будут проявляться следующие симптомы:
- лихорадочное состояние;
- общая интоксикация организма;
- плохое самочувствие;
- слабость;
- усталость;
- головокружение;
- головная боль;
- спутанность сознания;
- боль в суставах и мышцах.
Диагностика
Диагностика туляремии подразумевает использование лабораторных методов исследования:
- серологический.
- бактериологический.
Для проведения этих анализов у больного осуществляется забор кала, мочи, крови, берется мазок со слизистой рта и носа.
Также делают рентгеновский снимок и компьютерную томографию легких. Дополнительно проводят такие диагностические мероприятия:
Лечение
Лечение туляремии проводится в специализированных медицинских учреждениях, что дает возможность существенно повысить эффективность терапевтических мероприятий и предотвратить заражение других людей.
- противовоспалительные.
- жаропонижающие.
- антигистаминные.
- иммуномодуляторы.
- антибиотики.
- растворы для восстановления водно-солевого баланса.
Также делается прививка от данного инфекционного заболевания.
Возможные осложнения
Осложнения могут появиться лишь в том случае, если лечение не будет начато своевременно или у больного наблюдается тяжелая форма болезни в совокупности с ослабленным иммунитетом.
К осложнениям относятся:
- аритмия;
- миокардит;
- пневмония;
- бронхиальная астма;
- менингоэнцефалит;
- проблемы с желудочно-кишечным трактом.
Самым опасным осложнением является нарушение работы центральной нервной системы, так как это может привести к развитию необратимых патологических процессов.
Профилактика
С целью профилактики стоит выполнять такие рекомендации:
- ограничение употребления продуктов питания, которые не проходят термическую обработку.
- употребление только очищенной или кипяченой воды.
- минимизация контактов с животными.
- соблюдение мер предосторожности при посещении инфекционных медучреждений.
Прогноз
Прогноз зависит от степени тяжести и формы заболевания. Если не затягивать с походом к врачу и своевременным лечением, то прогноз благоприятный.
Источник: https://brulant.ru/health/tulyaremiya/