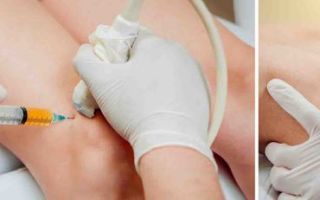
Под термином «пункция синовии» рассматривается вариант оперативного вмешательства, в ходе которого производится прокалывание сустава пункционной иглой с целью забора суставной жидкости на исследование, устранения выпота, крови из сустава, введения в полость сустава медикаментозных инъекций (антибактериальных средств, нестероидных противовоспалительных препаратов, лекарств для возобновления хрящевой ткани).
Данный диагностический метод используется в диагностике при выявлении и лечении ревматологических, ортопедических патологий. Эта неоперативная манипуляция позволяет выяснить характер синовии в суставной полости либо установить инфекционный очаг.
Кроме того, при помощи данной манипуляции упрощается процедура лечебно-диагностических мероприятий одного или всех суставов, включая как мелкие фаланговые, так и большие коленные, плечевые и тазобедренные.
Пункция сустава также выполняется в качестве терапевтического мероприятия в случае сильных выпотов. Цель такой диагностики – купирование боли и снятие воспаления в области пораженного сустава. Не менее важна пункция сустава и при ушибах, когда необходимо предотвратить повреждение хряща и устранить воспалительный процесс.
Что такое синовиальная жидкость?
Синовия представляет собой эластичную густую консистенцию прозрачного или бледно-жёлтого оттенка, заполняющую суставную полость.
Внешне представляет собой субстрат из плазмы крови, содержащий 1-2 % гиалуроновых кислот (слизистых веществ), а также капли жира, экранированные клетки суставных поверхностей и свободные фагоциты в большом количестве.
При воспалении она часто накапливается в верхней части сустава, образуя так называемый выпот.
Анализируя синовиальную жидкость, можно диагностировать воспалительные заболевания суставов, а также дифференцировать различные хронические патологии.
По характеру, клеточному составу, физико-химическим свойствам синовиальной жидкости, которая является защитной «смазкой» связок и хрящей, можно интерпретировать патологические изменения в суставе.
Так, известно, что синовия суставов на фоне остеоартрита является более эластичной и вязкой, нежели синовия неповреждённых суставов.
Одним из признаков такой болезни как подагра является наличие в синовиальной жидкости уратов (солей мочевой кислоты).
Выявление в синовии мочевой кислоты является значимым прогностическим фактором, нежели стандартный анализ крови, поскольку титр мочевой кислоты в крови при острой форме приступа может не изменяться, долго находясь в пределах нормы, а ураты в синовии легко могут быть обнаружены и в периоды между приступами. Чтобы тщательно изучить синовиальную жидкость, её отбирают на анализ методом пункции.
Как выполняется процедура?
Пункция сустава может проводиться с помощью диагностического и терапевтического проколов.
Диагностическая пункция предназначена для определения причины отёчности сустава или выпота. Она даёт информацию о том, было ли кровотечение в суставе (показатель травмы), есть ли воспаление, инфекция или отложение уратов. С помощью анализа синовиальной жидкости устанавливается характер и степень воспаления сустава.
Непосредственно перед процедурой проводится тщательное обеззараживание области кожного покрова пораженного сустава. Конкретный способ взятия пунктата определяется врачом с учётом того, какой из суставов подлежит пункцированию.
Чтобы легко и свободно можно было выполнить прокол, важно снять напряжение с сустава. Для этого используются местные инфильтрационные анестетики. Затем в пораженный сустав вставляется канюля (полая игла).
Диаметр пункционной иглы подбирается в зависимости от цели – тонкие иглы предназначены для введения медикаментов, толстые – для извлечения содержимого.
К верхней части канюли крепится накладной шприц, который предназначен для отсасывания скопившейся жидкости из сустава.
В некоторых случаях через полую иглу, используемую для прокола, может отсасываться жидкость, осуществляться забор тканевого материала для исследования на злокачественность, вводиться контрастное вещество или лекарство.
Для безопасного и целенаправленного перемещения пункционной иглы в нужную область большинство проколов выполняется под контролем ультразвука или компьютерной томографии. Подтверждением того, что игла для прокола точно перемещается к нужной области служат снимки, выводимые на монитор в режиме реального времени.
Пунктат, взятый подобным образом, тщательно изучается в лаборатории на предмет содержания в нём белка, злокачественных клеток, кристаллов подагры.
По окончании процедуры место прокола заклеивается стерильным пластырем либо закрывается небольшой стерильной повязкой.
Принцип проведения терапевтической пункции аналогичен диагностической, но проводится данный тип исследования в основном при сильных суставных выпотах или ушибах с целью снятия болезненности в суставе. Кровоподтёки вызывают сильную воспалительную реакцию в суставе, потому так важно своевременно выявлять их и удалять. При сильном воспалении эффект постоянного отсасывания крови из полости сустава путём повторяющихся пункций малоэффективный. Если при анализе синовии было обнаружено воспалительный процесс, врач может назначить введение кортизона непосредственно в сустав. Правильно подобранная доза лекарственного препарата способствует быстрому снижению воспаления и исчезновению боли.
Также прямое введение кортизона в сустав позволяет избежать накопления средства в организме. Важно отметить, что кортизон можно вводить в сустав только в том случае, если точно установлено отсутствие инфекционного процесса. Особенно важно это в отношении инфекции в суставе, ставшей причиной воспаления, например, при бактериальном артрите.
Существует достаточно медицинских сведений, доказывающих нецелесообразность введения инъекций кортизона в сустав даже при наличии так называемого инфекционно-реактивного артрита. В любом случае окончательное решение о применении кортизона принимает врач.
Иногда при тяжёлом течении инфекционно-реактивного артрита воспаление настолько сильное, что отказаться от кортизона просто невозможно.
Как подготовиться к процедуре?
Накануне проведения манипуляции пациенту рекомендуется сдать лабораторный анализ крови (общий и биохимический). Также показаны сонография и рентгеноскопия поражённого сустава.
Показания и противопоказания для диагностической процедуры
Различают две разновидности пункций – диагностические и лечебные. При помощи диагностических пункций удаётся получить информацию о содержимом больного сустава для последующего анализа.
Состав пунктата может содержать гной, примесь крови, экссудат или воспалительный транссудат.
Помимо этого данный тип пункции применяется с целью введения воздуха, контраста в суставную полость для облегчения проведения рентгеновской диагностики.
Показаниями к диагностической пункции могут быть состояния, которые требуют выяснения причин:
- наличия в синовии кровянистых выделений, выпота;
- развития системной красной волчанки, ревматизма, различных коллагеноз;
- прогрессирования туберкулёза;
- вероятных злокачественных процессов хрящевой ткани, кости;
- возможности / невозможности проведения эндопротезирования, артроскопии сустава, иных медицинских процедур.
Лечебные пункции используются для промывания суставов, ввода в них медикаментов, удаления из их полости аномального содержимого. Они показаны пациентам при воспалении, травматическом поражении сустава, скапливании в его полости жидкости, изменении сустава на фоне аллергической реакции, наличии системных патологий (туберкулёза, ревматизма, болезни Либмана-Сакса и др.), септическом артрите, а также накануне необходимости проведения хирургических манипуляций на суставе.
- Кроме того, пункция как диагностический метод исследования может быть рекомендована пациентам с ревматическими заболеваниями, травмами суставов, подагрой, в случае быстро прогрессирующего острого, хронического воспаления в суставе, необходимости подтверждения / опровержения результатов рентгенологического исследования относительно наличия жидкости в суставе, предварительной оценки состояния поражённого сустава перед взятием на анализ синовиальной жидкости.
- Что касается ограничений к проведению данной процедуры, то здесь стоит выделить относительные и абсолютные противопоказания.
- Относительные:
- отказ пациента от диагностики;
- наличие тяжёлой формы соматической патологии, на фоне которой выполнение пункции может значительно усугубить состояние здоровья пациента;
- продолжительный приём лекарственных средств, препятствующих тромбообразованию (антиагрегантов) и свёртыванию крови (антикоагулянтов).
Абсолютные:
- выявленные инфекции (рожи, гнойничков) на участке предполагаемого прокола;
- тяжелые патологии системы свёртывания крови, такие как, например, тромбогеморрагический синдром.
Как проводится анализ биоматериала?
Оценка синовии осуществляется под микроскопом.
В процессе диагностики анализируется ряд параметров, среди которых водородный показатель pH, окраска, вязкость, насыщенность, количество белка протеина, глюкозы, фермента лактатдегидрогеназы, мочевой кислоты, содержание лейкоцитов, атипичных клеток, анализ процентного соотношения бактерий (в ряде случаев назначается микробиологический тест).
На основании результатов диагностики врач даёт заключение о предстоящей дополнительной диагностике либо назначает лечение.
Расшифровка анализа
В здоровых суставах пунктат (взятая жидкость) вязкий и прозрачный. Он выполняет роль смазки суставных поверхностей, которая обеспечивает свободу движений сустава. Преобразование её оттенка, количества, консистенции свидетельствует о развитии патологического процесса.
Присутствие кровянистых прожилков указывает на травму с повреждением кости, гноя – об инфекции. Если пунктат выглядит как бесцветная жидкость (сыворотка), это свидетельствует о повреждении хряща или мениска.
Небольшая мутная область пунктата указывает на состояние ревматизма. Желтовато-мутная жидкость свидетельствует о гнойной инфекции, в то время как жидкость малинового цвета может быть признаком такого заболевания как сифилис.
Больше диагностических сведений можно получить при лабораторном исследовании образца жидкости. В ходе микроскопической диагностики можно выявить лейкоциты, ураты, характеризующие воспалительный процесс, а биохимические тесты способствуют получению информации относительно ревматоидного фактора и специфических антител к нуклеарным антигенам.
Откачка жидкости из коленного сустава — описание процедуры, цены
После травм и некоторых заболеваний в коленном суставе скапливается жидкость. Большой объем сдавливает мягкие ткани и кровеносные сосуды, нарушая питания сустава и вызывая боль в колене.
Для того, чтобы выяснить причину патологии и облегчить состояние больного, проводится откачивание жидкости из коленного сустава.
В московском медицинском центре Парамита этим занимаются профессионалы с большим клиническим опытом.
Показания и противопоказания
Колено наиболее подвержено травмированию, так как оно переносит тяжелые физические нагрузки и не защищено в достаточной степени мягкими тканями. Очень часто после травмы колена в суставной полости происходит накопление жидкости.
Не менее часто причинами возникновения воспаления синовиальной оболочки и появления жидкости являются дегенеративно-дистрофические (остеоартроз коленного сустава — гонартроз) и инфекционные (артриты, синовиты бактериального происхождения) заболевания суставов. Наконец, скопления жидкости в колене происходит на фоне таких обменных нарушений, как подагра и некоторых общих заболеваний.
Под действием всех этих причин воспаляется синовиальная оболочка, выстилающая внутреннюю поверхность суставной полости. Это приводит к активному выделению синовиальной жидкости, сдавливающей окружающие ткани, поддерживающей развитие воспалительного процесса, боли и нарушения движений.
Для того, чтобы выяснить причину и характер патологического процесса, облегчить состояние больного и ускорить выздоровление, проводится лечебно-диагностическая процедура — откачка жидкости из коленного сустава.
Показаниями к проведению операционного вмешательства – выкачиванию экссудата являются сильные боли и нарушение движений в колене. Удаление жидкости из коленного сустава надо проводить при:
- воспалении суставной сумки (синовите);
- гонартрозе;
- травме – в поврежденном колене развивается воспаление;
- ревматоидном артрите;
- любых общих заболеваниях, способствующих скоплению экссудата.
Нужно ли откачивать жидкость из коленного сустава при каждом ее обнаружении? Вовсе нет, если количество жидкости увеличено незначительно, боли и нарушения движений выражены умеренно, то лечение нужно начинать с консервативных методов.
Удаление выпота из колена противопоказано при:
- декомпенсированном сахарном диабете;
- тяжелых сердечно-сосудистых заболеваниях;
- нарушении свертываемости крови;
- гнойных воспалительных процессах кожных покровов;
- спайках в суставной полости;
- наличии аллергической реакции на анестетики.
Что будет, если не выкачивать экссудат и пустить все на самотек?
Если жидкость в коленном суставе накапливалась в течение длительного времени, есть показания для ее удаления, то операцию нужно проводить, иначе начнутся осложнения:
- асептический (стерильный) воспалительный процесс может перейти в инфекционный, гнойный, что значительно ухудшит состояние больного и прогноз заболевания; это сопровождается повышением температуры и ухудшением общего состояния;
- гнойное воспаление приводит к разрушению хрящевой и костной тканей; гной необходимо удалить и промыть полость антисептиком;
- после перехода воспаления в хроническую форму в суставной полости образуются спайки, развивается стойкая неподвижность (контрактура) колена.
Опасна ли процедура?
Удаление экссудата должно проводиться в стерильных условиях опытным специалистом. Тогда осложнения сведутся к минимуму. Возможные осложнения:
- внутрисуставное кровоизлияние при повреждении мягких тканей и сосудов;
- повреждение веточек периферических нервов – появляется чувство онемения или покалывания в колене;
- повреждение хрящевой ткани;
- повреждение внутрисуставных связок;
- внесение инфекции.
Все осложнения такого рода имеют место крайне редко, и практикующий хирург отлично умеет с ними справляться.
Как проходит процедура
При скоплении жидкости в суставе откачать ее можно только в условиях операционной. Если предполагается местное обезболивание, никакой предварительной подготовки не требуется. При общем наркозе накануне вечером и в день операции пациент не должен есть. Нельзя также пить спиртное и курить. Накануне нужно сбрить волосы на всей конечности.
О том, как выкачивают жидкость из коленного сустава, врач подробно рассказывает пациенту перед операцией. Существует два способа:
Схема проведение артрскопии с откачиванием экссудата
- Артроскопия – вид эндоскопии, когда оптическая аппаратура помещается внутрь колена и позволяет врачу видеть на мониторе скопление жидкости в коленном сочленении и все остальные нарушения. Врач устраняет выявленную патологию при помощи встроенных в аппаратуру инструментов. Во время проведения артроскопии он может проводить лечение синовита и выполнять следующие манипуляции:
- откачивать экссудат;
- промывать полость антисептическим раствором (лаваж);
- вводить в полость необходимый лекарственный препарат; если это гнойный процесс, — антибиотики, при выраженном воспалении без гноя и большом количестве экссудата – глюкокортикоидные гормоны; иногда в полость вводится притягивающая воду гиалуроновая кислота; это облегчает скольжение суставных поверхностей;
- удалять из полости патологические элементы: некротические ткани, осколки костей и хрящей и т.д.;
- при значительном увеличении в объеме синовиальной оболочки сначала выкачивают жидкость, а затем проводят полное или частичное ее иссечение – синовэктомию.
Процедура начинается с проведения трех небольших надрезов на коже колена. В них вводится эндоскопические инструменты, что позволяет врачу проводить сначала диагностику, а затем выкачку и все остальные лечебные манипуляции. После артроскопии на колено накладывается давящая повязка: в коленном суставе после процедуры может повторно скапливаться выпот.
Артроцентез – откачка выпота в коленном суставе может проводиться при помощи шприца под местной анестезией. Врач обрабатывает кожу в коленной области дезинфицирующим раствором.
Затем иглой, надетой на пустой шприц, прокалывает кожу, мягкие ткани и вводит иглу в суставную полость. Натягивая поршень шприца, он старается убрать жидкость, промывает полость антисептическим раствором и вводит лекарственный раствор.
После процедуры накладывается давящая повязка с использованием эластичного бинта.
Схема проведение артроцентеза коленного сустава
Насколько болезненна откачка?
Так как перед проведением артроскопии и артроцентеза проводится обезболивание, во время операции пациент не ощущает боли в суставе. После операции откачки выпота возможно усиление воспалительного процесса и связанных с ним болевых ощущений.
Их легко устраняют путем назначения несколько раз в день нестероидных противовоспалительных средств (НПВС – Найз, Диклофенак и др.). Чтобы предупредить воспаление, ноге требуется покой в течение 1 – 3 дней.
Проводится также лечение основного заболевания, вызвавшего синовит.
Можно ли откачать выпот дома?
Откачать жидкость из коленного сустава можно в стационаре или амбулаторно в условиях хирургического кабинета. Это хирургическое вмешательство, требующее соблюдения правил асептики и антисептики. Придерживаться этих правил в домашних условиях проблематично, нет никакой гарантии, что во время откачивания выпота не будет занесена инфекция, что значительно осложнит состояние больного.
О результатах
После откачки экссудата из полости сустава врач оценивает его внешний вид, отправляет в лабораторию для диагностических исследований и выявления причины скопления.
В норме синовиальная жидкость вязкая, прозрачная, бесцветная. В ней нет бактерий, в 1 мл содержится до 150 лейкоцитов.
Внешний вид и лабораторные показатели выпота, который выкачали из патологического очага, изменяется в зависимости от характера патологического процесса:
- асептический (без инфекции) воспалительный процесс – выпот желтоватый, прозрачный, вязкость высокая; лейкоциты в норме или слегка ее превышают; четверть из них представлена нейтрофилами – видом лейкоцитов, уничтожающих инфекцию;
- инфекционный серозный – выпот желтоватый, мутный, вязкость снижена, лейкоцитов намного больше нормы; половина из них нейтрофилы;
- инфекционный гнойный – желто-зеленый, мутный, вязкий, лейкоциты заполняют все поле зрения в микроскопе, три четверти из них нейтрофилы;
- после травмы – розовый или красный (с кровью), вязкость понижена, в жидкости много эритроцитов;
- при подагре — большое количество кристаллв уратов – солей мочевой кислоты.
Проведение процедуры откачивания жидкости из коленного сустава
- Наличие воспалительного процесса и его характер подтверждается также общим анализом крови.
- По результатам исследования экссудата специалисты московской клиники Парамита назначаю курс консервативной терапии, в который входят: медикаментозное лечение, физиолечение, акупунктура, PRP-терапия, фитотерапия и другие современные европейские и традиционные восточные методы лечения.
- Откачка синовиального отделяемого из колена в московских клиниках стоит по-разному. Цены зависят от расположения клиники, степени ее раскрученности и составляют:
- артроцентез – от 1500 до 5000 руб;
- артроскопия – от 10000 до 20000 руб.
Выкачивание экссудата из колена — несложная, но очень эффективная процедура. Если провести ее вовремя, то можно значительно ускорить выздоровление и предупредить развитие многочисленных осложнений. Специалисты клиники Парамита имеют большой опыт лечения суставов и проведения таких процедур. Мы поставим вас на ноги!
Литература:
- Колесников, М.А. Лечение гонартроза: современные принципы и подходы//Практическая медицина. № 8 (47). C. 97-99. Kolesnikov, M.A. Treatment of gonarthrosis: modern principles and approaches. Prakticheskaya medicina . 2010. № 8 (47). pp. 97-99
- Неверов В.А., Ланкин И.В. Опыт лечения гонартроза методом артроскопической санации сустава//Вестник хирургии им. И.И. Грекова. 2010. № 4 (июль). C. 86-9. Neverov V.A., Lankin I.V. Experience in the treatment of gonarthrosis by arthroscopic joint repair. Vestnik hirurgii im. I.I. Grekova . № 4. pp. 86-9
- Штробель М. Руководство по артроскопической хирургии, т.1 (под ред. А.В.Королева). Бином, 2012 -658 с. Strobel, Michael J. Manual on arthroscopic surgery, vol.1 (edited by A.V. Korolev). Binom. 2012. p. 658
- Figueroa D. Clinical Outcomes after Arthroscopic Treatment of Knee Osteoarthritis. Arthroscopy: The Journal of Arthroscopic & Related Surgery. 2011. 27, 5. P. 45-46. DOI: 10.1016/j. knee.2012.09.014
- Wang Y. and all. Osteoarthritis year in review 2015: imaging. Osteoarthritis Cartilage. 2016. Vol. 24, No 1, p. 49-57 DOI: 10.1016/j.joca.2015.07.027
Введение «протеза» синовиальной жидкости в сустав
Гиалуроновая кислота (гиалуронан, гиалуронат) – это сложное белково-углеводное вещество – естественный компонент соединительной, нервной ткани и слизистых. Она входит в состав многих биологических сред организма – слюны, синовиальной жидкости (суставной смазки), крови и т. д. В организме продуцируется некоторыми бактериями, к примеру, стрептококком либо стафилококком.
Гиалуроновая кислота для суставов – настоящее спасение. Входя в состав синовиальной жидкости, она отвечает за ее вязкость, улучшает скольжение хрящевых поверхностей даже при большом проценте разрушения суставных элементов.
Гиалуронат – важный компонент суставного гиалинового хряща; участвуя в его питании и восстановлении, он способствует облегчению подвижности сустава и устранению болевых ощущений.
Связывание гиалуроновой кислоты со специфическим компонентом хрящевой ткани – хондроитинсульфатом – способствует удержанию воды в хряще, что повышает его упругость и улучшает его амортизирующие свойства.
Эффект от инъекций гиалуроновой кислоты при лечении суставов
У пожилых людей или тех, кто страдает каким-либо заболеванием суставов, количество суставной смазки резко снижается, она перестает выполнять свои защитные и смазывающие функции, хрящевая ткань разрушается. Это еще больше усугубляет ситуацию, провоцируя воспаление и усиление суставных болей.
Введение гиалуроновой кислоты в полость сустава устраняет (уменьшает) эти негативные последствия, восполняя количество синовиальной жидкости, повышая ее вязкость. Трение суставных поверхностей уменьшается, улучшается амортизирующая функция, движения в пораженном сочленении становятся менее болезненны, их амплитуда увеличивается.
Гиалуроновая кислота также улучшает питание клеток гиалинового хряща (хондроцитов), тем самым обеспечивая обновление хряща и останавливая его дальнейшее разрушение.
Этот жидкий имплантат предотвращает развитие воспаления, питает хрящевую ткань, уменьшает нагрузку на сустав, являясь натуральным протезом, идентичным суставной смазке человека.
Не зря гиалуроновую кислоту врачи называют жидким протезом.
Введение гиалуроната натрия бесполезно, если у больного воспалены суставные структуры: в таком случае сначала проводят противовоспалительное лечение, а уже затем – курс инъекций гиалуроната.
Показания к назначению инъекций гиалуроновой кислоты для суставов.
- — Артроз
- — Реабилитация после артроскопии
- — Восстановление после травматического повреждения сустава
- — В качестве альтернативы эндопротезированию суставов
Противопоказания к назначению инъекций гиалуроновой кислоты для суставов.
- — Острое воспаление сустава
- — Острый период различных инфекций
- — Рана или другое нарушение целостности кожи в месте введения инъекции
- — Беременность, кормление грудью
Способы и частота введения гиалуроновой кислоты при лечении суставов
Гиалуроновая кислота вводится в асептических условиях процедурного кабинета или малой операционной врачом-ортопедом либо ревматологом. Лекарство вводят непосредственно в суставную капсулу. При отсутствии противопоказаний допускается одновременное введение гиалуроната натрия в несколько суставных полостей.
Если есть воспаление элементов сустава, которое сопровождается накоплением суставного выпота – уколы с гиалуроновой кислотой не назначают. Следует сначала устранить воспалительный процесс, чтобы объем синовиальной жидкости уменьшился до нормы, а уже потом пройти курс лечения гиалуроновой кислотой.
При стандартной схеме лечения делают один укол в неделю. В зависимости от тяжести заболевания курс включает 3–5 инъекций. Длительность перерывов между повторными курсами для каждого препарата разная- составляет от 6 месяцев до года.
Тазобедренный сустав труднодоступен для укола, т. к. находится глубоко под слоем мышц, подкожной клетчатки и кожи. И в данном случае ввод гиалуроновой кислоты осуществляют под УЗ -контролем.
Возможные побочные эффекты от инъекций
- Покраснение, небольшая припухлость и болезненность места введения;
- зуд или жжение после инъекции;
- гемартроз (кровоизлияние в полость сустава);
- боли в околосуставных тканях;
- синяк после укола.
Для устранения большинства вышеперечисленных последствий достаточно лишь приложить к месту укола холодный компресс или лед на 10 минут. При возникновении аллергической реакции введение препарата отменяют.
Важно, чтобы уколы делал квалифицированный врач, а процедура введения проводилась в стерильных условиях во избежание развития гнойного процесса в суставе из-за занесения инфекции во время манипуляции.
Правильное внутрисуставное введение лекарства может избавить пациента от болей на длительный срок, во время которого он значительно сократит или полностью откажется от приема обезболивающих и противовоспалительных средств.
Синовиальная жидкость: состав, источник, значение
Синовиальной называют густую прозрачную, чуть желтоватую жидкость, наполняющую полость сустава. По составу она похожа на плазму, но содержит гликан и белки, образующие с ним устойчивые комплексы. Благодаря этим «компонентам», вязкости и эластичности синовия отлично справляется с ролью внутрисуставной смазки.
Особенности синовиальной жидкости
Для синовиальной жидкости характерен высокий уровень pH – 7,74. Она очень чувствительна к любым изменениям, приводящим к колебаниям кислотно-щелочного баланса, и его сдвигам в кислую сторону. Поступающие с пищей вещества вызывают изменение состава не только синовии, но также слюны и крови с уровнем pH 7,0- 7,5 и 7,35-7,45 соответственно.
Основные компоненты синовиальной жидкости:
- Плазма – она представляет собой жидкостную основу синовии.
- Гиалурон – этот полисахарид вырабатывается самой синовиальной оболочкой и обеспечивает нужную вязкость суставной смазки; образованная из него гиалуроновая кислота «удерживает» синовию в пределах суставной сумки — выполняет барьерную функцию.
- Холестерин – протеин, обеспечивающий тягучесть смазки и отвечающий за отсутствие трения. Он образует защитную пленку, препятствующую истиранию суставов.
За оптимальный кислотно-щелочной баланс «отвечают» соли натрия, магния, калия, лития.
При его сдвиге эти щелочные металлы нейтрализуют повышенную кислотность, но для этого они должны регулярно поступать в организм с пищей. Их переизбыток исключен. Во-первых, их содержание в пище не высоко.
Во-вторых, в организме они превращаются в нейтральные соли, избыток которых выводится почками и выходит с потом.
Обеспечить достаточное содержание солей вышеперечисленных минералов в пище очень сложно. Современные агротехнологии предусматривают обязательное окисление почв сельхозназначения за счет применения высокоинтенсивных удобрений. Выросшие на обедненных почвах фрукты, овощи, злаки не обладают эталонным минеральным составом.
Например, традиционно богатая калием фасоль, чечевица, горчица, картофель не содержит уже того количества минерала, к которому мы привыкли. Восполнить его недостаток позволяет только включение в рацион специальных витаминно-минеральных комплексов. Их прием наряду с рациональным питанием обеспечивает нормальный кислотно-щелочной баланс всех жидких сред организма.
Как «работает» синовиальная жидкость?
При малейшей нагрузке на сустав его полость наполняется смазкой, поступающей из глубоких слоев хрящевой ткани.
При ее достаточном количестве и высоком качестве движение происходит легко и без неприятных симптомов.
Как только движение прекращается (нагрузка устраняется), синовиальная жидкость всасывается назад в хрящевую ткань. То есть, сустав не пребывает постоянно в смазке – она выделяется только в активный период.
Основные функции синовиальной жидкости:
- Устранение трения – подвижные части суставов не травмируются;
- Обеспечение легкости движения – каждый элемент движется «как по маслу»;
- Обменная функция. Она заключается в насыщении тканей питательными веществами и выводе из них мертвых клеток.
С возрастом эффективность каждой функции снижается. Свою роль играют хронические и инфекционные заболевания. Их возбудители и принимаемые для их нейтрализации лекарственные препараты существенно меняют состав жидких сред организма, в том числе синовиальной жидкости.
Как влияет изменение pH на синовию?
Как только уровень кислотности повышается, качество суставной смазки ухудшатся.
Недостаточно «смазанные» суставы испытывают излишнее трение, что приводит к травмам, а при постоянном недостатке смазки или ее низком качестве даже к деформации.
Причем значение имеет не столько количество синовии, сколько ее качество. При том же объеме, но повышенной кислотности качество смазки снижается ровно также, как при ее недостаточной выработке.
Снижение качества проявляется следующими признаками:
- Щелчки при сгибании и разгибании суставов;
- Характерный скрип при движении;
- Болевые ощущения;
- Напряжение в суставной области;
- Скованность и ограничение подвижности.
На работе суставов отражается, как количество, так и качество смазки. Особенно отчетливо это заметно в функционировании коленных, локтевых и голеностопных суставов, на долю которых приходится максимальная нагрузка.
Как восстановить качество синовии?
Избыток смазки не менее вреден, чем недостаток. При определении причины проблем с суставами врач обязательно назначает обследование, позволяющее определить объем выработки и состав синовиальной жидкости.
Причины недостаточного или чрезмерного количества
Излишки синовиальной жидкости обычно накапливается в коленном суставе, но не редки случаи ее отложения в голеностопе и локте, что доставляет массу неудобств и болезненных ощущений.
- Обезвоживание или наоборот задержка жидкости в организме;
- Нарушение водно-солевого и кислотно-щелочного баланса;
- Снижение иммунитета;
- Регулярные и чрезмерные физические нагрузки.
Правильное определение причины и ее устранение позволяет быстро восстановить нормальную выработку суставной смазки.
Стабилизация качества
Низкое качество синовиальной жидкости в суставах определяют по результатам исследования, для которого берут образец посредством пункции.
При дисбалансе гиалурона, холестерина, протеинов и белков единственным способом восстановить качество смазки – это восполнить нехватку или устранить избыток одного из компонентов.
Для этого увеличивают потребление продуктов, способствующих правильной выработке гиалурона и холестерина. Но, одного изменения рациона мало.
Роль хондопроекторов в восстановлении качества синовии
Для восстановления качества и количества синовиальной жидкости в суставах назначают препараты с хондопротекторным действием. Оно направлено на нормализацию выработки синовиальной жидкости в коленном, голеностопном и других суставах.
Выраженную эффективность уверенно демонстрирует препарат Артракам. Его основу составляет глюкозамин, усиливающий выработку собственного гиалурона и коллагена, а также стабилизирующий секрецию холестерина.
Результатом его применения становится нормализация объема синовии, ее качества и, как следствие снятие отеков и болей.
Микроскопическое исследование синовиальной жидкости
Исследование синовиальной жидкости с описанием ее физико-химических свойств и характеристикой клеточных элементов, котороепроводится для диагностики различных воспалительных заболеваний суставов и дистрофических процессов.
Синонимы русские
- Пункция сустава
- Диагностика артритов
Синонимы английские
- Microscopic examination of synovial fluid
- Synovial fluid examination — Pathology Test
- Метод исследования
- Микроскопия.
- Какой биоматериал можно использовать для исследования?
- Синовиальную жидкость.
- Общая информация об исследовании
Анализ показан больным с поражением одного или нескольких суставов неясного генеза, проявляющихся болезненностью суставов и их отечностью, в случае когда исследование синовиальной жидкости (СЖ) поможет в постановке диагноза.
Анализ включает в себя определение физико-химических свойств жидкости и микроскопическое исследование клеточных элементов. Наиболее серьезным основанием для его назначения является необходимость исключить инфекционный процесс в суставе.
В случае воспаления синовиальная жидкость часто собирается в верхнем суставном этаже, образуется «суставной выпот». Синовиальная жидкость берется путем пункции сустава. Инфекционные осложнения при этом бывают крайне редко.
Синовиальная жидкость служит «смазкой» для хрящей и связок. По изменению ее клеточного состава и физико-химических свойств можно судить о патологических процессах в суставе. Например, известно, что синовиальная жидкость в суставах, пораженных остеоартрозом, имеет более низкую вязкость и эластичность, чем синовиальная жидкость в здоровых суставах.
В частности, одним из критериев такого воспалительного заболевания суставов, как подагра, является обнаружение кристаллов мочевой кислоты в синовиальной жидкости.
Причем определение мочевой кислоты в синовиальной жидкости имеет большее прогностическое значение, чем анализ сыворотки крови, так как концентрация мочевой кислоты в сыворотке в период острого приступа может быть в пределах нормы, а кристаллы мочевой кислоты в синовиальной жидкости обнаруживаются даже в межприступном периоде.
У больных с ревматоидным артритом исследование синовиальной жидкости имеет большое значение для подтверждения диагноза и определения местной активности воспалительного процесса. При ревматоидном артрите количество лейкоцитов в синовиальной жидкости повышается до 25 000 в 1 мкл за счет нейтрофилов (25-90 %), содержание белка достигает 40-60 г/л.
В цитоплазме лейкоцитов обнаруживают включения, вакуоли, похожие на кисть винограда (рагоциты). Эти клетки содержат фагоцитированный материал – липидные или белковые вещества, ревматоидный фактор, иммунные комплексы, комплемент.
Рагоциты обнаруживают и при других заболеваниях – ревматическом, псориатическом артритах, системной красной волчанке, бактериальных артритах, подагре, – но не в таком количестве, как при ревматоидном артрите.
Наиболее выраженные изменения в синовиальной жидкости обнаруживают при бактериальных артритах. Внешне синовиальная жидкость может иметь вид гноя; содержание клеток достигает 50 000-100 000 в 1 мкл, из них нейтрофилы составляют более 80 %. Иногда в первые 24-48 ч. острого артрита количество клеточных элементов может быть меньше 25 000 в 1 мкл.
Для чего используется исследование?
- Для диагностики (в том числе дифференциальной) заболеваний суставов,
- для оценки эффективности вне- и внутрисуставной терапии,
- для того чтобы установить степень местной воспалительной активности и характер воспалительного процесса,
- для наблюдения за динамикой патологического процесса в суставах.
Когда назначается исследование?
- При распознавании суставных заболеваний и особенностей их течения, когда синовиальная жидкость есть в избыточных количествах: при выраженной боли в суставах и затрудненности движения, видимом поражении сустава (опухании).
Что означают результаты?
В здоровом суставе синовиальная жидкость является прозрачной. При ревматоидном, псориатическом или септическом артрите происходит ее помутнение.
Цвет жидкости в норме светло-желтый. При воспалении он меняется в зависимости от характера изменений в синовиальной оболочке, например, при ревматоидном и псориатическом артрите окраска колеблется от желтого до зеленого цветов.
Число клеток в препарате в норме – до 200 клеток/мкл. Увеличение количества клеток (цитоз) позволяет дифференцировать воспалительные и дистрофические заболевания и оценивать динамику воспалительного процесса.
Выраженный цитоз (30 000 – 50 000) характерен для острого периода воспаления при любых артритах, умеренный цитоз (до 20 000 – 30 000) отмечен при псевдоподагре, синдроме Рейтера, псориатическом артрите. Незначительный цитоз характерен преимущественно для микрокристаллических артритов.
Цитоз более 50 000 в большинстве случаев указывает на наличие бактериального артрита.
В синовиальной жидкости может быть идентифицировано большое количество разнообразных кристаллов. Однако диагностическую ценность представляют только два типа из них. Кристаллы урата натрия являются признаком подагры, а кристаллы дигидропирофосфата кальция обнаруживаются при псевдоподагре. Эти кристаллы могут быть выявлены при поляризационной микроскопии.
В норме в синовиальной жидкости обнаруживаются и клетки тканевого происхождения (синовиоциты, гистиоциты), а также элементы крови. Это преимущественно лимфоциты, реже – нейтрофилы и моноциты. При воспалении в синовиальной жидкости могут встречаться особые формы нейтрофилов – рагоциты.
Их клетки имеют «ячеистый» вид за счет включения иммунных комплексов в цитоплазму. Это наиболее характерные признаки при ревматоидном артрите.
При некоторых состояниях (аллергические синовиты, туберкулезный процесс, артриты на фоне новообразований) в синовиальной жидкости преобладают мононуклеары.
Изменения синовиальной жидкости при различных патологических процессах
| Признак | Тип изменений | ||
| Невоспалительный | Воспалительный | Септический | |
| Цвет | Соломенно-желтый | Желтый | Варьируется |
| Прозрачность | Прозрачная | Полупрозрачная | Мутная |
| Лейкоциты, в 1 мкл | 200 – 2 000 | 2 000 – 75 000 | > 75 000 |
| Нейтрофилы, % | < 25 | 40-75 | > 75 |
| Кристаллы | Нет | Иногда | Нет |
| Бактериологическое исследование | Отрицательное | Отрицательное | Иногда положительное |
| Заболевания | Остеоартроз, травматический артроз, асептический некроз, системная красная волчанка | Ревматоидный артрит, подагра, псевдоподагра, системная красная волчанка, серонегативные спондилоартропатии | Гонококковый артрит, туберкулезный артрит, инфекционный артрит (стафилококковый и стрептококковый) |
Изменения синовиальной жидкости при артрите и артрозе
| Признак | Артрит | Артроз |
| Количество клеток | > 10 000 в 1 мкл | < 400 в 1 мкл |
| Доминирующий тип клеток | Полинуклеары, плазмоциты | Лимфоциты, моноциты, плазмоциты |
| Фагоциты | 6-80 % и выше | Меньше 5 % |
| Концентрация белка | Значительно повышена | Умеренно повышена |
| (> 6 г/ %) | (< 4 г/ %) |
Важные замечания
- Окончательные выводы для постановки диагноза необходимо делать, исходя из комплексного учета все данных, включающего сопоставление результатов лабораторных анализов и клинической картины в целом.
- Также рекомендуется
- Кто назначает исследование?
- Ортопед, хирург, ревматолог, артролог.
- Литература
- Tercic D & Bozic B: The basis of the synovial fluid analysis. Clin Chem Lab Med 2001; 39(12):1221-1226.
- Garcia-De La Torre I: Advances in the management of septic arthritis. Rheum Dis Clin North Am 2003; 29:61-73.
- Захарова М.М. Исследования синовиальной жидкости. В кн.: Ревматология. Национальное руководств. Под ред. академика РАМН Е.Л. Насонова и академика РАМН В.А. Насоновой. М., «ГЭОТАР-Медиа», 2008, с. 62-66.

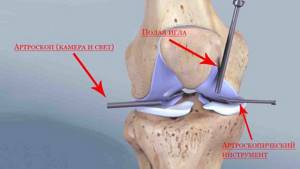 Схема проведение артрскопии с откачиванием экссудата
Схема проведение артрскопии с откачиванием экссудата 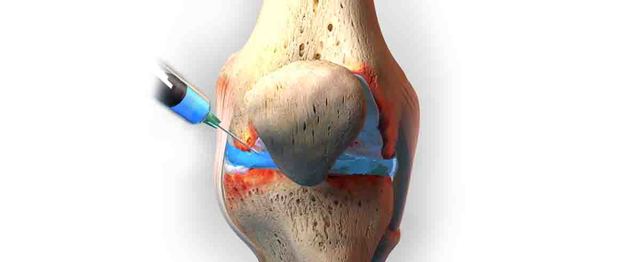 Схема проведение артроцентеза коленного сустава
Схема проведение артроцентеза коленного сустава 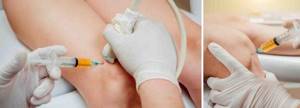 Проведение процедуры откачивания жидкости из коленного сустава
Проведение процедуры откачивания жидкости из коленного сустава