Гастроневроз — это расстройство вегетативной регуляции функционирования ЖКТ, приводящее к нарушению желудочного пищеварения и естественного пассажа пищи. Проявляется эпигастральной болью и дискомфортом, диспепсией, нарушениями пищевого поведения в сочетании с эмоциональными и вегетативными расстройствами. Диагностируется с помощью УЗИ, рентгенографии брюшной полости, эзофагогастродуоденоскопии и электрогастрографии. Для лечения применяют различные психотерапевтические методики, дополненные диетотерапией, физиотерапией, приемом седативных и психотропных средств, миотропных спазмолитиков и прокинетиков.
F45.3 Соматоформная дисфункция вегетативной нервной системы
Ключевой особенностью гастроневроза (невроза желудка, синдрома раздраженного желудка, неязвенной функциональной диспепсии, псевдоязвенного синдрома) является отсутствие органических изменений органа. По данным наблюдений, симптомы неврогенной желудочной диспепсии хотя бы раз в жизни наблюдались у 30-40% населения.
Ускорение темпа жизни и повышение уровня стрессовых нагрузок сопровождается увеличением распространенности гастроневроза. Заболевание чаще диагностируется у женщин в возрасте 20-40 лет. Актуальность своевременной диагностики и адекватной терапии расстройства связана со значительным ухудшением качества жизни больных.
Гастроневроз
Неорганическая дисфункция желудка обычно вызвана сочетанием нескольких предрасполагающих и провоцирующих факторов. В основе развития гастроневроза лежит нарушение вегетативной регуляции основных желудочных функций. По мнению специалистов в сфере гастроэнтерологии и психиатрии пограничных состояний, предпосылками и пусковыми моментами заболевания являются:
- Наличие других невротических состояний. Симптоматика различных форм гастроневроза проявляется в клинической картине неврастении, обсессивно-фобического и истерического неврозов. Неязвенная диспепсия часто сочетается с анорексией и булимией.
- Стресс. Сбой нейрогуморальной регуляции желудочной секреции и моторики возникает при дисбалансе парасимпатических и симпатических воздействий. Его вызывают негативные эмоции (обида, вина, страх), конфликтные ситуации и напряженный ритм жизни.
- Особенности личности пациента. В группу риска входят больные тревожно-мнительного и ипохондрического склада, люди, тяжело переживающие критику и неудачи. Вероятность развития гастроневроза также повышена у вспыльчивых и раздражительных пациентов.
Факторы риска
Усугубляющим фактором являются нарушения пищевого поведения: нерегулярные перекусы, быстрая еда, привычка сочетать прием пищи с просмотром электронной почты, социальных сетей и телевизора.
Риск возникновения гастроневроза возрастает при курении, употреблении психоактивных веществ, неконтролируемом приеме успокаивающих, снотворных и обезболивающих лекарственных средств.
Отдельную группу факторов риска составляют тяжелые соматические и неврологические заболевания, усиливающие вегетативную дисфункцию.
Механизм развития гастроневроза основан на нарушении секреции основных компонентов желудочного сока и изменении сократительной активности мышечной оболочки желудка вследствие нейрогуморальной дисфункции.
Обычно у пациентов под влиянием различных воздействий повышается тонус симпатического отдела вегетативной нервной системы, тормозятся парасимпатические импульсы. На фоне недостаточного производства соляной кислоты и пепсина нарушаются процессы желудочного и кишечного пищеварения.
Изменение моторики сопровождается замедлением пассажа химуса, возникновением спастических состояний и рефлюксов. Реже клиника гастроневроза обусловлена гиперсекрецией желудочного сока при усилении эффектов блуждающего нерва.
Систематизация основных форм псевдоязвенного синдрома осуществляется с учетом преобладающей симптоматики заболевания. Такой подход упрощает проведение дифференциальной диагностики и позволяет дополнить базовую психотерапию наиболее подходящими лекарственными средствами для купирования болезненных проявлений. Различают следующие клинические варианты гастроневроза:
- Нервная рвота. Возникает внезапно без предшествующей тошноты и регургитационных позывов. Зачастую рвота при функциональной диспепсии наблюдается в стрессовых ситуациях и не связана с приемом пищи.
- Гастроневроз с аэрофагией. Проявляется сильной и стойкой отрыжкой, связанной с рефлекторным заглатыванием воздуха. Иногда отрыжка исчезает только во сне. Обычно патология сочетается с метеоризмом.
- Неязвенная диспепсия с понижением кислотности. Из-за плохого переваривания продуктов у пациента угнетается аппетит, возникают запоры. Клиническая картина усугубляется болевым синдромом.
- Булимия и анорексия. Для булимического гастроневроза характерен голод, поедание больших объемов пищи с последующей рвотой. При анорексии больной отказывается от еды, что зачастую приводит к истощению.
- Невроз желудка со стойкой изжогой. Клинически сходен с изжогой при другой желудочной патологии, однако отличается исключительной терапевтической резистентностью. Не уменьшается при назначении специальной диеты.
Частные признаки заболевания — дискомфорт в эпигастральной области и болевые ощущения различной интенсивности, которые описываются пациентами как жжение, покалывание и распирание.
Для гастроневроза характерно чувство раннего насыщения, ощущение переполнения желудка после употребления незначительного количества пищи.
В зависимости от клинического варианта невроза желудка наблюдаются другие диспепсические проявления: частая отрыжка воздухом, рвота, вздутие живота. У больных изменяются вкусовые пристрастия, снижается аппетит вплоть до полной анорексии.
Симптоматика гастроневроза всегда возникает на невротическом фоне, зачастую усугубляется в стрессовой ситуации, быстро купируется седативными препаратами и при этом отличается резистентностью к медикаментозной гастроэнтерологической терапии.
Часто отмечаются изменения общего состояния: головная боль, усталость, ухудшение трудоспособности, эмоциональные нарушения (раздражительность, плаксивость, тревожность), бессонница.
Типично сочетание гастроневроза с другими вегетативными расстройствами: потливостью, сердцебиением, частым мочеиспусканием.
Снижение аппетита и сознательное ограничение в еде для минимизации неприятных симптомов приводит к прогрессирующей потере веса, что при длительном течении гастроневроза сопровождается дистрофическими изменениями во внутренних органах.
Вследствие недостаточного поступления витаминов и микроэлементов могут возникать отеки конечностей, анемия, ломкость волос и ногтей, ухудшение памяти и внимания. При многократной рвоте повышается риск развития синдрома Меллори-Вейса.
Нарушение иннервации стенки желудка при гастроневрозе вызывает дисфункцию желез, угнетает выделение слизи и простагландинов, что увеличивает вероятность формирования гастрита или язвенного дефекта.
Диагностический поиск зачастую затруднен, что обусловлено полиморфной клинической картиной и отсутствием патогномоничных признаков болезни.
О возможном развитии гастроневроза свидетельствует связь патологических симптомов с отрицательными эмоциями и стрессовыми факторами.
Диагноз устанавливается только после комплексного гастроэнтерологического обследования пациента с целью исключения органических причин патологии. Наиболее информативными являются:
- УЗИ органов брюшной полости. Неинвазивное ультразвуковое исследование при гастроневрозе проводится для экспресс-оценки состояния пищеварительного тракта, печени и поджелудочной железы. При сонографии могут обнаруживаться структурные аномалии органов, выявляются нарушения моторно-эвакуаторной функции желудка.
- Рентгенография. Выполнение серии рентгеновских снимков после перорального введения контрастного вещества предназначено для исследования слизистой оболочки пищевода и желудка. В случае обнаружения язвенных дефектов, деформации контуров органа или рубцовых изменений диагноз гастроневроза может быть исключен.
- Эзофагогастродуоденоскопия. С помощью гибкого эндоскопа, оснащенного видеокамерой, удается визуализировать слизистую оболочку верхних отделов ЖКТ. В ходе исследования у пациентов может выявляться зияние кардиального отверстия желудка, избыточное количество слизи, незначительная гиперемия эпителиального слоя органа.
- Электрогастрография. Регистрация электрических потенциалов, возникающих во время работы гладкой мускулатуры органа, позволяет обнаружить изменения моторной функции желудка. Метод ЭГГ широко используется для дифференциальной диагностики органических и функциональных заболеваний.
Лабораторные методы исследования при гастроневрозе имеют вспомогательное значение. В общем анализе крови все показатели в пределах нормы. В биохимическом анализе крови может определяться снижение общего белка и электролитные нарушения, связанные с недостаточным поступлением питательных веществ.
Дополнительно выполняют реакцию Грегерсена для выявления в кале скрытой крови. Дифференциальная диагностика гастроневроза проводится с воспалительными заболеваниями ЖКТ (эзофагитом, гастритом, дуоденитом), язвенной болезнью желудка и 12-перстной кишки, злокачественными новообразованиями.
Помимо гастроэнтеролога пациента обязательно консультирует психолог или психиатр для выявления невротических нарушений.
Тактика ведения включает как коррекцию болезненных проявлений, так и терапию состояний, спровоцировавших возникновение гастроневроза.
Важную роль играет нормализация режима дня с увеличением времени ночного сна, налаживание регулярного приема пищи, значительное ограничение или полное исключение потенциально стрессовых ситуаций (конфликтов, общения с неприятными людьми).
Диетотерапия гастроневроза предполагает отказ от жареных, соленых и острых продуктов, копченостей, соусов и маринадов, употребление запеченных и приготовленных на пару блюд.
Базовым методом лечения является психотерапия, подобранная с учетом преморбидных особенностей личности и выявленных невротических расстройств.
При навязчивостях, фобиях, тревоге эффективны когнитивно-поведенческая и психоаналитическая психотерапии, позволяющие эффективно проработать первопричину функциональной диспепсии.
При связи гастроневроза с тяжелыми стрессовыми ситуациями рекомендована телесно-ориентированная терапия. Медикаментозное лечение играет вторичную роль. Наиболее часто назначаются:
- Седативные и психотропные средства. При легкой и умеренно выраженной симптоматике предпочтительны фитоседативные препараты. В тяжелых случаях применяют анксиолитики, антидепрессанты, транквилизаторы.
- Обезболивающие препараты. Для купирования спастического болевого синдрома обычно используют миотропные спазмолитики. Реже для обезболивания назначают нестероидные противовоспалительные средства, анальгетики.
Пациентам с застоем желудочного содержимого могут быть показаны прокинетики. При значительном угнетении секреции крайне редко проводится заместительная терапия препаратами, содержащими в составе компоненты желудочного сока.
Для коррекции метаболических нарушений, вызванных частой рвотой или анорексией, применяют витаминно-минеральные комплексы, при тяжелом течении — парентеральное питание.
Психо- и фармакотерапию гастроневроза дополняют физиотерапевтическими методиками: гидротерапией, электропроцедурами и расслабляющим массажем. По возможности пациента отправляют на санаторно-курортное лечение.
Исход заболевания зависит от своевременности диагностики и лечения, функционального состояния нервной системы, наличия сопутствующей патологии.
У большинства пациентов с гастроневрозом прогноз относительно благоприятный, однако после проведенного лечения существует вероятность повторного появления патологических симптомов при воздействии факторов риска.
Для предупреждения развития болезни необходимо соблюдать принципы рационального питания (принимать пищу 4-5 раз в день, избегать переедания, употребления жирных блюд и алкоголя), минимизировать воздействие стрессовых ситуаций, нормализовать режим труда и отдыха.
Диспепсия
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Диспепсия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Под термином диспепсия понимают комплекс расстройств, указывающих на нарушение нормальной деятельности желудка и сопровождающихся различными симптомами, которые сохраняются в течение 3 месяцев подряд. Диспепсия проявляется болезненными ощущениями или чувством тяжести (переполнения) в верхней части живота. Подобный дискомфорт может быть не связан с приемом пищи, сопровождаться тошнотой, вздутием живота, изжогой, отрыжкой. Диспепсия может быть симптомом различных функциональных и органических расстройств желудочно-кишечного тракта, и при ее возникновении необходима консультация специалиста.
Разновидности диспепсии
Различают множество видов диспепсии.
- Алиментарная диспепсия — результат продолжительного несоблюдения правил приема пищи и несбалансированного питания. Алиментарная диспепсия имеет три подтипа:
- бродильный подтип — вызван избыточным потреблением простых углеводов (сахаров, мучных изделий, фруктов, бобовых и пр.), ферментированных овощей и бродильных напитков (кваса, пива), в результате которого баланс кишечной микробиоты сдвигается в сторону бродильной флоры;
- гнилостный подтип – вызван избыточным потреблением белковой пищи (мясных продуктов и полуфабрикатов, требующих много времени для переваривания);
- жировой подтип – вызван избыточным потреблением продуктов, насыщенных тугоплавкими жирами (свинины, баранины и пр.).
- Диспепсия при нарушении моторной функции желудочно-кишечного тракта (ускоренной или замедленной эвакуации пищи из ЖКТ).
Причины появления диспепсии Диспепсия является результатом множества патологических механизмов. Появление комплекса симптомов, характерных для диспепсии, обусловлено в четверти случаев замедлением опорожнения желудка. В данном случае к болевым ощущениям, чувству тяжести присоединяется рвота и значительное снижение аппетита.
У части больных существует повышенная чувствительность слизистой желудка и двенадцатиперстной кишки к растяжению пищевыми массами, что вызывает спазм гладкой мускулатуры и болезненные ощущения.
Приблизительно в трети случаев происходит нарушение регуляции сокращения мускулатуры желудка нервной системой, вследствие чего возникают спазмы, которые обуславливают боль во время сокращения желудка. Перенесенные инфекции в легкой форме, вялотекущие воспалительные поражения желудка и двенадцатиперстной кишки ведут к развитию функциональных изменений в работе пищеварительной системы. К развитию таких диспепсий предрасполагают различные генетические факторы.
Среди заболеваний, которые сопровождаются симптомами диспепсии, следует особо выделить хронический гастрит и гастродуоденит.
Эти заболевания часто встречаются в подростковом и молодом возрасте, когда не хватает времени на правильное и, что немаловажно, регулярное питание. Происходит нарушение выработки слизи, которая защищает слизистую оболочку желудка от механических и химических воздействий (особенно от соляной кислоты, входящей в состав желудочного сока).
Диспепсия является постоянным спутником язвенной болезни желудка и двенадцатиперстной кишки. Симптомы язвы очень разнообразны и зависят от ее расположения в стенке органа.
Боли могут быть после приема пищи или, наоборот, «голодные боли». Другие симптомы диспепсии при язвенной болезни – отрыжка, тошнота или даже рвота после еды. В последние годы медицинское сообщество все большее значение в развитии симптомов диспепсии придает инфицированию Helicobacter pylori (H. pylori). Поражение слизистой оболочки желудка происходит в том случае, когда жизнедеятельность этой бактерии увеличивается и нарушает баланс между защитными и поражающими воздействиями. Бактерия очень устойчива к кислому содержимому желудка и способна значительно повреждать слизистую оболочку, вплоть до развития язвенных дефектов. Если вместо специального курса эрадикационной терапии (для уничтожения этой бактерии) проводить лишь симптоматическое лечение, то в осенне-весенний период возникают обострения гастродуоденита и язвенной болезни желудка. Повышается выделение соляной кислоты и повреждается слизистая оболочка желудка. Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) является одной из частых причин появления симптомов диспепсии. Больные ощущают чувство жжения в нижней части груди, особенно после приема пищи и при наклоне вниз, в положении лежа. Болевые ощущения возникают из-за заброса кислого и агрессивного желудочного содержимого в пищевод, при этом страдает слизистая пищевода. В отдельных случаях симптомы диспепсии могут говорить о развитии некоторых заболеваний сердца. Одна из самых частых подобных причин возникновения болей – абдоминальная форма инфаркта миокарда. К классическим симптомам диспепсии может присоединяться сниженное артериальное давление. Симптомы возникают из-за особого расположения очага инфаркта – на нижней поверхности сердца, прямо над диафрагмой и желудком. Длительный и бесконтрольный прием некоторых лекарственных средств (например, нестероидных противовоспалительных препаратов) приводит к нарушению баланса факторов защиты желудка и факторов агрессии. Кислота повреждает незащищенную слизистую с образованием эрозий и язв. Предрасполагающие факторы развития симптомов диспепсии и заболеваний желудочно-кишечного тракта:
- нарушение режима питания (большие перерывы между приемами пищи);
- питание «на бегу», всухомятку;
- злоупотребление пряными, кислыми, острыми, жареными продуктами;
- очень горячая или очень холодная пища;
- курение и злоупотребление алкоголем (особенно крепкими спиртными напитками), кофе;
- сахарный диабет;
- болезни почек;
- ожоги, массивные травмы и другие причины выраженной боли.
К каким врачам обращаться?
Появление симптомов диспепсии требует обращения к врачу терапевтического профиля: терапевту или педиатру. После проведенного осмотра врач назначит комплекс инструментально-лабораторных исследований и направит при необходимости к узкому специалисту. Может потребоваться консультация гастроэнтеролога, хирурга, кардиолога.
Диагностика и обследования при появлении симптомов диспепсии
В ходе обследования возможно применение как лабораторных, так и инструментальных методов исследования.
- Клинический анализ крови;
Anti-H. pylori IgG (антитела класса IgG к Helicobacter pylori)
Синонимы: Анализ крови на IgG антитела к хеликобактеру; Хеликобактер пилори, иммуноглобулины класса G, IgG-антитела.
Helicobacter pylori Antibodies, IgG; Anti-Helicobacter pylori antibodies, IgG. Общая информация об исследовании Anti-H. pylori IgG (антитела класса IgG к Helicobacter pylori) и ос…
Гастроскопия
Исследование слизистой оболочки верхнего отдела желудочно-кишечного тракта с возможностью выполнения биопсии или эндоскопического удаления небольших патологических образований.
Что делать при диспепсии?
Временным решением проблемы является применение антацидных препаратов при появлении боли в области желудка. Но злоупотреблять этой группой препаратов не следует, т.к.
при длительном использовании формируется другой механизм возникновения неприятных ощущений: вследствие реакции с соляной кислотой накапливается большое количество углекислого газа в желудке, что ведет к появлению чувства переполнения желудка и отрыжке.
При возникновении болевых ощущений сразу после еды не стоит принимать обезболивающие препараты, они не окажут должного эффекта. При частых эпизодах дискомфорта и боли в области желудка необходимо обратиться к специалисту для обследования и подбора лечения.
Лечение диспепсии
В основе лечения любого заболевания желудочно-кишечного тракта лежит соблюдение диеты. Важно беречь желудок от химического, термического и механического воздействия. Это значит, что еда не должна быть очень острой и пряной, она должна быть теплой, но не горячей и желательно без корочек и других острых и твердых элементов. Предпочтительно готовить пищу на пару или варить. Жареные и копченые блюда нежелательны. Весь дневной рацион разделяют на 5–6 приемов. В диете для людей, страдающих заболеваниями желудка, приветствуются супы, рыба и негрубые сорта мяса, птица, молочные продукты, за исключением острых и соленых сыров. Хлеб лучше есть немного подсушенный. Следует отказаться от кофе, газированных напитков, соленых и острых соусов, лука, капусты и грибов – все эти продукты раздражают воспаленную стенку желудка и усиливают повреждение. Щадящий режим также включает в себя отказ от курения и приема алкоголя. В качестве медикаментозного лечения гастритов и язвенной болезни желудка применяют специальные эрадикационные схемы терапии, направленные на уничтожение H. pylori и восстановление баланса факторов агрессии и защиты слизистой желудка. Эти схемы лечения назначает врач при подтверждении наличия H. pylori с помощью инструментально-лабораторных методов исследования. В некоторых случаях требуется хирургическое лечение язвенной болезни желудка.
Для лечения гастроэзофагеальной рефлюксной болезни есть два варианта лечения.
Консервативный метод включает в себя коррекцию образа жизни (снижение массы тела, отказ от перекусов, уменьшение количества наклонов, прием пищи не позднее, чем за 2 часа до сна), применение лекарственных препаратов, подавляющих секрецию соляной кислоты (в основном это ингибиторы протонной помпы), прокинетиков, нормализующих моторную функцию желудка, и некоторых других средств. Иногда требуется хирургическая антирефлюксная коррекция данного состояния.
Возникновение симптомов диспепсии при приеме лекарственных средств требует обращения к лечащему врачу для коррекции терапии и профилактики побочных эффектов. Источники:
- Васильев Ю.В. Функциональная диспепсия. Современные представления о проблеме и возможности терапии. Медицинский совет, журнал. № 6. 2013. С. 94-98.
- Лялюкова Е.А., Дроздов В.Н., Карева Е.Н., Сереброва С.Ю., Стародубцев А.К., Кургузова Д.О. Диспепсия неуточненная: дифференциальный диагноз, тактика ведения пациента на амбулаторном этапе. Лечащий врач, журнал. № 8, 2018. С. 15-19.
- Клинические рекомендации «Гастрит и дуоденит». Разраб.: Российская Гастроэнтерологическая Ассоциация, Ассоциация «Эндоскопическое общество «РЭндО»». – 2021.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синдром ленивого желудка
07 июля 2015 (12:04)
С желудочной диспепсией сегодня сталкивается каждый третий житель страны, но мало для кого это становится поводом обратиться к врачу. Почему желудок замедляет свою работу и что нужно делать, чтобы избавиться от неприятных симптомов, рассказывает врач-гастроэнтеролог высшей категории Северо-Казахстанской областной больницы Аягоз Ескожина.
— Слово «диспепсия» в переводе с греческого языка означает «нарушенное пищеварение». Желудочная диспепсия – это совокупность симптомов, которые возникают при нарушении процесса переваривания пищи в желудке и замедлении его опорожнения. Также существует кишечная диспепсия – нарушение пищеварительной функции кишечника.
Какие симптомы характерны для желудочной диспепсии?
— Процесс пищеварения в норме не должен сопровождаться никакими неприятными ощущениями.
Конечно, если человека беспокоит ощущение переполненности желудка из-за того, что он переел или употреблял газированные напитки, то состояние пищеварительной системы тут ни при чем.
Не повод для паники и кратковременная отрыжка воздухом, без всякого неприятного запаха, это также нормальный физиологический процесс.
Но если после обычной порции еды кажется, что желудок переполнен, живот вздут, быстро наступает чувство насыщения и все это сопровождается отрыжкой или с горьким, тухлым или кислым привкусом, значит, имеются нарушения в работе пищеварительного тракта. Кроме этого, в зависимости от причин, симптомами желудочной диспепсии могут быть изжога, тошнота, рвота, понос, метеоризм, запоры, ночные голодные боли в области желудка.
- Чаще всего диспепсия встречается в молодом возрасте, до сорока лет.
- По каким причинам желудок замедляет свою работу?
- — Диспепсия возникает не только при болезнях желудка, но может быть вызвана и нарушениями в других органах и системах.
Причина большинства симптомов, которые мы относим к желудочной диспепсии, – нарушение моторной функции желудочно-кишечного тракта, то есть, чаще всего, это функциональная диспепсия. Желудок «отказывается» сокращаться, это затрудняет процесс переваривания пищи и вызывает все неприятные ощущения. Поэтому такую желудочную диспепсию называют еще «синдромом ленивого желудка».
- Если же диспепсия сопровождается не только нарушением функции, но и связана с повреждениями органов желудочно-кишечного тракта, то это органическая диспепсия.
- Нарушение может быть вызвано и связано с такими болезнями органов пищеварения, как язвенная болезнь желудка и двенадцатиперстной кишки, панкреатит, холецистит, опухоли, болезни печени, желчекаменная болезнь; заболевания сосудов, ишемическая болезнь сердца, сахарный диабет и нарушения в работе щитовидной железы, заболевания нервной, дыхательной, мочеполовой систем, онкологические заболевания, бактерия Helicobacter pylori, повреждающая стенки желудка и кишечника, а также с приемом антибиотиков и некоторых других лекарств, употреблением алкоголя, курением.
- Желудочная диспепсия может «достаться» по наследству или быть последствием стрессов.
Кроме этого, выделяется алиментарная диспепсия, связанная с нарушениями в питании, когда соотношение употребляемых в пищу белков, жиров и углеводов не соответствует норме. Если в рационе преобладают углеводы (хлеб, сахар, бобовые, фрукты), человек употребляет много кваса, пива, возникает бродильная диспепсия. Ей способствует и недостаточное пережевывание пищи.
- При избытке жиров, особенно баранины, свинины, возникает жировая или мыльная диспепсия.
- Если человек питается в основном белковой пищей (мясо, яйца), особенно если эти продукты несвежие, то может развиться гнилостная диспепсия.
- Диспепсия может быть вызвана и дефицитом ферментов, необходимых для переваривания пищи.
- Причин и симптомов так много, они похожи на признаки многих заболеваний, какие понадобятся обследования, чтобы поставить точный диагноз?
- — Чтобы установить, какое именно нарушение в работе пищеварительной системы стало причиной названных нами проблем, могут понадобиться и эндоскопическое обследование желудка и двенадцатиперстной кишки, УЗИ, может быть, компьютерная томография и, конечно, анализы крови и кала.
При установлении диагноза важно знать, как давно продолжаются боли и другие симптомы, при каких обстоятельствах они возникают, какие заболевания уже имеются. Поэтому все, что вам нужно делать — обратиться к врачу, выполнять его рекомендации, лечить болезни, с которыми может быть связана диспепсия, а после излечения продолжать правильно питаться, чтобы неприятные симптомы не вернулись.
Возможно, кроме терапевта, гастроэнтеролога, пациенту понадобится и консультация психотерапевта.
Как питаться пациенту с желудочной диспепсией?
— Часто, небольшими порциями, в одно и то же время, тщательно пережевывая пищу, рекомендуется питаться каждому. Тогда желудок привыкает к определенному режиму работы и «трудится» без сбоев. Последний прием пищи должен быть не позднее, чем за два часа до сна, чтобы не провоцировать гнилостную диспепсию.
Ешьте в спокойной обстановке, не отвлекаясь на компьютер и телевизор.
Питание должно быть сбалансированным, из свежих и качественных продуктов. Не злоупотребляйте жирным, шоколадом, газированными напитками, консервами, алкоголем.
При появлении признаков диспепсии ограничьте употребление цитрусовых, кофе, крепкого чая, слишком соленого или сладкого, острого, копченого, жареного – все это провоцирует изжогу.
Также во время лечения придется отказаться от дрожжевой выпечки, сырых овощей и фруктов и соков из них, томатной пасты, риса. В меню обязательно должны быть первые блюда, пища должна быть теплой.
При алиментарной диспепсии ограничения распространяются и на «виновников» диспепсии. То есть при бродильной диспепсии нельзя употреблять пищу, богатую углеводами, придется отдать предпочтение белковой пище – творогу, отварному мясу и рыбе, ухе, бульону.
При гнилостной диспепсии наоборот ограничиваются белки, зато рекомендуются яблоки, крупяные супы и отвары, сухари. Возвращение к мясным продуктам должно проходить постепенно, с нежирных сортов.
При мыльной диспепсии животные жиры заменяют растительными, которых также должно быть немного.
Что можно еще посоветовать, кроме ограничений в диете? Может быть, есть какие-то лечебные дозы физических нагрузок?
— Очень полезно ходить хотя бы по полчаса после еды, а вот упражнения, тренирующие мышцы брюшного пресса, при симптомах диспепсии лучше не делать. Не следует и туго затягивать пояс.
- И не забывайте, что многих заболеваний можно избежать, если вести здоровый образ жизни, правильно питаться, научиться справляться со стрессами.
- Инна Калимбет
- Петропавловск
Диспепсия — симптомы, лечение
Диспепсия (синдром диспепсии) — «несварение», расстройство пищеварения, «синдром ленивого желудка» — является поводом для 5% первичных обращений к врачу.
До 40% взрослых в развитых странах страдают теми или иными диспепсическими расстройствами. В 1,5 раза чаще они встречаются у женщин (обычно в возрасте 20-40 лет).
Признаки диспепсии
- дискомфорт и боли в подложечной области (тупые, колющие, «сверлящие»);
- раннее насыщение (ощущение «переполнения» желудка в самом начале еды);
- ощущение тяжести в желудке;
- ощущение вздутия в эпигастрии, чувство распирания;
- тошнота, изжога, частая отрыжка.
В зависимости от наличия или отсутствия органических поражений органов ЖКТ диспепсию подразделяют на органическую и функциональную.
Органическая диспепсия
Синдром органической диспепсии может быть обусловлен следующими заболеваниями:
- язвенная болезнь желудка;
- гастроэзофагеальная рефлюксная болезнь;
- желчнокаменная болезнь;
- хронический панкреатит.
Функциональная диспепсия
Функциональная диспепсия — для такого диагноза необходимы следующие условия:
- Симптомы диспепсии постоянные, повторяющиеся, по продолжительности, превышающие 12 недель в течение года.
- Эндоскопия верхних отделов ЖКТ не выявляет органических заболеваний, перечисленных выше.
- Отсутствует синдром раздражённого кишечника (симптомы не исчезают после опорожнения кишечника, не связаны с изменениями характера стула, его частоты).
Причины функциональной диспепсии
- избыточная продукция соляной кислоты;
- нарушения питания (алиментарные погрешности);
- приём некоторых лекарственных препаратов;
- стрессы;
- инфицированность слизистой желудка специфическим микроорганизмом — Helicobacter pylori;
- нарушения моторной функции желудка и двенадцатиперстной кишки.
Существуют определенные «симптомы тревоги», которые должны насторожить пациента и врача, так как не характерны для функциональной диспепсии:
- ночные боли;
- анорексия, рвота;
- задержка роста у детей;
- лихорадка и боли в суставах;
- кровь в кале;
- частые однотипные эпигастральные боли, иррадиация болей.
Бродильная диспепсия
Бродильная диспепсия связана с избытком в рационе углеводов (сахар, мед, мучное, сладкие фрукты, виноград, бобовые, капуста), грубой растительной клетчатки, напитков, получаемых путем брожения (например, квас). Один из важных причинных факторов — недостаточно тщательное пережевывание пищи. В результате в кишечнике создаются благоприятные условия для развития микроорганизмов, поддерживающих бродильные процессы.
Проявляется метеоризмом (избыточным газообразованием в кишечнике), частым отхождением газов, усиленной перистальтикой, урчанием в животе, учащенным жидким пенистым слабоокрашенным стулом с кисловатым запахом. Копрологическое исследование (изучение образцов кала) выявляет обилие крахмальных зерен, клетчатки, органических кислот. Кал дает кислую реакцию.
Гнилостная диспепсия
Гнилостная диспепсия обусловлена преимущественным употреблением медленно перевариваемых белковых продуктов (баранина, свинина).
При гнилостной диспепсии также возможен понос, стул при этом темный, с гнилостным запахом. Выделяющиеся в просвет кишечника продукты гниения могут вызывать общую интоксикацию (снижение работоспособности, вялость, плохой аппетит). Копрология выявляет наличие повышенного количества мышечных волокон (креаторея). Реакция щелочная.
Жировая диспепсия
Жировая диспепсия (иногда ее еще называют «мыльной») может быть спровоцирована чрезмерным употреблением трудноперевариваемых тугоплавких жиров (свиной, бараний).
Испражнения как правило, светлые, обильные, трудно смываются в унитазе, имеют «жирный» блеск. Копрология обнаруживает большое количество непереваренного жира, жирных кислот и их нерастворимых солей. Стул дает нейтральную или щелочную реакцию.
Хроническая диспепсия характеризуется перемежающимися поносами и запорами. Часто при этом выявляют непереносимость некоторых видов пищи, «функциональную слабость» желудочно-кишечного тракта.
Лечение
ПЕРВИЧНАЯ КОНСУЛЬТАЦИЯ
от 2 500 руб
При подтверждении функционального характера нарушения пищеварения лечение диспепсии, как правило, начинают с коррекции питания. Основные принципы следующие:
- ведение «дневника питания»;
- дробное питание (небольшими порциями 5-6 раз в день);
- пища должна быть комфортной температуры (не слишком горячей, но и не холодной);
- соблюдение времени приема пищи;
- тщательное пережевывание пищи;
- сбалансированная диета: ограничение животных жиров, газированных напитков, сладостей, исключение алкоголя;
- последний прием пищи не позднее, чем за 2 часа до сна.
Кроме того, это является действенным методом профилактики язвенной болезни и рака желудка.
Из медикаментозных средств могут также применяться препараты, влияющие на перистальтику (прокинетики), антациды, обволакивающие средства.
Диспепсия: симптомы, причины, диагностика, лечение и профилактика
К терапевтам чаще всего обращаются с жалобами, которые характерны для расстройств пищеварительной системы. А что такое симптомы диспепсии у взрослого, должен знать каждый.
В диагностике требуется серьезный дифференциальный подход, так как в эту группу входят все неспецифические признаки симптомокомплексов желудочно-кишечного тракта.
Лечение диспепсии напрямую зависит от причин болезни, а это в большинстве случае дефицит пищеварительных ферментов либо неправильное питание.
Симптомы и признаки диспепсии
Синдром диспепсии представляет собой расстройства пищеварения и симптомы, которые свойственные различным заболеваниям желудочно-кишечного тракта и их пограничным фазам.
Когда нарушается пищеварение, то появляются симптомы, которые объединены общим названием – диспепсия желудка, сюда относится:
- проблемы с глотанием;
- тошнота и рвотные приступы;
- отрыжка;
- боли в области желудка;
- изжога;
- урчание в животе;
- вздутие живота;
- запор, диарея.
Диспепсия желудка и кишечника вызывает боли в эпигастральной области. Они могут быть как достаточно интенсивными, так и в виде легкого дискомфорта.
Возникает чувство быстрого насыщения и переполненности, а вследствие этого еще и тошнота, отрыжка, изжога. Еще один тревожный признак – утрата аппетита, причем быстро и резко. После этого у человека начинается беспричинно снижаться вес.
Кишечная диспепсия сопровождается урчанием в животе, метеоризмом, поносом или запором.
Нарушение процесса переваривания еды в кишечнике может указывать на такие патологии как дисбактериаоз, дивертикулит, энзимопатия, энтерит, колит, опухоли в кишечнике, синдром раздраженного кишечника, заболевания поджелудочной железы, патологии метаболизма. Также диспепсия кишечника может свидетельствовать о том, что в нем развивается инфекция (дизентерия, холера, туберкулез кишечника, сальмонеллез и пр.).
Выделяют 2 основные группы диспепсических расстройств – функциональную диспепсию и органическую. В первом случае обнаруживаются только нарушения деятельности органа, то есть функциональные поражения, а во втором они носят исключительно органический характер. В последнем случае симптоматика будет более выраженной, при этом расстройства продолжаются долгое время.
У вас появились симптомы диспепсии? Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Причины возникновения
Выделяют несколько форм в зависимости от причин, которые вызывают развитие синдрома:
- простую диспепсию. Она еще называется алиментарной. Вызвана проблемами с питанием. В свою очередь бывает жировой (мыльной), бродильной и гнилостной диспепсией. В последнем случае она развивается, если в еде преобладают белковые продукты или используется несвежее мясо. Бродильная развивается от чрезмерного употребления углеводов (хлеба, капусты, бобовых, сахара) и напитков, вызывающих брожение (пиво и квас). Жировая диспепсия развивается при неумеренном потреблении жирной еды, особенно это касается свинины и баранины;
- диспепсию, связанную с дефицитом выделяемых ферментов для переваривания еды в кишечнике и желудке. В свою очередь она бывает гастрогенной (недостаток ферментов в желудке), панкреатогенной (дефицит веществ поджелудочной железы), энтерогенной (нехватка кишечных соков), гепатогенной (недостаточное выделение желчи из печени);
- диспепсию, которая связана с проблемами всасывания еды в кишечнике при синдроме мальабсорбции. В результате этого питательные компоненты не поступают из кишечника в кровь;
- диспепсия, которая связана с кишечными инфекциями. В данном случае это может быть как дизентерия, так и сальмонеллез.
- интоксикационную. Она проявляется из-за отравления при разных болезнях, в том числе гриппе, хирургических патологиях в острой форме, а также при употреблении ядов.
Все эти факторы могут способствовать возникновению болезни. Симптомы и лечение диспепсии желудка и кишечника напрямую зависят именно от причин.
Факторы риска
К ним относятся:
- частые и сильные стрессы, эмоциональное напряжение. В этом случае патология будет иметь невротический генезис;
- некоторое употребление медикаментов. Это касается антибиотиков, гормональных или противоопухолевых и других средств;
- неправильное питание. Чаще всего это касается переедания;
- интоксикация. В данном случае может быть как заболевание вирусного или бактериального происхождения, так и бытовое отравление;
- чрезмерное выделение соляной кислоты;
- проблемы с моторикой желудочно-кишечного тракта.
Это основные факторы, которые способствуют появлению диспепсии.
Осложнения
Желудочная диспепсия возникает при таких болезнях, как эзофагит, ГЭРБ, рак, стеноз или язва пищевода, рак или наличие доброкачественных опухолей, периэзофагит, склеродермия, дивертикул.
Также наличие диспепсии желудка и кишечника может указывать на заболевания мышц, центральной и периферической нервной системы, патологии внутренних органов, к примеру, сужение пищевода может быть вызвано кистами и опухолями, которые его притесняют извне.
Также это касается аневризмы аорты, сосудистых аномалий, гиперплазии щитовидной железы.
Осложнения диспепсии чаще всего связаны с основным недугом, которые вызывает появление этого синдрома. Больной может резко худеть, утрачивать аппетит на длительное время. Одним из тяжелых последствий является синдром Мэллори-Вейса.
В этом случае разрываются слизистые прослойки нижней части пищевода, где он переходит в желудок. Из-за этого начинается желудочное кровотечение. Оно может быть достаточно интенсивным и даже привести к летальному исходу.
Чаще всего возникновение синдрома Мэллори-Вейса связано с многократными приступами рвоты.
Когда следует обратиться к врачу
За лечением диспепсии желудка или кишечника нужно обращаться к гастроэнтерологу. Не стоит затягивать с походом к врачу. Особое внимание нужно уделить таким симптомам как боли в животе ночью, резкое беспричинное похудение, тошнота, рвота, частые отрыжки, приступы изжоги. Диагностику можно провести в АО «Медицина» (клиника академика Ройтберга), которая расположена в центре Москвы.
Подготовка к посещению врача
Чтобы посетить гастроэнтеролога, не требуется специальная подготовка. Не стоит затягивать с посещением доктора, если есть проблемы с пищеварительной системой.
Необходимо запомнить все симптомы, которые возникали в последнее время, а потом рассказать их врачу.
Также рекомендуется идти на прием натощак, так как вполне возможно, что вас отправят сдавать материалы для анализов, проходить обследования.
Диагностика диспепсии
Прежде чем начать лечение диспепсии, необходимо пройти обследование, которое включает не только описание жалоб, внешний осмотр, но и следующее:
- лабораторные исследования – общий и биохимический анализ крови, изучение кала на наличие крови, копрограмму;
- инструментальные исследования – тест на выделения кислоты желудком, эзофагогастродуоденоскопию, исследование желудочных материалов на наличие хеликобактер пилори, УЗИ органов брюшной полости, колоноскопию, рентгенографию, компьютерную томографию, эзофагеальную и антродуоденальную манометрию.
Пройти диагностику можно в АО «Медицина» (клиника академика Ройтберга), которая располагается в центральном округе Москвы, недалеко от станций метро Тверская, Новослободская, Белорусская, Чеховская. При наличии заболевания вам может понадобиться не только консультация гастроэнтеролога, но и других специалистов: психиатра, невропатолога, кардиолога, эндокринолога.
Лечение
Для лечения диспепсии необходима медикаментозная терапия. Отдельно требуется избавиться от поноса или запора, а для этого назначают специальные средства. Также назначаются другие препараты для лечения диспепсии и облегчения состояния больного:
- обезболивающие (спазмолитики);
- средства, которые снижают уровень кислотности в желудке;
- ферментные средства для улучшения процессов пищеварения.
Лечение должно быть комплексным и системным. Необходимо проводить терапию заболевания, которая вызвала диспепсию, то есть гастрита, дуоденита, ГЭРБ, холецистита, язвенной болезни желудка или кишечника, недуги поджелудочной железы.
Домашние средства лечения
При диспепсии рекомендации врача обязательно нужно соблюдать. Необходимо спать на высокой подушке, гулять минимум час после каждого приема пищи. Запрещается затягивать пояс, делать упражнения для мышц пресса. Обязательно нужно правильно питаться. Придется отказаться от продуктов, вызывающих изжогу. Не допускается переедание.
Мифы и опасные заблуждения в лечении диспепсии
Основные заблуждения:
- тошнота, тяжесть и вздутие пройдут самостоятельно. Они временные, так что можно не идти в больницу;
- спазмолитики или ферментные средства убирают тяжесть в желудке, неприятные ощущения в кишечнике;
- если употребить кислое или острое, то дискомфорт исчезнет.
Все перечисленные мнения в корне неверные. Не стоит опираться на мифы, в которые раньше верили. При появлении тревожных симптомов необходимо обратиться к специалисту.
Профилактика
Необходимо перейти на рациональное питание, отказаться от вредных и несвежих продуктов, курения. Обязательно соблюдать нормы гигиены, вести здоровый образ жизни. Допускаются умеренные физические нагрузки. Регулярно необходимо проходить плановые осмотры у врача, своевременно лечить любые болезни.
Как записаться к гастроэнтерологу
Записаться к специалистам АО «Медицина» (клиника академика Ройтберга) можно по телефону +7 (495) 775-73-60 (круглосуточно) или с помощью формы обратной связи на сайте. Адрес клиники: 2-й Тверской-Ямской пер. 10.

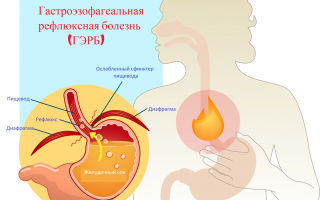
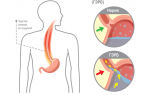
 Повышается выделение соляной кислоты и повреждается слизистая оболочка желудка. Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) является одной из частых причин появления симптомов диспепсии. Больные ощущают чувство жжения в нижней части груди, особенно после приема пищи и при наклоне вниз, в положении лежа. Болевые ощущения возникают из-за заброса кислого и агрессивного желудочного содержимого в пищевод, при этом страдает слизистая пищевода.
Повышается выделение соляной кислоты и повреждается слизистая оболочка желудка. Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) является одной из частых причин появления симптомов диспепсии. Больные ощущают чувство жжения в нижней части груди, особенно после приема пищи и при наклоне вниз, в положении лежа. Болевые ощущения возникают из-за заброса кислого и агрессивного желудочного содержимого в пищевод, при этом страдает слизистая пищевода. 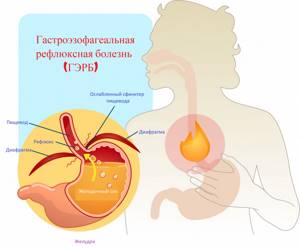 В отдельных случаях симптомы диспепсии могут говорить о развитии некоторых заболеваний сердца. Одна из самых частых подобных причин возникновения болей – абдоминальная форма инфаркта миокарда. К классическим симптомам диспепсии может присоединяться сниженное артериальное давление. Симптомы возникают из-за особого расположения очага инфаркта – на нижней поверхности сердца, прямо над диафрагмой и желудком. Длительный и бесконтрольный прием некоторых лекарственных средств (например, нестероидных противовоспалительных препаратов) приводит к нарушению баланса факторов защиты желудка и факторов агрессии. Кислота повреждает незащищенную слизистую с образованием эрозий и язв. Предрасполагающие факторы развития симптомов диспепсии и заболеваний желудочно-кишечного тракта:
В отдельных случаях симптомы диспепсии могут говорить о развитии некоторых заболеваний сердца. Одна из самых частых подобных причин возникновения болей – абдоминальная форма инфаркта миокарда. К классическим симптомам диспепсии может присоединяться сниженное артериальное давление. Симптомы возникают из-за особого расположения очага инфаркта – на нижней поверхности сердца, прямо над диафрагмой и желудком. Длительный и бесконтрольный прием некоторых лекарственных средств (например, нестероидных противовоспалительных препаратов) приводит к нарушению баланса факторов защиты желудка и факторов агрессии. Кислота повреждает незащищенную слизистую с образованием эрозий и язв. Предрасполагающие факторы развития симптомов диспепсии и заболеваний желудочно-кишечного тракта: