Автор статьи: Марина Дмитриевна
2017.08.07
4 977
Лейкоциты
Как передается гепатит С. Микробиология вируса HCV
Кровеносная система состоит из различных форменных элементов, которые играют важную роль в поддержании гомеостаза организма.
Эритроциты отвечают за перенос оксидов (кислорода и углекислого газа) в ткани, тромбоциты – за свертывающую систему, а лейкоциты – за защиту организма от патогенных микроорганизмов и инородных частиц.
Сегментоядерный нейтрофильный гранулоцит
Существует несколько видов лейкоцитов, главные – сегментоядерные нейтрофилы. Так называются взрослые нейтрофильные гранулоциты, обеспечивающие защиту организма от бактериальных и вирусных инфекций. Снижение общего числа нейтрофилов принято называть нейтропенией, а повышение – нейтрофилией.
Что такое сегментоядерные нейтрофилы?
Они представляют собой особые клетки, которые возникают в костном мозге и являются наиболее многочисленной группой кровяных телец в кровяном русле здорового человека. Это зрелые лейкоциты, которые являются результатом преобразования палочкоядерных нейтрофилов.
Свое название сегментоядерные получили из-за того, что их клеточное ядро разделено на несколько частей (сегментов). У взрослого человека этот тип лейкоцитов составляет до 72% всего объема крови и лимфы.
Цитоплазма этих клеток имеет розоватый цвет и состоит из множества маленьких гранул.
Если человек заболел, то сегментоядерные нейтрофилы атакуют бактерии и грибки, нейтрализуют их, но гибнут при этом сами. Именно поэтому их число возрастает во время болезни – организм старается защитить себя. При этом против паразитов и вирусов они бессильны. Если болезни нет, клетки живут 14 дней, после чего разрушаются печенью и селезенкой.
У здорового человека зернистость внутри нейтрофила имеет коричневый оттенок, но если в организме есть воспаление либо вирус, то клетка увеличивается в размерах, а зернистость внутри нее приобретет фиолетовый цвет. Именно это при общем анализе крове дает медикам понять, что человек имеет скрытую (или явную) болезнь.
Уровень повышен , о чем это говорит
Если количество нейтрофилов в крови повышается, это состояние называется нейтрофилией или нейтрофилезом.
Данный процесс может быть генерализированным или локальным.
- повышение уровня обсуждаемых кровяных структур на 10 – локальное единичное воспаление,
- на 20 – воспаление обширное,
- на 40-60 – генерализированное воспаление, сепсис.
Повышение нейтрофилов у взрослого человека может свидетельствовать о следующих патологиях:
- сепсис,
- гангрена,
- крупные ожоговые поражения,
- распад опухолей,
- диабетическая кома,
- трофические язвы,
- аллергии,
- паразиты,
- инфаркты,
- лейкозы, остеомиелофиброз,
- кожные патологии – псориаз и прочие,
- тяжелая почечная недостаточность,
- ревматизм, ревматоидный артрит,
- гемолитическая анемия,
- отравления ядами и химическими веществами,
- всевозможные инфекции бактериального происхождения.
В некоторых случаях причиной повышения может быть прием определенных медикаментозных препаратов.
Если в анализе крови обнаружилось повышение нейтрофилов, сразу же паниковать не стоит. Это не обязательно 100% патология.
Если повышены палочкоядерные нейтрофилы, это может быть связано с:
- ревматизмом,
- подагрой,
- дерматитами,
- травмами,
- пневмонией,
- ожогами,
- сахарным диабетом,
- беременностью,
- воздействием высоких или низких температур,
- наличием опухолей,
- чувствительностью к лекарственным препаратам,
- недавними хирургическими вмешательствами.
Если повышены сегментоядерные нейтрофилы, это может указывать на:
Метод распознавания плодности (МРП) что это такое
- заболевания нижних конечностей,
- наличие опухолей,
- развитие инфекций,
- нарушение работы мочевыводящей системы,
- воспаление при панкреатите, подагре, артрите,
- повреждение тканей.
На видео кандидат медицинских наук рассказывает о воздействии нейтрофилов на организм:
Норма кровяных телец у детей
У детей и подростков нормальное количество сегментоядерных отличается от взрослого и меняется в процессе взросления. Анализ крови является очень важным для детей, особенно для совсем маленьких, так как они часто не могу обнаружить у себя заболевание и верно описать симптомы.
Врачи сопоставляют полученные результаты со следующими показателями нормы:
- дети 12-15 лет – 40-65%;
- дети от 7 до 12 лет – 35-60%;
- малыши от 1 до 6 лет – 25-26%
- дети от 6 до 12 месяцев – 16-45%;
- крохи от 1 до 6 месяцев – 16-45%;
- малыши до 1 месяца – 45-80%.
У детей количество сегментоядерных регулярно меняется в зависимости от возраста
Когда сегментоядерные нейтрофилы повышены у ребенка, это говорит о наличии заболевания либо о врожденной патологии, поэтому необходимо провести дополнительное обследование.
Если же сегментоядерные нейтрофилы понижены, могут наблюдаться следующие явления:
- сильное потоотделение;
- воспаление легких;
- сильные перепады температуры;
- озноб;
- учащенное биение сердца;
- частые простудные заболевания.
При сильном снижении данных фрагментов крови у ребенка может развиться тяжелая нейтропения, которая в первую очередь проявляет себя сильным нервным напряжением и потерей веса.
Причиной снижения лейкоцитов могут стать врожденные патологии, плохая экологическая ситуация, длительные болезни, ослабленность организма неправильным питанием и режимом дня, длительный прием медикаментов и т.д.
Причины повышения сегментоядерных нейтрофилов
После рождения у ребенка повышены нейтрофилы в крови, и это считается нормальным, так как организм малыша в первые дни жизни особенно уязвим к различным инфекциям и пытается от них защититься.
В крови ребенка еще содержится большое количество материнских лейкоцитов. В следующие месяцы организм малыша научится сам вырабатывать защитные клетки, поэтому повышение и большие перепады количества нейтрофилов считаются абсолютно нормальными.
Но если через год нейтрофилы все же повышены, это говорит о болезни.
Важно! Нейтрофилия (повышенный уровень нейтрофилов) не является болезнью, поэтому ее не нужно лечить. Необходимо выявить недуг, вызывавший такую реакцию и бороться уже с ним.
Причины, вызывающие нейтрофилию, чаще всего такие:
- туберкулез и другие тяжелые заболевания, вызываемые инфекцией;
- болезни, вызываемые вирусами;
- нарушение функций щитовидной железы;
- саркома и лейкоз;
- сильные воспаления при воспалении легких, перитоните, сепсисе, отите, ангине и т.д.;
Нейтрофилию может вызвать ангина
- присутствие очагов с гноем.
Нередко бывает, что при нейтрофилии повышенные лимфоциты. Эти кровяные тельца уничтожают чужеродные антигены.
Важно! Иногда бывает временное повышение нейтрофилов, которое быстро проходит. Такое явление можно считать нормой, так как сегментоядерные нейтрофилы могут повышаться из-за физических нагрузок, стрессовых ситуаций, перепадов температуры на улице, перевозбуждения.
Повышение уровня сегментоядерных нейтрофилов, которое наблюдается длительное время, часто говорит о скрытых болезнях. Это могут быть такие страшные заболевания как опухоли, при этом образования бывают как злокачественные, так и доброкачественные.
Нейтрофилёз беременных
Повышение нейтрофилов в крови при вынашивании плода считают нормальным явлением. Развивающийся внутри женщины организм является для ее иммунной системы чужеродным. В связи с этим усиливается выработка лейкоцитов вообще и нейтрофилов в частности.
В процессе роста плода постоянно увеличивается количество токсинов, поступающих в кровь будущей матери. По этой причине усиливается выброс лейкоцитов. При исследовании крови обнаруживают рост всех видов лейкоцитов, в том числе и нейтрофилов палочкоядерных.
В этот период важен контроль уровня нейтрофилов, поскольку значительный выброс токсинов в кровь может привести к тому, что иммунная система попытается избавить организм женщины от угрозы. Таким образом, резкое повышение нейтрофилов может свидетельствовать о возможном выкидыше или преждевременных родах.
Нейтрофилы, лимфоциты и другие фрагменты крови
При общем анализе крови врачи для полноты картины оценивают уровень сегментоядерных нейтрофилов вместе с лимфоцитами. Оба типа кровяных телец выполняют одинаковые функции, с той разницей, что нейтрофилы являются основной «ударной силой», а лимфоциты заканчивают начатую им работу и предотвращают рецидив.
Если число нейтрофильных фрагментов увеличено, а лимфоциты повышены – это говорит о том, что болезнь находится в самом разгаре, требуется участи обеих групп лейкоцитов.
Если нейтрофилы снижены, а лимфоциты повышены, то это может говорить о заключительной стадии затяжной болезни, когда организм уже идет на поправку, но сильно ослаблен.
Если же болезней в анамнезе не было, то такое соотношение свидетельствует о внутренних инфекциях. Чаще всего так себя проявляет хронический гепатит и цитомегаловирус.
Также дополнительную информации о заболевании предоставляет количество моноцитов и эозинофилов. Если эозинофилы повышены, то это может свидетельствовать об аллергической реакции или отравлении (пищевом или другом), так как эти лейкоциты пытаются вывести токсины из организма.
Во время бушующей инфекции в организме количество этих клеток в крови снижается вплоть до полного исчезновения. Моноциты представляют собой огромные клетки-макрофаги, количество которых напрямую связано с количеством эритроцитов.
Низкий уровень нейтрофилов и моноцитов в крови практически всегда является признаком железодефицитной анемии.
Для определения количества кровяных фрагментов используется анализ крови на СОЭ (скорость оседания эритроцитов).
Суть анализа заключается в том, что эритроциты, которые являются наиболее тяжелыми клетками, быстро оседают на дно пробирки.
При наличии воспалительных процессов в организме красные кровяные тельца «слипаются» друг с другом и оседают намного быстрее. Таким образом, чем выше СОЭ, тем обширнее воспаление в организме человека.
Анализ крови на СОЭ точно определит количество кровяных фрагментов
Причины высокого уровня нейтрофилов в крови у взрослых
Повышенное содержание нейтрофилов возникает по причине заражения организма взрослого вирусами и бактериями или воспаления.
Воспаления в организме стимулируют выделение нейтрофилов костным мозгом в месте воспаления. Время производства новых клеток в костном мозгу составляет 4- 6 дней, в кровотоке эти зернистые клетки циркулируют около 10 часов.
После выполнения определенных функций, беспорядочно перемещаются по сосудам кровеносной системы и разрушаются в органах: селезенке, печени и в костном мозге.
Кортикостероиды (стероидные гормоны производимые корой надпочечников), будь то из-за стресса или при употребление препаратов, как Преднизон (глюкокортикостероиды), может вызывать увеличение выделения костным мозгом зрелых гранулоцитов.
Увеличение лейкоцитов и нейтрофилия происходит в течении 4-8 часов после повышения уровня гормонов стресса или использования стероидов, и в нормальный уровень возвращается после 1-3 дней. При этом одновременно может понизится концентрация лимфоцитов в крови (лимфопения).
Важно! Еще одной из основных причин, почему нейтрофилы повышены, может является то, что на организм накладывается колоссальный уровень стресса. Стресс может быть вызван многими факторами, такими как нервозность, физические нагрузки или судороги (непроизвольное сокращение мышц из-за чрезмерного возбуждения нервных клеток в мозгу).
Помимо перечисленных выше причин, высокий уровень нейтрофилов у взрослых говорит о таких заболеваниях, как:
- острой бактериальной инфекции (туберкулезная палочка, брюшной тиф, дифтерия, дизентерия, холера, чума, коклюш, столбняк, большинство кишечных инфекций, сифилис, гонорея и т.д.);
- грибковой инфекции (кандидоз, микоз);
- травме, повреждении или воспалении тканей, например, ожоги или сердечный приступ;
- кровотечение и потеря клеток крови или гемолиз (разрушение эритроцитов крови с выделением в окружающую среду гемоглобина);
- изменение температуры и климата с холодного на теплый или наоборот;
- занятие физическими упражнениями;
- ревматическая лихорадка — миелопролиферативное расстройство, которое вызывает пролиферацию клеток костного мозга;
- метастазы раковой опухоли;
- почечная недостаточность;
- кетоацидоз (осложнение заболевания сахарного диабета, угрожающее жизни человека).
- Хотя наиболее распространенными причинами нейтрофилии являются воспаления и/или инфекции, она также может передаться по наследству, при этом требуются дополнительные исследования.
- Наследственный нейтрофилез – это редкий аутосомно-доминантный синдром с фенотипом, связан с нарушением функций тромбоцитов, приводящих к геморрагическому диатезу.
- Пациенты с персистирующей нейтрофилией, без признаков воспаления, инфекции или неоплазии, могут также иметь генетическую предрасположенность к повышенному их количеству.
- Вот некоторые советы и способы для предотвращения нейтрофилии:
- Направьтесь к гематологу. Это необходимо для выявления определенных заболеваний связанных с кровью. Возможно ненормальное увеличение селезенки.
- Аспирация костного мозга. Это поможет выявить наличие гематологической проблем. Ряд вирусов может прямо или косвенно подавлять деятельность костного мозга, поэтому необходимо провести аспирацию костного мозга.
- Поддерживайте здоровый образ жизни, поднимайте иммунитет, чтобы можно было избежать острых инфекционных болезней связанных с нейтрофилией. Откажитесь от вредных привычек (курение, злоупотребление алкоголем, наркотики) пагубно влияющих на естественную защиту организма.
Курение также влияет на перемещение клеток, ингибирует функции альвеолярного макрофага и вызывает гиперплазию на слизистых железах в бронхиальных стенах. Эти изменения приводят к ущемлению слизистых секретов, что в конечном итоге приводит к бактериальному микробному обсеменению.
Нормализация количества сегментоядерных нейтрофилов
При повышении или понижении количества данных лейкоцитов необходимо, прежде всего, выявить причину отклонения от нормы и бороться именно с ней.
Так как причиной повышения нейтрофилов является чаще всего воспаление или вирусы, врач обычно назначает антибиотики или противовирусные препараты.
Если воспалительный процесс вызывается аллергической реакцией, то необходим прием антигистаминных лекарств.
Нередки случаи, когда повышенный уровень СО вызывается гельминтозом, в таких случаях необходимы антипаразитарные средства и препараты, поддерживающие печень. В отдельных случаях, когда воспаление имеет хроническую форму, необходимы препараты, содержащие гормоны. В любом случае диагноз и лечение должен определять специалист, самолечение может значительно ухудшить состояние.
Лечение народными средствами
Лечение народными средствами при повышении сегментоядерных нейтрофилов не должно заменять традиционную терапию, но может эффективно ее дополнять. При воспалительных и вирусных заболеваниях организму можно помочь, выпивая ежедневно большое количество жидкости, чтобы вывести из организма токсины.
Отвар из хвойных шишек помогает привести в норму показатели крови
При низкой концентрации лейкоцитов показано употребление фруктов, ягод и зелени, очень полезны отвары шиповника, облепихи, настой из листьев грецкого ореха, отвар хвойных шишек.
Также очень важно пересмотреть свой рацион и сделать меню максимально разнообразным, включив в него овощи, фрукты, не жирное мясо и клетчатку. Постоянные стрессы также подрывают работу иммунной системы организма, потому в напряженных ситуациях не лишним будет пить чай из мяты, ромашки или мелиссы.
Важно не забывать о регулярных прогулках на свежем воздухе, занятиях спортом и придерживаться здорового образа жизни.
( 1 оценка, среднее 5 из 5 )
Количественное и качественное изменение лейкоцитов при патологических процессах
- Основные функции лейкоцитов в норме
- В крови здорового взрослого человека в условиях покоя до приёма пищи содержится 4-9×109/л лейкоцитов.
- Много лейкоцитов содержится за пределами сосудистого русла, они участвуют в реализации иммунного надзора.
- Основная функция клеток белой крови – защитная, они защищают организм от болезнетворных факторов путём фагоцитоза:
- нейтрофилы выделяют бактерицидные вещества;
- эозинофилы обладают антитоксической функцией;
- В-лимфоциты способствуют выработке антител;
- Т-лимфоциты являются «киллерами».
- Кроме того, лейкоциты стимулируют процессы регенерации тканей.
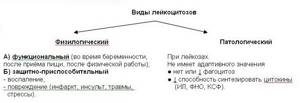
- Типовые изменения количества лейкоцитов в единице объёма крови
- Лейкоцитоз– состояние, характеризующееся увеличением числа лейкоцитов в объёме крови выше нормы (более 9×109/л).
- Этиология
- По генезу:
- — эндогенные (инфекционные и неинфекционные);
- — экзогенные (инфекционные и неинфекционные).
- По причине:
- — физические (радиация в малых дозах);
- — химические (алкоголь, дефицит кислорода, ЛС, стимулирующие пролиферацию клеток);
- — биологические (бактерии и продукты их жизнедеятельности, иммунные комплексы Аг и Ат; БАВ ↑, лейкопоэтины ↑, гистамин, продукты клеточного распада).
- Механизм развития лейкоцитозов
Абсолютный лейкоцитоз – повышение количества лейкоцитов в крови вследствие усиления лейкопоэза реактивного и опухолевого характера в кроветворных органах или же увеличенного поступления лейкоцитов из костномозгового депо в кровеносные сосуды.
Относительный лейкоцитоз – увеличение числа лейкоцитов в крови в результате перераспределения их из пристеночного пула в циркулирующий, а также их скопления в очаге воспаления. Причем, возрастание общего числа лейкоцитов сочетается с увеличением количества отдельных видов лейкоцитов (эозинофиллия, нейтрофилёз, базофилия, лимфоцитоз, моноцитоз).
- Аллергия– увеличение эозинофилов (аллерген высвобождает из лимфоцитов стимуляторы эозинофильного лейкопоэза ИЛ, факторы хемотаксиса эозинофилов, эотаксина).
- При инфекциях стафилококковой и стрептококковой этиологии отмечается увеличение нейтрофилов (стимуляция миелопоэза и выброс в кровь гранулоцитов).
- При вирусах коклюша, гепатита, а также при туберкулёзе, сифилисе и бруцеллёзе отмечается стимуляция лимфопоэза, увеличение числа лимфоцитов.
- При таких инфекциях как инфекционный мононуклеоз, краснуха, бруцеллёз, малярия, при септическом миокардите и коллагенозах отмечается мобилизация моноцитов.
- При микседеме, язвенном колите, хроническом миелолейкозе, спленэктомии отмечается базофилия.
- Изменения лейкоцитарной формулы
- Лейкоцитарная формула в норме:
- — нейтрофилы (миелоциты 0%, метамиелоциты 0%, палочкоядерные 1-6%, сегментоядерные 47-72%);
- — лимфоциты 19-37%;
- — моноциты 3-11%;
- — эозинофилы 0,5-5%;
- — базофилы 0-1%.
- Абсолютный лейкоцитоз сопровождается изменением лейкоцитарной формулы. Главным критерием зрелости зернистых эритроцитов является характер ядра (форма, размер, интенсивность окраски), поэтому сдвиги лейкоформулы обозначают как ядерные:
- ВЛЕВО – увеличение молодых, незрелых форм нейтрофилов;
- ВПРАВО – увеличение сегментированных ядерных форма нейтрофилов и признаки их дегенерации.
- Ядерный сдвиг влево:
- — гипорегенераторный(палочкоядерные более 6%, умеренный лейкоцитоз 10-11×109/л);
- регенераторный(палочкоядерные выше нормы, метамиелоциты, лейкоцитоз 13-18×109/л);
- гиперрегенераторный (палочкоядерные увеличиваются значительно, метамиелоциты, миелоциты, лейкоцитоз 20-25×109/л);
- регенераторно-дегенераторныйнаблюдается при инфекционных болезнях, хронических гнойных процессах с интоксикацией, сопровождается увеличением уровня палочкоядерных лейкоцитов, метамиелоцитов, миелоцитов, снижением сегментоядерных лейкоцитов, дегенерацией их ядер, цитоплазмы, цитолеммы.
Лейкемоидные реакции –резкое увеличение в крови незрелых форм лейкоцитов. Картина сходна с таковой при лейкозах, но носит временный обратимый характер, не трансформируется в лейкоз.
- Этиология: инфекции, опухоли, острый гемолиз и др.
- Патогенез: реактивная гиперплазия лейкопоэтической ткани:
- А) миелоидный тип лейкемоидных реакций (нейтрофильный, эозинофильный, моноцитарный) – при сепсисе и метастазах рака в костный мозг;
- В) лимфоцитарный тип лейкемоидных реакций – при инфекционном лимфоцитозе и мононуклеозе.
- Ядерный сдвиг вправопри лейкопении является показателем угнетения лейкопоэза, сочетается с появлением признаков дегенерации лейкоцитов и уменьшением палочкоядерных нейтрофилов, а у здоровых людей встречается в 20% случаев.
- Индекс ядерного сдвига
- Указанные выше изменения соотношения зрелых и незрелых форм нейтрофилов могут быть оценены количественно путём расчёта ядерного сдвига. Он отражает отношение процентного содержания суммы всех молодых форм нейтрофилов к их зрелым формам:
- ИЯСН = Миелоциты % + метамиелоциты % + палочкоядерные %
- Сегментоядерные %
В норме может быть 0,05–0,1. Увеличение его – сдвиг влево, уменьшение – сдвиг вправо.
Перераспределительный и гемоконцентрационный лейкоцитозы не сопровождаются изменением лейкоформулы.
Виды лейкоцитозов
Лейкопения – уменьшение общего количества лейкоцитов в крови ниже 4×109 /л. Может быть относительной, абсолютной. При преимущественном снижении отдельных форм лейкоцитов выделяют нейтро-, эозино-, лимфо-, моноцитопению.
- Патогенез:
- — уменьшение продукции лейкоцитов в гемопоэтической ткани;
- — нарушение выхода зрелых лейкоцитов из костного мозга в кровь;
- — разрушение лейкоцитов в кроветворных органах и крови;
- — перераспределение лейкоцитов в сосудистом русле;
- — повышенное выделение лейкоцитов из организма.
- Последствия — ослабление реактивности организма.
- Врач лабораторной диагностики
- ЦДЛ городской больницы
Костюк К.С.
Нейтрофилы повышены у взрослого, о чем это говорит? Повышенный уровень нейтрофилов у взрослых: причины
Пониженное содержание нейтрофилов в крови носит название «нейтропения». Данное состояние является симптомом широкого спектра патологий, которым подвержен практически каждый человек. Кроме того, изменения в анализе крови взрослого человека могут быть вызваны употреблением некоторых токсических веществ или длительным приемом каких-либо лекарств. Точно определить, какое заболевание привело к снижению нейтрофилов в крови у взрослых может только врач. А в статье мы рассмотрим наиболее частые причины.
Характеристика нейтрофилов
Кровь содержит миллиарды клеток, постоянно перемещающихся по сосудам. Каждая из них выполняет определенную функцию. Лейкоциты, белые клетки, активно участвуют в обеспечении иммунитета. Они уничтожают болезнетворные бактерии, попавшие в организм.
По строению лейкоцитарные клетки делятся на несколько типов, одним из которых являются клетки-нейтрофилы. Они являются одной из самых важных частей иммунитета, так как их функцией является фагоцитоз – «пожирание» патогенных микроорганизмов.
Нейтрофилы также делятся на несколько групп:
- Юные – только образовавшиеся в костном мозге человека клетки;
- Палочкоядерные – молодые клетки, которые не имеют сегментированного ядра;
- Сегментоядерные – зрелые нейтрофилы, ядро которых разделено на несколько фрагментов, что является характерным признаком клеток данного типа.
Важным диагностическим признаком для выявления заболеваний является не только уровень содержания нейтрофилов, но и процентное соотношение перечисленных групп между собой.
Опасность пониженного содержания нейтрофилов
Снижение уровня содержания нейтрофилов в крови, или нейтропения, может привести к тяжелым последствиям для организма человека. Это связано с тем, что клетки данной группы имеют очень важные функции. Они являются основой противобактериального иммунитета.
В норме в организм человека попадает множество микроорганизмов (например, с пищей или через кожу). Однако все они уничтожаются нейтрофилами.
Эти клетки поглощают болезнетворные микроорганизмы и обезвреживают их, благодаря чему предотвращается развитие патологического процесса.
При сниженном содержании нейтрофилов в сыворотке крови пациента бактерии и вирусы свободно проникают в организм, и иммунные клетки не успевают их уничтожать. Развивается воспаление, которое и приводит к появлению клинической картины инфекционного заболевания.
Нормальное содержание нейтрофилов в крови у взрослых
В норме количество нейтрофилов довольно велико. Данные клетки постоянно циркулируют в сыворотке крови, чтобы при первых же признаках инфекции активизироваться и начать бороться с патологическим процессом. Их общее содержание равно 1,7-1,8*109 клеток на литр.
Нейтрофилов в крови имеется значительно больше, чем любых других групп лейкоцитов. Их процентное содержание от общего количества белых кровяных клеток колеблется от 50% до 75%. Именно в таком виде наиболее часто оценивается данный показатель.
У детей норма нейтрофилов несколько отличается от взрослых показателей. К тому же, она напрямую зависит от возраста ребенка. До года процент нейтрофилов в его крови составляет около 20-30%, постепенно этот показатель растет, и к 13-15 годам достигает значений, характерных для взрослых.
Большое значение имеет не только общее содержание нейтрофилов, но и их процентное соотношение по группам. В норме юных клеток в крови быть не должно. Показатель палочкоядерных нейтрофилов при отсутствии патологий обычно составляет 1-6%. Больше всего содержится зрелых нейтрофилов. Эта группа содержит 47-72% всех лейкоцитарных клеток.
Норма может немного варьировать, так как у каждого пациента имеются свои индивидуальные особенности, не являющиеся признаком заболевания. Однако большое отклонение от указанных значений можно считать патологическим симптомом.
Классификация нейтропении
Нейтропения делится на несколько групп по степени снижения содержания нейтрофилов. Для определения тяжести заболевания количество исследуемых клеток принято выражать в абсолютных величинах. Норма нейтрофилов, выраженная таким образом, у взрослых пациентов составляет 1500-7000 клеток на микролитр плазмы крови. Выделяют три степени тяжести нейтропении:
- Мягкая – абсолютное содержание нейтрофилов составляет от 1000 до 1500 клеток/мкл;
- Умеренная – количество клеток на литр колеблется между 500 и 1000;
- Тяжелая – показатель ниже 500 клеток в микролитре.
По продолжительности нейтропения делится на временную и постоянную. Временная форма характеризуется кратким снижением содержания клеток в сыворотке крови.
Данная патология обратима, нормальное содержание нейтрофилов восстанавливается довольно быстро – через несколько дней. Постоянная нейтропения – это серьезное нарушение, которое может привести к появлению тяжелых инфекционных осложнений.
В этом случае организм пациента практически остается без защиты, поэтому такое состояние необходимо лечить в срочном порядке.
Заболевания, при которых понижены нейтрофилы
Наиболее частой причиной снижения уровня нейтрофилов в крови является инфекция, поразившая организм. Это могут быть такие заболевания, как:
- Ветряная оспа;
- Гепатит;
- Краснуха;
- Тиф (брюшной или сыпной);
- Грипп;
- Прочие инфекционные патологии.
Еще одна причина нейтропении – заболевания крови, в первую очередь злокачественные новообразования (лейкозы). Нейтрофилы понижаются и при грибковых патологиях, когда микроскопические патогенные грибы поражают полость рта или распространяются на легкие.
Появление нейтропении может быть связано с результатом лечения рака. При этом проводится лучевая терапия, которая пагубно воздействует на костный мозг пациента. Новые клетки практически не образовываются, и содержание нейтрофилов в крови уменьшается.
С поражением костного мозга связана и нейтропения, возникающая при наличии апластической анемии.
Для этого заболевания характерно также снижение количества эритроцитов и тромбоцитов, поэтому пациент будет постоянно жаловаться на повышенную кровоточивость, частую утомляемость, шум в ушах.
Нейтропения может быть и врожденной. Это связано с генетическими особенностями организма. Данное состояние встречается довольно редко.
Проявления нейтропении
При недостаточности нейтрофилов в организм свободно проникают болезнетворные бактерии, которые начинают размножаться в тканях и формировать патологические очаги воспаления.
При этом пациент замечает соответствующую клиническую картину заболеваний. Частая заболеваемость различными инфекциями, их тяжелое течение – это повод заподозрить у больного наличие иммунодефицита, в том числе и нейтропении.
Частыми признаками недостаточности нейтрофилов в организме считаются:
- Язвы в ротовой полости;
- Частые ангины;
- Долго не проходящий насморк;
- Воспаление десен;
- Отиты (воспалительные процессы в ухе);
- Множественный кариес в ротовой полости.
Наличие этих симптомов является поводом для того, чтобы обратиться к врачу и пройти общий анализ крови. Если игнорировать подозрительные симптомы и заниматься самолечением, заболевание может прогрессировать и осложняться серьезными патологиями.
Лечение нейтропении
Чтобы избавиться от нейтропении, необходимо пройти полный осмотр у врача, который выявит причину появления такого серьезного нарушения.
Доктор назначит соответствующее лечение и поможет восстановить нормальный уровень нейтрофилов в крови.
Большое значение имеют и профилактические мероприятия, которые пациент должен выполнять, чтобы избежать повторного появления нейтропении. К ним относятся следующие рекомендации:
- Правильно вести себя в местах скопления больных людей (например, в поликлиниках, в транспорте в сезон гриппа), по возможности надевать маску;
- Своевременно прививаться от сезонных инфекций;
- Тщательно мыть руки после пребывания на улице и в общественных местах;
- Правильно обрабатывать продукты перед едой – всегда мыть овощи, фрукты, не пить сырые яйца и т.д.
Стоит отметить, что большое значение имеет и правильное употребление противовирусных препаратов. Передозировка ими может вызвать побочный эффект в виде нейтропении, поэтому нужно пить лекарство, строго следуя инструкции.
Таким образом, нейтропения – это серьезное нарушение состава крови, которое может привести к тяжелому инфицированию организма пациента. Поэтому при первых же признаках появления заболевания или обнаружении отклонений в анализе крови рекомендуется проконсультироваться с врачом.
Изменение лабораторных показателей при COVID-19
Общий и биохимический анализы крови пациентов с СОVID-19 относятся к неспецифическим методам диагностики, но при этом играют большую роль в оценке тяжести заболевания, позволяют прогнозировать его развитие и исход, корректировать схемы лечения. Данная тема подробно обсуждалась в ходе одной из онлайн-сессий в рамках республиканского научно-практического вебинара «Актуальные вопросы биобезопасности и лабораторной диагностики COVID-19».
Людмила Анисько, заведующая клинико-диагностической лабораторией Городской клинической инфекционной больницы Минска, главный внештатный специалист по лабораторной диагностике комитета по здравоохранению Мингорисполкома, кандидат мед. наукЗаведующая клинико-диагностической лабораторией Городской клинической инфекционной больницы Минска, главный внештатный специалист по лабораторной диагностике комитета по здравоохранению Мингорисполкома, кандидат мед. наук Людмила Анисько в своем докладе обобщила накопленный за время пандемии опыт, акцентировала внимание на оценке наиболее важных лабораторных показателей.
Людмила Анисько отметила, что изменения лабораторных показателей крови зависят от стадии инфекции. Этих стадий три:
- этап инкубации, во время которого вирус находится в носоглотке, клинические проявления минимальны или отсутствуют;
- этап генерализации, когда вирус распространяется по сосудистому руслу, взаимодействует с экспрессирующими АПФ2 клетками и индуцирует иммунный ответ. Клинически проявляется лихорадкой. Если иммунная система реагирует адекватно, то постепенно происходит элиминация вируса и выздоровление. При гиперреакции развивается цитокиновый шторм;
- этап полиорганной недостаточности, клинические проявления которого заключаются в нарушении функционирования органов с наиболее выраженными повреждениями микрососудистого русла.
Лимфоцитопения
Людмила Анисько:
Снижение уровня лимфоцитов, главных клеток иммунной системы, — один из основных признаков при COVID-19. Лимфоцитопения встречается у 80 % пациентов.
В ряде ретроспективных исследований показана прямая связь между выраженностью лимфоцитопении и вероятностью развития острого респираторного дистресс-синдрома.
Факторами, способствующими снижению уровня лимфоцитов при COVID-19, являются: лизис (непосредственное влияние вируса SARS-CoV-2 на лимфоциты); апоптоз (этому способствует повышенный уровень интерлейкина); снижение лимфопоэза в костном мозге (при гиперактивации иммунной системы и продукции противовоспалительных цитокинов).
Соотношение нейтрофилы/лимфоциты
Основная составляющая популяции лейкоцитов, участвующая в уничтожении патогенных микроорганизмов, — нейтрофилы, которые продуцируют сосудистый эндотелиальный фактор роста, противовоспалительные цитокины (ИЛ-1, ФНО, у-IFN).
Людмила Анисько:
В ряде исследований было показано, что повышенный показатель соотношения нейтрофилы/лимфоциты может рассматриваться как прогрессирование COVID-19. Соотношение более 3,13 расценивается как неблагоприятный признак с высоким риском летального исхода.
Тромбоцитопения
Снижение уровня тромбоцитов связано, во-первых, с прямой инфекцией гематопоэтических клеток костного мозга SARS-CoV-2, что приводит к угнетению кроветворения. Во-вторых, с увеличением их потребления, поскольку повреждение легочной ткани сопровождается активацией, агрегацией и удержанием тромбоцитов в местах повреждения, образованием тромбов.
Людмила Анисько:
В большинстве исследований за пороговое значение количества тромбоцитов принималось 150×109/л, — сообщила Людмила Анисько.
— Так, по результатам крупного китайского исследования количество тромбоцитов менее 150×109/л наблюдалось в 31,6 % случаев, при этом у тяжелых пациентов — в 57,7 % случаев.
Тромбоцитопения статистически значимо ассоциирована с увеличением риска тяжелого течения COVID-19 более чем в 5 раз. Динамика снижения уровня тромбоцитов ассоциирована с летальным исходом.
Повышение активности клеточных ферментов крови
Причинами повышения активности клеточных ферментов являются нарушение проницаемости мембраны клеток (при воспалительных процессах); нарушение целостности клеток (при некрозе); повышенная пролиферация клеток с ускорением клеточного цикла и др.
Аспартатаминотрансфераза (АСТ)
Обратимо катализирует трансаминирование, в частности, межмолекулярный перенос аминогруппы с 1-аспарагиновой кислоты на альфа-кетоглутаровую кислоту. Содержится во всех органах и тканях, больше всего в сердечной мышце.
Аланинаминотрансфераза (АЛТ)
Обратимо катализирует трансаминирование, в частности, межмолекулярный перенос аминогруппы с аланина на альфа-кетоглутаровую кислоту. Содержится во всех органах и тканях, больше всего в клетках печени.
Людмила Анисько:
Ретроспективное когортное исследование в США (n=130) выявило повышение уровня трансаминаз в 56 % случаев у пациентов с COVID-19. Повышенные уровни АСТ и АЛТ были связаны с тяжелым течением и худшим прогнозом, риск летального исхода у таких пациентов повышался в 2,9 раза.
Креатинфосфокиназа (КФК)
Катализирует обратимую реакцию креатинина с участием АТФ, в результате чего образуются креатинфосфат и АДФ. Повышается при травмах, операциях, инфаркте миокарда, миопатиях, мышечных дистрофиях, отравлениях, сопровождающихся комой, инфекционных болезнях.
Людмила Анисько:
Большинство исследователей отмечают повышенные уровни КФК почти у всех госпитализированных пациентов с COVID-19. Одна из причин повышения КФК — развитие воспалительной реакции в мышечной ткани. Метаанализ клинических проявлений (1995 пациентов) показал проявление миалгий в 35,8 % случаев.
Также сообщается о развитии миокардита у пациентов с COVID-19. При аутопсии умерших пациентов описаны некроз миоцитов и инфильтраты мононуклеарных клеток в миокарде. Кроме того, высказываются предположения о том, что вирус может дестабилизировать имеющиеся атеросклеротические бляшки и обусловить развитие острых коронарных синдромов.
Лактатдегидрогеназа (ЛДГ)
Катализирует обратимое восстановление пирувата до лактата. Повышается при остром повреждении сердца, эритроцитов, почек, скелетных мышц, печени, легких, кожи (в норме в перечисленных органах и тканях уровень ЛДГ более чем в 500 раз выше, чем в сыворотке крови).
Изменение уровней электролитов — Na, K, Ca
Людмила Анисько:
У большинства пациентов, находящихся на стационарном лечении, отмечается снижение уровня натрия, калия, кальция в крови. Так, в пяти исследованиях с общей выборкой 1 415 пациентов (17,8 % с тяжелой формой COVID-19) выявлено значительное снижение натрия (ДИ 1,33–0,5 ммоль/л), калия (ДИ 0,18–0,07 ммоль/л), кальция (ДИ 0,25–0,20 ммоль/л).
У 20 % пациентов с тяжелой инфекцией COVID-19 отмечается гипокалиемия. Ее вероятные причины: увеличение экскреции калия почками, потери калия с диареей и рвотными массами, повышенное потоотделение при лихорадке, ведущее к потере электролитов, в т. ч. калия.
Белки острой фазы
Самый распространенный белок острой фазы, определение которого используется в клиниках, это С-реактивный белок. Его основные функции — ограничение поврежденных тканей, нейтрализация воспалительного агента, запуск механизмов репарации для восстановления повреждений. При остром воспалении концентрация С-реактивного белка в течение 12 часов повышается в десятки и сотни раз.
Людмила Анисько:
У 60 % пациентов с COVID-19 С-реактивный белок повышен с первых дней заболевания! Для того чтобы как можно раньше диагностировать присоединение вторичной бактериальной инфекции в условиях стационара, необходимо использовать определение прокальцитонина (ПКТ). Повышенный уровень ПКТ — предиктор неблагоприятного исхода заболевания, он говорит о том, что к коронавирусной инфекции присоединилась бактериальная флора и пациенту требуется назначение антибактериальных препаратов.
Дополнительно уровень С-реактивного белка может использоваться как косвенный маркер активности интерлейкина-6.
Интерлейкин-6 (ИЛ-6)
ИЛ-6 является маркером цитокинового шторма, его избыточное образование ведет к повреждению тканей, усилению проницаемости сосудов, снижению сократимости миокарда и др. Определение ИЛ-6 применяется при оценке прогноза тяжести синдрома высвобождения цитокинов, а также при мониторинге эффективности терапии блокаторами рецепторов ИЛ-6.
Людмила Анисько:
Повышенный уровень ИЛ-6 наблюдается более чем в 50 % случаев при COVID-19. Исследования показали, что по мере прогрессирования тяжести заболевания уровни противовоспалительных цитокинов в сыворотке также увеличиваются и имеют корреляцию с летальностью.
Согласно метаанализу, средний сывороточный уровень ИЛ-6 у пациентов с тяжелым течением в 2,9 раза выше по сравнению с нетяжелым течением заболевания. Пороговые значения сывороточного ИЛ-6 для выявления пациентов с риском тяжелого течения инфекции — 55 нг/мл, риском летального исхода — 80 нг/мл.
Ферритин
Цитозольный белок (способен связывать до 4 500 атомов железа), состоящий из легкой L и тяжелой H субъединиц, соотношение которых варьируется и может изменяться при воспалительных и инфекционных заболеваниях. Уровень ферритина в плазме обычно отражает общие запасы железа в организме, при этом 1 нг ферритина на 1 мл указывает примерно на 10 мг общих запасов железа.
Людмила Анисько:
Ферритин является ключевым медиатором иммунной дисрегуляции при тяжелом прогрессирующем течении COVID-19. Метаанализ 6 320 пациентов показал повышение уровня ферритина у тяжелых пациентов. Ретроспективное многоцентровое исследование выявило повышенные уровни ферритина — в среднем 1297,6 нг/мл — у умерших пациентов против 614,0 нг/мл у выживших.
D-димеры
Продукты распада фибринового сгустка, образуются в результате расщепления плазмином стабильного фибрина. По их уровню можно оценить процессы тромбообразования и фибринолиза. Референтное значение до 500 нг/мл.
Повышенный уровень D-димера наблюдается при тромбозах, тромбоэмболиях, массивных поражениях тканей, обширных гематомах, обширных хирургических вмешательствах, сепсисе, ИБС, сердечной недостаточности, онкологических и тяжелых инфекционных заболеваниях, осложнениях в послеродовом периоде, тяжелых заболеваниях печени.
Людмила Анисько:
У пациентов с COVID-19 часто повышен уровень D-димера, высокая концентрация которого является предиктором летального исхода. Эксперты Международного общества специалистов по тромбозу и гемостазу (ISTH) полагают, что повышение уровня D-димера в 3–4 раза у пациента с COVID-19 является самостоятельным показанием для госпитализации.
Недостаточно прав для комментирования
Анализ крови у детей и прививки
Клинический анализ крови в РФ входит в стандарт обследования перед вакцинацией. Мое мнение, что чаще всего он совершенно не нужен, если например ребенок с виду здоров и никаких жалоб нет. Тем не менее анализ сдают и нередко трактуют результаты совершенно неадекватно.
Многие лаборатории банально «забивают» на тот факт, что интерпретация результатов анализа крови у ребенка имеет свои особенности. И просто пишут анализы на стандартных бланках, где рядом с результатами анализа в столбике напечатаны «нормы». Но с этими нормами детские показатели сравнивать нельзя!
О детских нормах гемоглобина
Сколько нервотрепки доставляют родителям эти бланки с «отклонениями» от нормы! Сколько тревожных звонков и писем обрушивается на педиатра! Я и мои коллеги ежедневно вынуждены развеивать страхи родителей, которые пытаются самостоятельно оценить полученные анализы своих детей.
Например, гемоглобин. У взрослых его норма составляет от 120 до 150 г/л. У детей же все сложнее. Если сразу после рождения «нормальный» гемоглобин составляет 180–220 г/л, то уже к 2–3 месяцам жизни его уровень стремительно падает до нижней границы нормы, которая начинается от 90 г/л. Это так называемая физиологическая анемия. И поскольку это норма, лечить ее не надо.
Таблетки для гемоглобина
Тем не менее этот факт почему-то всеми дружно забывается, и вот двухмесячному ребенку с очень неплохим для его возраста уровнем гемоглобина 105 г/л ставится диагноз анемия.
Медотвод от прививок
И ладно если бы все дело ограничилось только назначением препаратов железа. Но некоторые мои коллеги почему-то обожают в этой ситуации назначать медотвод от вакцинации. Мол, человек ослаблен, с прививкой надо повременить.
Вакцина от коклюша
Но, во-первых, анемии нет, смотрим нормы выше. (Для окончательного решения можно сдать дополнительные анализы.)
Во-вторых, если разобраться, вакцина нам нужна для чего? Чтобы пациента защитить. А кто наиболее подвержен заболеванию? У кого будет протекать инфекция тяжелее? Правильно, у ослабленного. Получается, что даже если у пациента и есть легкая анемия, это не является противопоказанием к вакцинации. Наоборот, ослабленных пациентов нужно прививать в первую очередь.
О детских нормах лейкоцитов
Вообще, благодаря определению концентрации в крови лейкоцитов можно решить, какая у пациента инфекция — бактериальная (если повышены) или вирусная (если понижены). А соответственно, нужен антибиотик или нет.
У взрослых людей содержание лейкоцитов в норме колеблется от 4 до 9 тысяч в мкл. Но у детей опять все по-другому. Так, при рождении верхняя граница нормы лейкоцитов может достигать 30–34 тысяч в мкл, до года содержание лейкоцитов — от 5 до 18 тысяч в мкл, после года — от 4 до 12 тысяч в мкл. И это все — ЗДОРОВЫЕ дети.
Лейкоцитарная формула
Кроме лейкоцитов в лаборатории могут посчитать количество нейтрофилов (палочкоядерных и сегментоядерных) и лимфоцитов. Повышенное содержание нейтрофилов (нейтрофилез) часто свидетельствует о бактериальной инфекции, лимфоцитоз — о вирусной.
У взрослых в норме больше нейтрофилов, чем лимфоцитов. У детей опять же все сложнее. Сразу после рождения лимфоцитов меньше, чем нейтрофилов, как и у взрослого человека. Но уже на пятый день жизни возникает так называемый «первый перекрест», когда количество нейтрофилов становится равным лимфоцитам.
Сразу после этого количество лимфоцитов начинает расти и в норме остается выше, чем содержание нейтрофилов, вплоть до 4–5 лет жизни, когда возникает «второй перекрест». И это не лимфоцитоз, это норма. После 5 лет ситуация меняется и количество лимфоцитов снова начинает уступать нейтрофилам, как и у взрослых людей.
Детская доброкачественная нейтропения
Отдельно остановлюсь на одном отклонении от нормы в анализе крови, при котором снижается количество нейтрофилов. Это так называемая доброкачественная нейтропения детского возраста. В норме у детей до года нейтрофилов должно быть больше 1000 в мкл, после года — больше 1,5 тысяч. Но бывает, что нейтрофилов оказывается «ощутимо» меньше.
Встречается этот феномен очень часто, но клинически себя никак не проявляет. Несмотря на то что нейтрофилы отвечают за сопротивление бактериальным инфекциям, их в организме человека всегда «с запасом», поэтому такое снижение никак не отражается на здоровье.
Безусловно, для дифференциального диагноза с другими нейтропениями может потребоваться осмотр гематолога. Но если диагноз доброкачественной нейтропении подтверждается, то никаких ограничений нет, лечение не требуется.
Тем не менее и эту особенность детского анализа крови зачем-то используют для того, чтобы отсрочить вакцинацию. Хотя опять же возвращаясь к вышесказанному: кого нужно защитить в первую очередь? Ослабленных, со сниженным иммунитетом. А значит, пациентов с доброкачественной нейтропенией нужно прививать в первую очередь, по крайней мере инактивированными вакцинами.
Михаил Никольский
Фото istockphoto.com