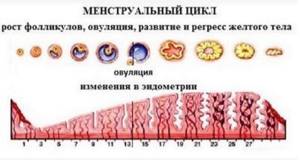
Фолликулы представляют собой часть половых желез женщины, то есть неотъемлемый их компонент. Это особые образования, в которых под надежной защитой находятся незрелые половые клетки. Задача фолликула заключается в том, чтобы оберегать ооциты, а когда придет время, обеспечить безопасность яйцеклетке при созревании и выходе в день овуляции.
Фолликулы даются женщине по праву рождения. Новорожденные девочки имеют в своих яичниках от 500 тысяч до миллиона примодиальных фолликулов, размеры которых ничтожно малы. С наступлением полового созревания у девочки стартует ежемесячный непрерывный процесс фолликулогенеза, который будет длиться на протяжении ее репродуктивной жизни и закончится лишь с наступлением климакса.
На всю жизнь женщине отводится около 500 половых клеток, именно они будут созревать по одной в каждом менструальном цикле, а в день овуляции покидать пузырек-убежище, достигший максимального размера. После овуляции в течение 24-36 часов возможно оплодотворение. Для зачатия нужен всего один фолликул и одна яйцеклетка.
С началом пубертатного периода у девочки начинает вырабатываться гормон, отвечающий за фолликулярный рост. Он называется ФСГ — фолликулостимулирующий гормон. Его производит передняя доля гипофиза.
Под его воздействием примодиальные пузырьки начинают увеличиваться, а уже в период очередной овуляции часть из них сначала становится преантральными, а потом и антральными, внутри которых имеется полость, наполненная жидкостью.
Антральных фолликулов в самом начале женского цикла может быть от 5 до 25.
Их количество позволяет врачам прогнозировать, насколько женщина способна к самостоятельному зачатию, возможна ли беременность без стимуляции и помощи докторов. Нормой считается от 9 до 25 пузырьков.
Если же у женщины обнаруживается менее 5 фолликулов антрального типа, то устанавливается диагноз «бесплодие», при котором показано ЭКО с донорскими яйцеклетками.
Антральные фолликулы растут примерно в одном темпе, с одной скоростью, но вскоре начинает формироваться лидер, растущий быстрее других — такой пузырек получает название доминантного. Остальные замедляют рост и проходят обратное развитие. А доминантный продолжает расти, в нем расширяется полость с жидкостью, в которой зреет яйцеклетка.
К середине цикла фолликул достигает больших размеров (от 20 до 24 мм), при них он обычно лопается под действием гормона ЛГ. Яйцеклетка становится доступной для оплодотворения в ближайшие 24-36 часов.
Бывший фолликул, а точнее остатки его оболочек, группируются в новое образование — желтое тело, производящее прогестерон. Если зачатия не наступило, желтое тело погибает через 10-12 суток и перед месячными резко снижается выработка прогестерона. При беременности желтое тело продолжает функционировать до конца первого триместра.
При отсутствии беременности новый этап фолликулогенеза по той же схеме протекает с первого дня цикла, то есть с самого начала очередной менструации. Если у женщины организм работает нормально, нет проблем с гормональным фоном, то овуляции происходят ежемесячно.
Допустимыми считаются 1-2 ановуляторынх цикла в год. С возрастом количество циклов без созревания фолликула и овуляции увеличивается до 5-6 в год, но это нормально, так как генетический материал женщины стареет, а фолликулярный запас исчерпывается.
Пополнить его нельзя — такой возможности природа не предусмотрела, а потому важно следить за своим здоровьем и бережно относиться к овуляторному резерву.
Сложно сказать, какие размеры должен иметь в норме фолликул на той или иной стадии своего развития. Данные, которые существуют в таблицах, лишь приблизительные, они не учитывают индивидуальности конкретной женщины. С каждым днем цикла размеры пузырьков меняются, поскольку процесс фолликулогенеза непрерывный и постоянный.
В самом начале цикла размеры фолликулов не превышают 2-4 мм. Но по мере роста диаметр антральных фолликулов становится больше, а количество самих фолликулов уменьшается. К 8 суткам с начала цикла обычно выделяется доминантный фолликул, а далее фиксируются только его размеры вплоть до овуляции.
Таблица размера фолликулов по дням.
Совсем необязательно, что на 10-11 день цикла в конкретном случае рост доминантного пузырька составляет 11-18 мм, так как все довольно индивидуально, но размеры фолликула все-таки применяются для прогнозирования овуляционного периода. Например, женщине при размере фолликула в 16 мм предложат еще ждать овуляцию, поскольку размер пузырька не предполагает, что разрыв случится очень скоро.
А также важно и превышение норм размеров: если на 7-9 день цикла или в любой другой период до овуляции фолликул имеет размеры выше 25 мм (26-27, 30-34 мм и так далее), то врач, скорее всего, предположит кистозное образование, чем нормальный овуляторный цикл.
Важно! Указанные нормы актуальны для женщин, которые не получают гормонального лечения. При стимуляции овуляции размеры могут отличаться.
Самостоятельно измерить фолликулы, конечно, невозможно. Единственный способ сделать это — посетить врача и сделать фолликулометрию. Это разновидность ультразвукового исследования (УЗИ), при котором в динамике наблюдают состояние яичников женщины.
Первое УЗИ обычно делают сразу после окончания менструации, обычно на 7-8 день цикла есть все возможности оценить количество антральных пузырков. Потом УЗИ делают несколько раз с регулярностью через 2-3 суток, чтобы иметь возможность не упустить день овуляции.
Врач УЗИ, основываясь на среднестатистических размерах фолликула, подскажет, когда лучше проводить стимуляцию овуляции, когда лучше назначать процедуру изъятия яйцеклеток методом пункции яичников в протоколе ЭКО, а также с уверенностью сможет сказать, была ли в текущем цикле овуляция вообще.
Фолликулометрия обязательно проводится для установления характера и причин бесплодия, а также для принятия решения о целесообразности стимуляции.
На самой первой процедуре женщина может удивиться, услышав, что у нее в яичниках зреет довольно много фолликулов. Для антральных — это совершенно нормально. Тревогу вызывают ситуации, когда таких пузырьков либо слишком много, либо слишком мало. Если их 26 и более, врач заподозрит синдром поликистозных яичников, при котором зачатие без предварительного лечения невозможно.
Если антральных пузырьков будет менее 5 (единичный фолликул, 2, 3, 4 фолликула), это означает, что женщина бесплодна, поэтому фолликулы не растут даже при стимуляции — ЭКО и стимулирование функции яичников в этом случае не проводятся. Допустимо ЭКО с донорским ооцитом.
Оптимальным количеством для зачатия без проблем считается 11-25 фолликулов. Именно такое количество говорит о нормальном фолликулярном запасе и уровне фертильности. При количестве 6-10 говорят о сниженном фолликулярном резерве, женщине может быть проведена стимуляция.
Процессы фолликулогенеза протекают под руководством гормонального фона и зависят от концентрации и соотношения гормонов ФСГ, эстрадиола, лютеинизирующего гормона, прогестерона, тестостерона, пролактина.
А потому любое отклонение в эндокринной сопровождающей может стать причиной нарушения процесса созревания фолликулов, что приведет к тому, что созревание будет протекать либо слишком медленно, либо стремительно.
В первом случае возможна поздняя овуляция, во втором — ранняя. Любое из них не слишком благоприятно для нормального зачатия.
Нарушения фолликулогенеза бывают разнообразными. Например, при персистенции не происходит разрыва фолликулярной оболочки. Такое явление обычно связано с недостаточным уровнем гормона ЛГ. При этом яйцеклетка перезревает, погибает, а фолликул продолжает присутствовать на поверхности половой железы еще несколько недель. Это вызывает сбой менструального цикла, зачатие в этот период невозможно.
При лютеинизации фолликула желтое тело начинает развиваться раньше, чем происходит разрыв, поэтому овуляции также не происходит. А если фолликул не созревает до нужных размеров, прекращая своё развитие внезапно, то говорят об атрезии фолликула. Во всех случаях процесс овуляции оказывается нарушенным — женщина не может зачать малыша.
Причины, по которым развитие фолликулов нарушается, многочисленны. Есть временные факторы, после устранения которых цикл восстанавливается, а женщина может стать мамой и без помощи врачей.
Есть более серьезные причины, требующие обязательного лечения, помощи репродуктологов, эмбриологов и других специалистов, которые способны подарить женщине счастье материнства даже в совершенно, казалось бы, безнадежных случаях.
Временные нарушения могут вызвать:
- чрезмерные физические нагрузки, занятия профессиональным спортом;
- увлечение монодиетами, резкое похудение или набор большого веса за короткий временной промежуток;
- хронические стрессы, эмоциональная нестабильность, переживания;
- работа на предприятии с высоким уровнем профессиональной вредности (с красками, лаками, нитратами, в ночную смену, в условиях сильной вибрации и усиленного электромагнитного излучения);
- поездки и авиаперелеты, если они связаны со сменой климата и часовых поясов;
- отмена оральных контрацептивов;
- перенесенные в текущем месяцев заболевания с повышением температуры тела.
Нередко женщины вообще не замечают нарушения фолликулярного созревания, ведь не всегда мы задержке менструации или более обильным выделениям уделяем должное значение.
Среди патологических причин нарушения созревания фолликулов можно отметить различные болезни и состояния, при которых нарушается эндокринный фон:
- патологии гипофиза, гипоталамуса;
- нарушение функций яичников;
- воспалительные и инфекционные заболевания половых путей и органов малого таза;
- травмы яичниковой ткани, последствия хирургического вмешательства;
- нарушение работы щитовидной железы, коры надпочечников.
Гормональным сбоям часто предшествуют роды и аборты, вредные привычки, длительный прием антибиотиков, антидепрессантов, антикоагулянтов.
При нарушении роста фолликулов и процессов овуляции обычно применяется гормональное лечение. Домашние средства, средства народной медицины (боровая матка, шалфей и другие) не могут решить проблему, которая существует на уровне обмена веществ, увеличить запас фолликулов или нарастить эндометрий, помочь вырасти фолликулам.
Ускорить их рост и добиться зрелого фолликула и полноценной овуляции помогают препараты с содержанием ФСГ.
Их назначает врач в строгой индивидуальной дозировке («Клостилбегит», «Кломифен» и другие). С какой скоростью растут фолликулы в сутки, контролирует фолликулометрия.
Когда рост достигает нужных параметров, вводят укол ХГЧ 10000, после которого через 24-36 часов начинается овуляция.
Препараты, стимулирующие рост фолликулов, нельзя назначать себе самостоятельно и принимать бесконтрольно. Это может привести к очень печальным последствиям.
Если роста не происходит даже при рекомендованном гормональном лечении, рекомендуется ЭКО с донорскими ооцитами, поскольку другого способа получить зрелые яйцеклетки, как стимулировать гиперактивность яичников, не существует.
Овариальный резерв у женщин
С другой стороны, в некоторых случаях встречаются женщины, у которых и в 25 лет отмечается наличие «некачественных» яйцеклеток, нуждающиеся даже в донорских яйцеклетках.
Эти крайние примеры, однако, вполне существующие, привели к необходимости того, что стало нужным каким-то образом оценивать количество и качество яйцеклеток у женщин различных возрастных групп.
Именно с этой целью и было введено понятие «овариальный резерв», поскольку возникла необходимость оценивать репродуктивный возраст женщины, не как абсолютное число лет со дня ее рождения, а как ее реальную существующую способность к беременности.
Овариальный резерв – это количество яйцеклеток у женщин в данный момент времени, которые могут быть использованы для оплодотворения.
Но как их посчитать, они же находятся в яичниках? С это целью предложен ряд функциональных тестов, о которых Вы немного сможете узнать в этом разделе.
Подсчет количества антральных фолликулов
Дело в том, что количество антральных фолликулов имеет прямое соотношение с количеством примордиальных фолликулов, видимых только при микроскопическом исследовании, находящихся в яичниках. Каждый примордиальный фолликул содержит предшественник яйцеклетки, который в будущем может ею стать.
Таким образом, подсчет антральных фолликулов, видимых при ультразвуковом исследовании, заменяет микроскопическое исследование яичников для точной оценки количества предшественников яйцеклеток.
Подсчет антральных фолликулов при ультразвуковом исследовании — простой и доступный метод для оценки овариального резерва.
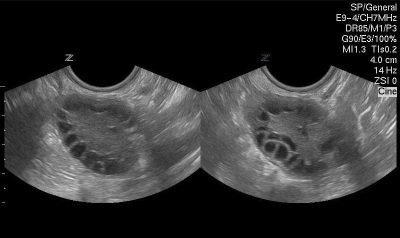
На рисунке 1 слева изображен яичник (обведен синим), в котором произведен подсчет антральных фолликулов в начале менструального цикла (отмечены красным). В данной проекции яичника видно 16 таких фолликулов.
Какие же количество антральных фолликулов является «хорошим»?
По ряду исследований зарубежных авторов выявлена следующая закономерность:
| Количество антральных фолликулов | Ожидаемый ответ на стимуляцию овуляции и эффективность методик ВРТ |
| Менее 4 | Очень низкое количество. Бедный или отсутствие ответа на стимуляцию. Серьезно следует рассмотреть вопрос о включении в программу ЭКО. Очень низкая вероятность наступления беременности. |
| 4-7 | Низкое количество. Возможен незначительный ответ на стимуляцию. Преимущественно использование очень высоких доз ФСГ для стимуляции. Неудачные попытки. |
| 8-10 | Несколько сниженное количество. Большое количество неудачных попыток. |
| 11-14 | Нормальное (но среднее) количество. Ответ на стимуляцию сниженный, но, как правило, достаточный. Группа с благоприятным прогнозом для наступления беременности. |
| 15-26 | Нормальное хорошее количество. Отличная реакция на стимуляцию овуляции. Предпочтительно использование невысоких доз ФСГ. Наилучшая эффективность. |
| Более 26 | Высокое количество, характерное для синдрома поликистозных яичников. Необходимо использование низких доз, в связи с риском синдрома гиперстимуляции. В некоторых случаях яйцеклетки низкого качества, что снижает вероятность беременности. |
Содержание фолликулостимулирующего гормона (ФСГ) на 2-3 день менструального цикла
Этот показатель также является важным маркером состояния овариального резерва.
По отечественным данным выделяют следующие границы концентраций:
- 3-8 МЕ/л – норма, предполагается хороший ответ на стимуляцию;
- 8-10 МЕ/л – ответ может колебаться от нормального до умеренно сниженного;
- 10-12 МЕ/л – низкий овариальный резерв, сниженный ответ на стимуляцию;
- 12-17 МЕ/л – плохой ответ на стимуляцию и низкая частота наступления беременности;
- Больше 17 МЕ/л – очень плохой ответ на стимуляцию.
Вычисление объема яичника
Формула для расчета объема яичника следующая:
Объем яичника = 0,532 х длина х ширина х толщина.
Что могут сказать данные об объеме яичника? Если у женщины объем яичника менее 8 см?, то предполагается низкий овариальный резерв, если более 12 см? — высокий овариальный резерв.
Содержание антимюллерова гормона (АМГ) и ингибина В
Наиболее информативным является тест, который позволяет определять содержание антимюллерова гормона. У женщин выработка этого гормона осуществляется в гранулезных клетках и достигает максимума в преантральных и антральныхх фолликулах 4 мм в диаметре.
В фолликулах большего размера, а также в фолликулах более 8 мм в диаметре, секреция этого вещества отсутствует.
На рисунке 2 схематично представлены действия АМГ в яичнике:
Схематично изображен рост фолликулов. Показано, что антимюллеров гормон продуцируется первичными и преантральными фолликулами и имеет преимущественно 2 типа воздействия на яичник: 1 – подавляет первичные стадии роста фолликулов, 2- подавляет ФСГ-зависимый рост и селекцию преантральных и небольших антральных фолликулов.
На основании ряда исследований установлено, что содержание АМГ в сыворотке крови напрямую связано с содержанием антральных фолликулов, то есть на основании данных анализа можно проводить оценку состояния овариального резерва. Показано также, что, чем ниже содержание этого гормона в крови, тем хуже ответ яичников на проводимую стимуляцию овуляции.
Интересен тот факт, что антимюллеров гормон может быть использован не только для оценки состоянии овариального резерва, но также и для оценки патофизиологического состояния яичников, например, для подтверждения наличия поликистоза яичников, поскольку при этом заболевании увеличен пул именно антральных фолликулов небольшого размера. Этот показатель может не только являться маркером наличия заболевания, но также и критерием, который позволит оценивать тяжесть нарушений при поликистозе яичников.
Исследование содержания антимюллерова гормона можно проводить в любой день цикла, поскольку его содержание в течение цикла практически не изменяется.
По данным других ученых, исследование содержания антимюллерова гормона лучше проводить на 3-5 день цикла.
Эти данные могут быть использованы при подготовке к проведению ВРТ с целью объективной оценки состояния яичников, а также выбора правильного протокола стимуляции.
На основании оценки ряда вышеперечисленных показателей можно сделать заключение о состоянии овариального резерва женщины:
Низкий овариальный резерв предполагается, если:
- возраст пациентки превышает 35 лет;
- уровень ФСГ на 2-3 д.м.ц. более 10МЕ/л;
- число антральных фолликулов менее 10 мм в диаметре на 2-3 д.м.ц. менее 5 в каждом яичнике;
- объем яичника менее 8 см³;
- низкое содержание антимюллерова гормона.
Высокий овариальный резерв предполагается, если:
- возраст пациентки менее 35 лет;
- уровень ФСГ на 2-3 д.м.ц. менее 8МЕ/л;
- число антральных фолликулов менее 10 мм. в диаметре на 2-3 д.м.ц. более 10 в каждом яичнике;
- объем яичника более 12 см³;
- высокое содержание антимюллерова гормона.
Далее: » Лапароскопия и ЭКО
См. также:
Услуги по лечению бесплодия в клинике «Я здорова!»
- Консультация д.м.н., профессора акушера-гинеколога
- Консультация к.м.н. репродуктолога
- Оценка фертильности супружеской пары и диагностика факторов бесплодия
- Консультация д.м.н. урологом-андрологом
- Обследование супруга и составление «паспорта фертильности» в соответствии с международными стандартами
- Экспертное УЗИ органов малого таза с допплерометрией
- Проверка проходимости маточных труб (ультрасоногистерография, гистеросальпингография)
- Вспомогательные репродуктивные технологии (искусственная инсеминация, ЭКО, ИКСИ, ПИКСИ)
Пошаговые действия по диагностике бесплодия
Пошаговые действия по программе ЭКО
Есть ли овуляция
Диагностика овуляции
Говоря о диагностике овуляции, нужно иметь в виду диагностику факта овуляции и дня овуляции.
Понимание факта овуляции (есть овуляция или нет) необходимо для оценки перспектив естественного зачатия: если она есть, зачатие возможно, если нет, возможно, требуется лечение.
Знание дня овуляции необходимо для расчета оптимального момента для естественного зачатия и при многих видах лечения бесплодия.
- Итак, сначала о том, как понять, есть ли овуляция?
- Понять за 1 минуту
- Достаточно задаться вопросом – есть ли предменструальный синдром (ПМС)?
Если есть, значит, есть овуляция. ПМС без овуляции не бывает. Болезненная менструация – еще один признак овуляции.
Уточним, ПМС – это любые циклические изменения в самочувствии, связанные с приближением менструации.
Это могут быть головные боли, боли в спине, внизу живота, болезненность и/или нагрубание молочных желез, раздражительность, плаксивость, повышенный аппетит, прибавка веса и т.д.
ПМС /или менструальные боли могут быть сильными или очень слабыми, это не имеет значения. Если они есть, значит, есть овуляция.
У 98 женщин с овуляцией из 100 при тщательном расспросе удается выявить ПМС или болезненную менструацию. Крайне редко случается, что при наличии овуляции у женщины нет ни ПМС, ни болезненной менструации. И вот тогда, чтобы понять, есть ли овуляция, приходится прибегать к современным методам диагностики: , тестам на овуляцию, анализам крови на гормоны.
Наиболее распространенный способ диагностики овуляции – это УЗИ.
При регулярном 28-дневном менструальном цикле, чтобы понять, есть ли овуляция, УЗИ надо делать на 21-23 день цикла. Если врач видит желтое тело, значит все в порядке, овуляция есть. При 24-дневном цикле УЗИ надо делать на 17-18 день цикла.
Труднее рассчитать время УЗИ для диагностики овуляции при нерегулярном менструальном цикле. Если появляются симптомы ПМС, УЗИ надо сделать в это время. Желтое тело является подтверждением факта овуляции. Другой подход — делать УЗИ каждые две недели до появления растущего фолликула, затем каждые 3-4 дня.
Для подтверждения факта овуляции также можно определять прогестерон (гормон желтого тела) в крови. Время взятия крови для определения прогестерона – за неделю до ожидаемой менструации при регулярном цикле и при появлении симптомов ПМС при нерегулярном
Определение дня овуляции
Если вы попали к врачу в первой половине цикла (до 14-го дня), он увидит растущий фолликул. Размеры его будут от 6-7 мм на 6 день цикла до 18-22 на 14 день цикла. Такой фолликул называется преовуляторным или доминантным. Именно он овулирует в данном цикле, то есть из него выйдет яйцеклетка, которая может быть оплодотворена.
- Доминантный фолликул растет со скоростью 2 мм в день, начиная с 10 мм (примерно с 6 дня цикла).
- Овуляция происходит при размере фолликула примерно 18-22 мм
- Таким образом, увидев на 8 день цикла фолликул 10 мм, врач легко рассчитает, что овуляция произойдет на 12-14 день цикла, а значит оптимальный дни для зачатия с 13 по 15.
Тесты на овуляцию надо начинать делать за 2 дня до предполагаемого дня овуляции. Рассчитать его можно путем вычитания из длительности цикла 14 дней. Так, при 28-дневном цикле овуляция в идеале происходит на 14 день +/- 2 дня. При нерегулярном цикле «ловить» овуляцию по тестам нецелесообразно: долго, дорого и ненадежно.
Измерение ректальной температуры (температуры в прямой кишке) по утрам – давно ушедший день. Но для тех, кому лень идти на УЗИ или делать тесты на овуляцию, вполне приемлемый, хотя и не очень точный метод.
Желаем вам хорошей овуляции и удачного зачатия!
Фолликулометрия: описание и цели методики, расшифровка результатов
Беременность и рождение долгожданного ребенка – это чудо, которое, к сожалению, недоступно многим. В наше время большинство женщин ответственно и осознанно подходят к вопросам материнства и тщательно планируют беременность.
Раньше с этой целью выполняли измерение базальной температуры и другие малоэффективные процедуры, но современная медицина предлагает новые пути решения проблемы, одним их которых может стать фолликулометрия.
Что такое фолликулометрия
Фолликулометрия – это метод ультразвуковой диагностики, позволяющий проконтролировать изменения, которые происходят в женских половых органах в течение одного или нескольких менструальных циклов.
На сегодняшний день он является самым точным способом определения периода овуляции, что позволяет увеличить шансы успешного оплодотворения яйцеклетки и наступления беременности. Многие пары смогли добиться желаемого результата благодаря этому методу.
Помимо этого, фолликулометрия активно используется в гинекологии для выявления расстройств половой системы, для оценки эндометрия (внутренней оболочки матки) и яичников, определения различных патологических состояний.
Фолликулометрия: цели и задачи
Женская репродуктивная система довольна сложна, в ее основе лежит фолликулярный аппарат, который представляет собой незрелые фолликулы.
Еще во внутриутробном периоде в организме девочки закладывается несколько миллионов фолликулов, но к половому созреванию их остается примерно 500 000.
В процессе каждого менструального цикла к овуляции готовятся сразу несколько фолликулов, но под влиянием гормонального фона один становится доминантным (не исключается появление нескольких доминантных фолликулов).
Именно в нем созревает яйцеклетка, которая выходит в брюшную полость из яичника, улавливается ворсинками маточных труб и продвигается в полость матки, где встречается со сперматозоидами.
Процесс выхода созревшей яйцеклетки из фолликула и яичника называется овуляция.
В области лопнувшего доминантного фолликула формируется желтое тело (лютеиновое) – временная эндокринная железа, функционирующая до наступления месячных или до 12-16 недели беременности (до появления плаценты).
Некоторые циклы могут протекать без созревания яйцеклетки, они называются «ановуляторными», с возрастом их частота увеличивается.
Они могут быть связаны с приемом лекарственных препаратов, гормональными нарушениями, болезнями половых органов, врожденными аномалиями, с воздействием различных неблагоприятных факторов.
Во время такого цикла беременность невозможна, поэтому необходимо выявить причину отсутствия овуляции и устранить ее для восстановления способности к зачатию ребенка.
Для этого назначают разные диагностические процедуры, одной из которых является фолликулометрия.
Именно она позволяет оценить функциональность яичников и созревание фолликулов, подтвердить наличие доминантного фолликула, выявить овуляцию, желтое тело, а также определить толщину эндометрия, полноценность менструального цикла, причины его нерегулярности, некоторые заболевания репродуктивных органов (кисты, миому и т.п.). Фолликулометрия обязательно назначается для контроля работы яичников после их стимуляции для выполнения вспомогательных методов оплодотворения (ЭКО, ИКСИ и других).
Основным недостатком процедуры является необходимость постоянного контроля изменений в половой системе. Стоит отметить, что процедура не может выявить воспалительные изменения в половых органах и брюшной полости, спаечные процессы, с ее помощью невозможно дать оценку проходимости маточных труб. Поэтому, помимо фолликулометрии, врачи назначают дополнительные процедуры.
Показания к фолликулометрии
Фолликулометрия проводится в следующих ситуациях:
- Бесплодие более одного года при условии активной половой жизни без использования контрацепции;
- Гормональные расстройства (ановуляция, синдром усталых яичников, поликистозных яичников и другие);
- Стимуляция овуляции при выявленных нарушениях;
- Подготовка к экстракорпоральному оплодотворению или другим вспомогательным репродуктивным методам, контроль их результатов.
Подготовка к фолликулометрии
Специальной подготовки женщины к процедуре не требуется. Но на период обследования рекомендуется исключить продукты, повышающие газообразование в кишечнике (кондитерские изделия, бобовые, газированные напитки, алкоголь), так как это мешает наблюдению за фолликулами.
Как проводят процедуру фолликулометрии
Фолликулометрия – это ультразвуковой мониторинг циклических изменений. Он проводится двумя видами датчиков: трансабдоминальным и вагинальным.
Если назначают трансабдоминальное обследование, то за час до процедуры стоит наполнить мочевой пузырь. Во время процедуры женщину укладывают на кушетку на спину, следует открыть область от грудины до лобка.
Датчик смазывают специальным раствором и проводят им по кожным покровам.
Если применяют вагинальный датчик, то мочевой пузырь наполнять нет необходимости. На датчик надевают презерватив, смазывают специальным веществом и вводят его во влагалище. Любой способ процедуры абсолютно безопасен и не вызывает болевых ощущений.
Фолликулометрия и ее сроки
Время проведения фолликулометрии назначается врачом-гинекологом из расчета индивидуальных циклических процессов. Чаще всего требуется 4-6 сеансов обследования.
При регулярном 28-дневном менструальном цикле первое исследование проводят на 8-10 сутки после наступления месячных, если он больше 28 дней, то на 10 день или позже, при нерегулярном цикле первое исследование проводят раньше.
Последующие процедуры назначает врач-диагност на основании результатов. Как правило, они выполняются с 1-2 дневными промежутками.
Первое ультразвуковое исследование позволяет определить количество созревающих фолликулов в яичниках, которые достигают размеров 6-9 мм в диаметре. Толщина эндометрия составляет 3 мм, но однородной структуры без различных включений.
Второе УЗИ делают через 1-2 дня (чаще всего на 9-11 день менструального цикла). На этом этапе обнаруживают доминантный фолликул, который отличается от остальных большими размерами (до 10-15 мм в диметре).
Каждый день он увеличивается на 2-4 мм, достигая 20-22 мм. Толщина эндометрия на этом сроке равна 8-12 мм, он имеет линейную структуру, к концу созревания доминантного фолликула приобретает трехслойное строение.
Если на 2-м УЗИ доминантный фолликул не обнаруживают, то фолликулометрию переносят на следующий цикл.
Третье УЗИ выполняют на 12-13 день. Во время него обнаруживают фолликул с признаками скорейшей овуляции, его диаметр примерно 22-32 мм. Эндометрий трехслойной структуры толщиной до 12 мм, если он меньших размеров, то вероятность наступления беременности снижается.
Четвертое УЗИ выполняют на 13-14 день для выявления овуляции: доминантный фолликул не определяется, обнаруживают образование с неровными контурами, позади матки есть свободная жидкость. Если этих признаков нет, то УЗИ назначают на каждый день до тех пор, пока точно не выявят отсутствие овуляции.
Пятое УЗИ выполняют на 15-17 день при условии полноценной овуляции. В этот период обнаруживают желтое тело звездчатой формы, эндометрий трехслойный, толщиной до 13 мм.
Шестое УЗИ проводят на 21-23 день. В это время происходит внедрение оплодотворенной яйцеклетки в полость матки, поэтому важно оценить функциональность эндометрия и желтого тела. Толщина эндометрия не меняется, но он становится более однородным, желтое тело увеличивается в размерах.
Оценка результатов фолликулометрии
Фолликулометрия позволяет проследить развитие фолликулов, желтого тела и изменение эндометрия, а также подтвердить овуляцию.
Признаки овуляции:
- Выявление доминантного фолликула;
- Его исчезновение и формирование желтого тела;
- Появление свободной жидкости в брюшной полости за маткой.
Но, к сожалению, не все процессы могут протекать нормально, в таких случаях процедура выявляет:
- Регрессию фолликула: Во время подобного состояния доминантный фолликул подвергается обратному развитию. УЗ признаки патологии: уменьшение размеров доминантного фолликула, отсутствие желтого тела и свободной жидкости;
- Персистенцию фолликула: Это состояние означает полноценное формирование доминантного фолликула. Но овуляция не наступает. УЗ признаки: определение доминантного фолликула на протяжении всего цикла, отсутствие жидкости и желтого тела;
- Наличие фолликулярной кисты: Если не возникает овуляции, фолликул может трансформироваться в фолликулярную кисту. УЗ признаки: увеличение размеров доминантного фолликула, нет жидкости и желтого тела, сохранение кисты на протяжении нескольких менструальных циклов;
- Формирование ранней лютеиновой фазы: Овуляция не происходит, но формируется желтое тело и начинается синтез прогестерона, который вызывает сморщивание фолликула. УЗ признаки: уменьшение размеров доминантного фолликула, нет свободной жидкости;
- Другие нарушения. Чаще всего вышеперечисленные состояния свидетельствуют о гормональных расстройствах, хотя на основании одной фолликулометрии нельзя ставить точный диагноз, ведь в норме у здоровой женщины бывает несколько ановуляторных циклов в течение года, поэтому процедуру повторяют.
Для записи на фолликулометрию в «Центр ЭКО» в Волгограде позвоните нам по номеру +7 (8442) 59-15-68, мы на связи круглосуточно
Размер фолликула при овуляции: норма для зачатия, по дням цикла в таблице, 20 мм — когда произойдет?
В отличие от животных, организм женщины обладает способностью к зачатию в течение всего года независимо от сезона.
Эта особенность – результат длительного эволюционного процесса, совершенствовавшего репродуктивную систему человека на протяжении многих поколений.
Для зачатия ребенка яичники и матка женщины каждый месяц проходят серию изменений, которая называется менструальным циклом. Рост фолликула, заканчивающийся овуляцией, – одно из ключевых звеньев в этой цепочке.
Фолликул: что это такое, как он развивается?
Что такое фолликул и какая разница между ним и яйцеклеткой? Яйцеклетки являются женскими гаметами, а фолликул представляет собой комплекс, состоящий из яйцеклетки и окружающих его тканей яичника.
Окружающий яйцеклетку эпителий выделяет эстрогены, стимулирующие рост фолликула.
Яйцеклетки закладываются в организме девочки еще в первые недели ее внутриутробного развития, а образование фолликулов происходит, когда девушка уже созрела и у нее должны начаться месячные.
Размеры фолликула по дням цикла (в таблице)
В начале каждого цикла в яичнике начинают расти несколько одинаковых по размеру клеток одновременно. Их число может быть разным, но в среднем равно 6–10. Когда у женщины созревает менее 6 фолликулов в месяц, могут возникать проблемы с зачатием и необходимость в дополнительной стимуляции.
Какого размера должен достичь фолликул для того, чтобы произошла овуляция? С 5-го дня цикла среди растущих фолликулов выделяется один доминантный. Он активно растет, достигая 20–22 мм к 13–14 дням, а остальные регрессируют, возвращаясь к прежним размерам. В таблице представлены нормы размеров фолликула в зависимости от дня цикла:
| День цикла | Диаметр фолликула (мм) |
| 1–4 | До 4 |
| 5 | 5–6 |
| 7 | 8–9 |
| 8 | 12 |
| 9 | 14 |
| 10 | 16 |
| 12 | 20 |
| 13 | 22 |
| 14 | 24 (овуляция) |
Причины отклонений от нормы
Обычно ежемесячно созревает 1 фолликул, но в каком-то из циклов их может быть больше. Это бывает обусловлено наследственной предрасположенностью или происходит после приема стимулирующих лекарств. В этом случае женщина может зачать и родить двух и более малышей.
Наличие 6–10 антральных фолликулов при каждом цикле является нормой, но у некоторых женщин их может быть больше или меньше. 12 и больше растущих в один цикл клеток встречается при гиперфункции яичников или является результатом гормональной стимуляции перед ЭКО.
При овариальной недостаточности в яичнике насчитывают менее 6 антральных фолликулов вплоть до их отсутствия. Причины данного состояния:
- физиологические (уменьшение женской фертильности с возрастом, при кормлении грудью);
- врожденное недоразвитие яичников (вследствие хромосомных аномалий или при нарушении внутриутробного развития плода);
- гормональный дисбаланс (при гипо- и гипертиреозе, бесконтрольном приеме оральных контрацептивов);
- недоедание, анорексия;
- стресс;
- воспаление;
- инфекция;
- облучение.
Как можно определить размеры фолликула?
Для измерения фолликулов гинекологи используют ультразвук. УЗИ позволяет определить их число и увидеть, какого размера достигли фолликулы, а также каково их местоположение в яичниках.
Трансвагинальное УЗИ является более предпочтительным, так как дает точную картину происходящих в яичниках процессов. Исследование может проводиться один раз или несколько.
Серию УЗИ используют для мониторинга процесса овуляции у женщин, имеющих проблемы с зачатием, а также в ходе медикаментозной подготовки перед процедурой ЭКО.
Что делать в случае отклонений?
В случае если УЗИ показало наличие отклонений, женщину направляют на дополнительные обследования, включающие:
- определение уровня половых гормонов в крови (эстрадиол, лютеотропный гормон, ФСГ);
- анализ крови на пролактин;
- исследование мазка из влагалища.
На основании полученных результатов врач определяет причину и приступает к лечению. Большинство нарушений овуляции хорошо поддаются терапии с использованием подходящих для каждого конкретного случая методик.
Овариальный резерв яичников: как определить, как повысить, норма и анализы
Независимо от показателей здоровья и образа жизни количество яйцеклеток естественным образом сокращается. Так у новорожденных девочек он составляет примерно 1,5 миллиона фолликулов, к моменту первой овуляции их становится уже примерно 300 тысяч, а к 35 годам — всего 25 000.
Как определить овариальный резерв?
Оценка овариального резерва чрезвычайно важна для диагностики репродуктивной функции женщины, ведь если яйцеклеткам не из чего созревать, откуда взяться детям?
На вооружении врача-репродуктолога есть несколько инструментов для определения количества яйцеклеток, например экспертная оценка с помощью УЗИ.
Врач, с помощью современного аппарата УЗИ с высокой разрешающей способностью может визуально определить сколько фолликулов способно созреть в яичниках.
Этот метод позволяет достаточно точно определить количество антральных фолликулов и дать прогноз для оценки репродуктивного потенциала на длительные сроки.
Фолликулогенез
На какой день делать УЗИ определения овариального резерва?
Согласно принятым клиническим рекомендациям, такое УЗИ рекомендовано проводить на 4-7-й день менструального цикла. Развитие фолликулов в этот период, дает максимально информативную картинку для исследования.
Какие анализы сдавать?
Помимо УЗИ, в распоряжении репродуктолога есть и другие методы подсчета количества яйцеклеток:
- анализ уровня фолликулостимулирующего гормона (ФСГ). Уровень ФСГ напрямую зависит от фолликулярного резерва, но так как он меняется в течении цикла, анализ на этот гормон традиционно сдают на 2-5 день цикла.
- анализ уровня антимюллерова гормона (АМГ). Это наиболее точный анализ показывающий уровень репродуктивной функции яичников. Снижение значения АМГ напрямую указывает на ее угасание. Сдавать рекомендуется на 2-4 день менструального цикла, но в зависимости от клинической ситуации может проводиться в любой день цикла.
Уровни гормонов и фертильность в разные периоды жизни
Норма овариального резерва
Адекватные параметры АМГ для благоприятного прогноза.
Как для любой точной оценки, для этого фактора существуют значения нормы:
- Для УЗИ. Во время ультразвукового исследования, врач определяет количество фолликулов размером менее 10 мм. Таких клеток у женщины репродуктивного возраста должно быть не меньше 5-6 в одном срезе каждого яичника. Если эти показатели ниже, то прогноз на беременность может быть неблагоприятным даже в случае применения методов ВРТ.
- Для ФСГ критически параметры равны 10-12 МЕ/л Повышение концентрации этого гормона выше этих значений указывает на снижении.
- Для АМГ низким считается его показатель менее 1,2 нг/л. Анализ АМГ — наиболее точный прогностический фактор для оценки репродуктивной функции и поэтому к качеству и точности этого анализа обычно предъявляются максимальные требования.
Для получения достоверной информации о запасе яйцеклеток и репродуктивном потенциале яичников нужно обязательно учитывать результаты всех трех исследований — число антральных фолликулов на УЗИ, концентрации ФСГ, уровень АМГ. Обязательно придерживаться сроков сдачи анализов и рекомендованного времени проведения УЗИ.
От чего же происходит снижение количества яйцеклеток?
Как уже было сказано выше, количество яйцеклеток с возрастом снижается естественным путем. Но в случае, если снижение происходит не в соответствии с нормой, или перед репродуктологами стоит задача добиться беременности при низком уровне — это становится проблемой. Даже методы ВРТ могут дать сбой в таком случае, ведь с возрастом падает не только количество, но и их качество.
Причинами выходящими за пределы возрастных изменений могут быть:
- последствия хирургических операций;
- воспалительные процессы в яичниках;
- генетическая предрасположенность к раннему истощению придатков;
- факторы окружающей среды, работа с токсичными веществами и излучениями;
- образ жизни;
- вредные привычки, особенно алкоголь и курение.
Естественная беременность при сниженном овариальном резерве пусть и возможна, но маловероятна, но даже использование ЭКО имеет в этом случае некоторые особенности.
Изменение женской фертильности с возрастом
Эко при низком овариальном резерве
Стандартные программы ЭКО, включающие гормональную стимуляцию, в нашем случае сопряжены с большим риском.
Когда в запасе остались считанные клетки, стимуляция яичников может за раз опустошить и так крохотный резерв, а гарантии, что именно эта попытка будет удачной, никто не даст.
Именно поэтому, таким пациентам обычно проводится ЭКО в естественном цикле, без дополнительной гормональной стимуляции. Так у женщины остается больше попыток и общие шансы на успех процедуры повышаются.
Если же и эти попытки не дадут результата — всегда остается возможность воспользоваться донорскими клетками.
Шалфей при снижении овариального резерва
В древности, даже не зная о существовании яичников, использовались различные травы для увеличения шанса на зачатие. Одно из таких растений – шалфей.
По некоторым исследованиям, отвар шалфея может повысить количество созревающих фолликулов, но даже если это этот эффект проявится, скорость опустошения запаса яйцеклеток только вырастет, а терапия сократит время на возможное эффективное лечение.
Поэтому, мы не рекомендуем подобной терапии, лучше обратитесь к специалистам в клинику.
Как увеличить овариальный резерв?
Формально, количество яйцеклеток увеличить невозможно, ведь сами фолликулы формировались еще на ранних стадиях развития плода.
Применение оральных гормональных контрацептивов может сократить «расходование» клеток, но проблему не решает.
Технически, некоторый запас преантральных клеток (предшественники антральных) сохраняется и в период климакса, и даже позже.
Проблема в том, что истощенные ткани и уже не могут обеспечить их созревание должным образом, а сами преантральные фолликулы не реагируют на гормональную стимуляцию и не развиваются.
К счастью, существует и активно применяется в нашей клинике технология по активации яичников.
Ткани яичника, во время проведения лапараскопической операции, временно изымаются из организма, проходят процедуру активации в лаборатории и заново подсаживаются на свое место.
Такая технология требует специального оборудования и навыков врачей, но практически отвечает на вопрос «Можно ли увеличить овариальный резерв?» положительно.
Да можно, и мы это делаем!