- Врач может назначить Вам одну или две инъекции продленного инсулина в сутки (утром и вечером).
- Сколько инъекций (1 или 2) будет назначено, зависит от времени действия конкретного препарата инсулина (действует он сутки или меньше) и от инсулина, который вводится на еду.
- Часто днем фон обеспечивается за счет «хвостов» пищевого инсулина, а длинный инсулин вводится только на ночь.
- При схеме, при которой дневной фон поддерживается за счет пищевого инсулина, следует помнить, что если Вы будете пропускать прием пищи и не вводить короткий инсулин, то Вам днем не хватит фонового инсулина.
Потребность в базальном инсулине может меняться в течение суток.
Но в целом, правильно подобранная доза базального инсулина в обычном режиме (без острых заболеваний и пр.) меняется редко. Не надо без причины каждый день изменять дозу базального инсулина. Регулировать колебания глюкозы крови в результате приема пищи надо коротким инсулином.
Доза базального инсулина адекватна, если глюкоза крови в пределах целевого уровня утром натощак, ночью и в период пропусков пищи.
Базальный ночной инсулин должен «держать» тот уровень глюкозы, который был перед сном. Т.е. если доза базального инсулина подобрана правильно, то с каким сахаром Вы легли спать, с таким и должны встать.
Какие существуют требования к базальным инсулинам?
Основное требование – отсутствие пика действия. Инсулин должен действовать максимально ровно. Иначе на пике действия возможны гипогликемии. Все генно-инженерные базальные инсулины (протамин, хумулин Н, базал, генсулин Н, протафан и др.
) являются пиковыми (имеют пик действия) и это их существенный недостаток.
Профиль действия этих инсулинов такой: начало — через 1-2 часа с момента подкожного введения; «пик» — 5-8 часов; общая продолжительность действия — 16-18 часов (изначально была заявлена 24 часа).
Аналоги сверхдлительного действия (лантус, гларгин, левемир, туджео, тресиба) являются беспиковыми инсулинами (инсулины «плоского» действия) и это их огромное преимущество.
Как правильно подобрать фоновый инсулин?
При диабете 2 типа часто инсулинотерапия начинается с инъекции инсулина на ночь («подколка»). При диабете 1 типа базальный инсулин также часто вводится 1 раз вечером.
Оценивать дозу вечернего базального инсулина необходимо по уровню глюкозы крови ночью и утром.
Ночью и утром уровень глюкозы крови находится в пределах целевого уровня, значит, доза инсулина подобрана правильно.
Часто на практике увеличение дозы ночного базального инсулина осуществляется по уровню глюкозы натощак. Если глюкоза крови утром выше целевых значений, просто увеличивается доза ночного инсулина. Это не совсем верный подход. Необходимо сначала разобраться, почему утром высокий уровень глюкозы.
Утренняя гипергликемия – одна из самых сложных проблем в лечении сахарного диабета.
Причиной высокого уровня гликемии утром могут быть:
- Высокий уровень гликемии перед сном.
- «Поздний ужин»: («медленная» еда вечером, которая «вылазит» ночью и «висит» всю ночь).
- Недостаток инсулина.
- Недостаточная продолжительность действия инсулина.
- Ночные гипогликемии.
- Феномен «утренней зари».
- «Ранний ужин» при СД 2.
- Рост уровня глюкозы после пробуждения («стресс пробуждения», феномен «ноги на пол»).
В этом перечне не перечислены такие технические причины, как неисправность шприц-ручки, загиб канюли, испорченный инсулин, введение в места липодистрофий и др.
Чтобы проверить дозу базального ночного инсулина, надо правильно поужинать. Ужин должен быть не позднее, чем за 4 часа до сна. Также ужин должен быть необильным и «легким». При проверке базы на ужин нельзя есть макароны, гречку, перловку, сложные продукты (пельмени, блины, плов и пр.
), творог и продукты из него (сырники, запеканка и др.), жирные продукты. Можно: пшенную кашу, геркулес, отварную картошку, отварные и свежие овощи, отварное мясо, отварная рыба, хлеб.
Смысл раннего ужина: если поужинать поздно и соответственно поздно ввести короткий инсулин, то действие короткого инсулина наслоится на действие базального инсулина и нельзя будет правильно оценить дозу базального инсулина.
Смысл «легкого» ужина: продукты должны усвоиться организмом до того, как человек ляжет спать, т.е. еда должна быть «быстрой». Если поужинать «медленной» едой, она «вылезет» ночью и всю ночь будет повышать уровень глюкозы крови.
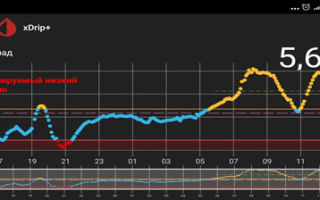
Следующий момент – замеры глюкозы. Если нет мониторинга, замеры надо делать как минимум 5 раз: перед сном; в 00.00; в 03.00; в 06.00 и перед завтраком. Для этого заводится будильник (или спящему пациенту измеряет другой человек).
Еще лучше измерять каждые 2 часа. Желательно (многие считают, что обязательно) такую проверку проводить не одну ночь, а три ночи, что исключить случайные колебания. Если четко вырисовывается проблемный участок, на нем надо провести замеры каждый час.
Какие возможны варианты
1) Глюкоза ночью и утром в пределах целевого уровня – оптимальная доза базального инсулина.
2) Линейный рост — нехватка базального инсулина (мало инсулина).
На мониторинге мы видим, что глюкоза крови с 01.00 непрерывно растет, значит надо увеличивать дозу базального инсулина. Но, если на ужин ели «тяжелую» пищу (пельмени, макароны, много мяса и др.), то это может «вылезать» еда!
3) Рост глюкозы крови начинается ближе к утру и растет постепенно — недостаточная продолжительность действия инсулина (инсулин «не тянет» до утра).
- Что можно сделать в таком случае:
- а) сместить время инъекции на более позднее время;
- б) попробовать увеличить дозу инсулина – если нет тенденции к низкому уровню глюкозы;
- в) вводить инсулин в более «медленное» место (ногу);
- г) заменить инсулин на аналог.
4) Низкий уровень глюкозы ночью, а утром высокий. Такая ситуация говорит об избытке базального инсулина.
Если доза базального инсулина избыточна, то ночью может быть низкий уровень глюкозы крови, на что организм реагирует выбросом гликогена из печени и уровень глюкозы крови растет (так называемый «откат»).
Гипогликемия чаще возникает на пике действия инсулина длительного действия (если вводится «пиковый» инсулин). Гипогликемию человек может и не почувствовать.
Может быть просто приступ потливости (человек просыпается весь мокрый), человеку могут сниться кошмары, а также могут возникнуть другие неспецифические симптомы. Гипогликемия может длиться несколько минут и ее можно не «поймать» при измерении глюкозы (иногда даже на мониторинге).
Вместо гипогликемии фиксируются высокий уровень глюкозы и увеличивается доза инсулина. Но вместо снижения глюкозы крови получаем еще больший рост. Такая ситуация часто встречается при введении «пиковых» инсулинов. Это синдром Сомоджи — синдром передозировки инсулина.
5) Резкий рост глюкозы под утро — «утренняя заря».
В такой ситуации мы видим, что ночью глюкоза находится в целевом диапазоне, но с 4-5 утра начинается резкий рост. Борьба с «зарей» непроста. Если человек на помпе, на это время выставляется большая доза введения инсулина.
Если нет, «зарю» надо «скалывать» коротким инсулином. И часто «скалывать» надо на предупреждение (т.е. путем мониторинга или частых замеров четко определяется, в какое время начинается заря, и короткий инсулин вводится до этого времени, т.к.
когда «заря» развернулась, «сколоть» ее непросто).
6) Рост уровня глюкозы после пробуждения («стресс пробуждения», феномен «ноги на пол»).
Ситуация похожа с «утренней зарей», но возникает после того как человек проснулся. Т.е. человек проснулся с нормальным уровнем глюкозы крови, получает базальный инсулин суточного действия, не завтракает и не вводит инсулин короткого действия.
Казалось бы, глюкоза крови не должна расти (еды нет, базальный инсулин есть). Однако нередко, чем дольше не ест человек, тем больше растет глюкоза и плохо «скалывается» коротким инсулином. Это печень начинает Вас «кормить», раз не хотите есть сами.
В такой ситуации надо ввести привычку завтракать вскоре после пробуждения.
В целом, ситуации с утренней зарей, передозировкой или нехваткой инсулина бывает очень сложно дифференцировать.
Проверка базального инсулина в течение дня осуществляется пропуском пищи. Чтобы оценить базу с утра до обеда, утром не вводится короткий инсулин, до обеда ничего не есть, измерять глюкозу каждый час.
Чтобы оценить участок с обеда до ужина, между завтраком и ужином должно пройти не менее 4 часов, в обед не вводится короткий инсулин, пропускается обед, измеряется глюкоза каждый час. Аналогично – участок от ужина до сна.
На протяжении всего проверяемого периода не должно быть перекусов, введения дополнительных доз инсулина.
Способ проверки базы пропуском еды не подходит, если дневной фон обеспечивается за счет «хвостов» короткого инсулина (т.е. инсулин длительного действия с продолжительностью действия менее 12 часов вводится 1 раз в сутки на ночь). Проверка базы должна в отсутствие физической активности, острых заболеваний, стрессов. Нельзя проверять базу после перенесенной гипогликемии.
Инсулин повышен (понижен)! что делать — клиника доказательной медицины neplacebo
В последние годы на прием приходит все больше людей, обеспокоенных результатами анализа крови на инсулин.
Как его выраженное снижение, так и превышение верхней границы референсных значений заставляет людей подозревать у себя диабет, ходить по врачам и вновь и вновь определять уровень инсулина натощак и под нагрузкой.
Подавляющее большинство этих исследований делается без показаний и порождает необоснованные тревоги, ненужные контрольные обследования, а иногда и необоснованное лечение. Давайте разбираться.
❓Что такое инсулин?
Инсулин – гормон, который помогает глюкозе (проще говоря – сахару) попасть из крови в клетки (то есть, снижает уровень сахара крови).
Глюкоза в кровь поступает из внутренних запасов (когда мы не едим – например, ночью), а также из углеводов пищи (та еда, которая в кишечнике расщепляется до глюкозы и всасывается в таком виде в кровь), а клетки организма используют ее для получения энергии.
Уровень глюкозы в нашей крови в норме поддерживается в довольно узких пределах независимо от того, голодаем мы или объедаемся пирожными.
Инсулин и другие гормоны регулируют процесс так, чтобы сахар не снижался ниже нормы (а то мозг «отключится») и не повышался выше (иначе клетки будут страдать, разовьется диабет и его осложнения).
Грубо говоря, если мы голодаем или бегаем марафоны, или даже просто спим ночью, то организм снижает выработку инсулина, а если едим булку с вареньем, то поджелудочная железа быстренько выбрасывает в кровь то количество инсулина, которое нужно для усвоения поступившей из этой булки и этого варенья глюкозы. При снижении выработки инсулина или при нарушении его действия развивается сахарный диабет. Подробнее о диабете здесь https://www.neplacebo.ru/saharnyj-diabet-napominaem-osnovnoe/
❓Что такое инсулинорезистентность?
Инсулинорезистентность – снижение биологического ответа на действие инсулина. То есть, ткани не воспринимают его так же хорошо, как в норме, и для проникновения глюкозы из крови в клетки требуется бОльшее количество инсулина. Если поджелудочная железа не способна вырабатывать такое количество инсулина, то глюкоза крови начинает повышаться.
Это один из главных механизмов развития диабета 2 типа. Снижение чувствительности к инсулину встречается очень часто (до 1/3 взрослого населения США, по России точных данных нет). Подавляющее большинство случаев инсулинорезистентности связано с ожирением по центральному типу, то есть с накоплением жира в области талии. При этом развивается т.н.
метаболический синдром , подробнее про него здесь https://www.neplacebo.ru/pora-izmerit-okruzhnost-talii/Инсулинорезистентность часто встречается при синдроме поликистозных яичников (даже при нормальной массе тела, и особенно – при избыточной), а также при наличии в анамнезе гестационного диабета. Снижение чувствительности к инсулину — один из главных факторов сердечно-сосудистого риска, поскольку инсулинорезистентность часто сопровождается повышением давления, развитием диабета и атеросклероза.
Точных и доступных средств для измерения чувствительности к инсулину нет, но это обычно и не нужно. Для установления диагноза метаболического синдрома не требуется измерять уровень инсулина. Для того, чтобы дать рекомендации о снижении массы тела при ожирении, этого тоже не нужно.
Иногда мы используем измерение инсулина и глюкозы с высчитываем индекса НОМА для определения типа диабета в неясных случаях.
Проблема в том, что тема инсулинорезистентности сейчас стала очень модной, особенно среди гинекологов, гинекологов-эндокринологов, гастроэнтерологов , инстаграм-целителей и людей, увлекающихся биохакингом.
Эндокринологи тоже подвержены этой моде Всем подряд назначается определение уровня инсулина, расчет индекса HOMA, и даже пять раз определяют уровень глюкозы и инсулина в ходе теста с нагрузкой глюкозой (натощак и затем каждые полчаса).
В результате такого обследования часто получается найти повод для испуга. Вот типичные вопросы, которые люди задают на очном приеме, на форумах и в мессенджерах:
❓«У меня (моего ребенка) повышен уровень инсулина! Сахар при этом в норме. Обследование проводилось по поводу лишнего веса. Это диабет 2 типа?»Ответ: нет, это не диабет 2 типа. Диабетом называется хроническое повышение уровня сахара крови выше определенных значений.
Нормальный уровень глюкозы натощак с большой вероятностью говорит об отсутствии диабета, в качестве дополнительных обследований можно использовать тест с нагрузкой глюкозой или определение уровня гликированного гемоглобина.
Нет необходимости смотреть уровень инсулина (у многих людей с ожирением он будет повышен, и нам заранее известно, что люди с ожирением в группе риска по развитию диабета 2 типа), чтобы дать совет о снижении массы тела. Следить далее нужно не за инсулином, а за уровнем сахара крови.
Ну и стараться изменить режим питания и физических нагрузок, конечно.
❓«У меня (моего ребенка) слишком низкий уровень инсулина и С-пептида!Уровень глюкозы и гликированного гемоглобина на нижней границе нормы. Это начало диабета 1 типа?»
Ответ: нормальный уровень глюкозы и гликированного гемоглобина исключают диагноз сахарного диабета (любого типа), и повода смотреть инсулин и С-пептид не было.
Низкий уровень инсулина и С-пептида при нормальном уровне глюкозы у детей и молодых взрослых — норма, а при дефиците массы тела — практически закономерность, и говорит о хорошей чувствительности тканей к инсулину.
В таких случаях не стоит делать более ненужных обследований.
❓«У меня ужасно повышен уровень инсулина после углеводной нагрузки, хотя глюкоза в норме! Это диабет? Что делать?»Ответ: успокоиться и понять, что норм для уровня инсулина в ходе теста с 75 г глюкозы не существует, поэтому лаборатория указывает рядом с результатом «тощаковые» нормы. Выброс инсулина происходит каждый раз, когда мы пьем сок или едим картофельное пюре, иначе мы не смогли бы усвоить ту глюкозу, которая всасывается после такой еды в кишечнике. Цель определения инсулина после глюкозной нагрузки непонятна.
❓«У меня высокий уровень инсулина, и поэтому мне назначен метформин. Сделала анализ через месяц, но инсулин все такой же высокий, почему он не снижается?»Ответ: основное показание для назначения метформина – сахарный диабет 2 типа. В этом легко убедиться, прочитав инструкцию.
Один из механизмов его действия — улучшение чувствительности к инсулину; польза от его применения доказана в основном для пациентов с диабетом 2 типа.
Его могут использовать также при преддиабете (когда сахар уже выше нормы, но «не дотягивает» до диабетических цифр) и иногда применяют при синдроме поликистозных яичников (хотя основания для таких рекомендаций не такие уж прочные).
Но это не препарат для снижения уровня инсулина, хотя часто и у врача, и у пациента возникает соблазн полечить анализы. И это даже не препарат для лечения ожирения, хотя из-за его дешевизны и безопасности он иногда используется с целью снижения массы тела под девизом «а вдруг поможет».
❤Не болейте! ❤
«Подсадишь на инсулин — что же я делать буду?», сахарный диабет — болезнь не только для сладкоежек
Что это за болезнь такая — сахарный диабет?
Сахарный диабет — это хроническое неинфекционное заболевание. Оно характеризуется повышенным уровнем глюкозы в крови, который возникает либо из-за полного дефицита инсулина, либо в результате некорректного его взаимодействия с рецепторами организма.
То есть, когда мы говорим о диабете, мы подразумеваем либо сахарный диабет первого типа, при котором своего собственного инсулина нет, и мы его возмещаем, либо сахарный диабет второго типа, когда свой собственный инсулин есть, но он работает некорректно на уровне гормонов и рецепторов: либо рецепторы не видят инсулин, либо рецепторов мало. Или инсулин есть, его много, но рецепторы его плохо чувствуют.
В сахарном диабете первого типа никто не виноват — это генетическая поломка. Чаще всего она возникает в детском возрасте, или сразу после рождения, или до 20 лет. Сейчас планку обнаружения такого типа сахарного диабета увеличили до 35 лет.
А вот сахарный диабет второго типа носит многофакторный характер, порог его диагностирования — более возрастные люди, от 45 лет и старше.
Так как у таких пациентов приобретается целый багаж хронических заболеваний, нарастает масса тела, а уровень физической активности снижается.
«Вопрос в тактике лечения сахарного диабета: либо мы возмещаем отсутствие инсулина, либо используем лекарства, которые будут улучшать в организме механизмы чувствительности к нему, либо выведем лишний сахар в крови через мочу»
У людей с ожирением риск развития сахарного диабета в несколько раз выше. Например, у человека нет лишней массы тела, но есть родитель с сахарным диабетом второго типа. А у другого, допустим, диагностировано ожирение, а у его родителей заболевания не было. Так вот вероятность развития диабета выше во втором случае.
Генетика влияет, но образ жизни на этой чаше весов перевешивает. Если человек активный, питается в своей норме калорийности и потребляет столько, сколько расходует, — то, несмотря на наличие родственников с сахарным диабетом, у него меньшая вероятность развития такого недуга.
А у человека, набравшего лишнего за 5 или 10 лет и далекого от любого уровня физической активности, сахарный диабет разовьется с большой долей вероятности. Вопрос только в сроках — когда организм устанет компенсировать нарастание лишней массы тела.
«Или „тащишься“, или едешь с высокой скоростью»
Сама по себе жировая ткань достаточно гормонально активна и выделяет большое количество гормоноподобных веществ. Пища поступает в организм человека и распадается на жиры, белки и углеводы.
Для того, чтобы поддерживать постоянный уровень глюкозы в определенном интервале, работает компенсаторный организм — поджелудочная в своем режиме выделяет инсулин. Когда человек ест сверх нормы — поджелудочная выделяет дополнительный инсулин.
А когда есть лишняя масса тела, то инсулину тяжелее работать, потому что уменьшается чувствительность к нему.
Клетки организма плохо чувствуют этот инсулин, потому что их становится меньше. Пока инсулин дойдет до клетки через жировую прослойку — пройдет время, а сахар уже не в норме, организм снова увеличивает выработку инсулина в лавинном режиме. Лишняя масса тела — определенный балласт. Когда нет жировой прослойки, ничто не мешает спокойной коммуникации между рецепторами и инсулином с глюкозой.
Я бы сравнила этот процесс с пробкой на дороге: или ты долго едешь в машине и «тащишься» до пункта назначения, или едешь на трассе с высокой скоростью и успеваешь всё сделать быстро, когда ожирения нет.
Как реагируют люди, узнав, что у них диабет?
Когда рассказываешь человеку о том, что у него — сахарный диабет первого типа, то сразу объясняешь ему весь дальнейший расклад. Сначала пациент просто не верит, что у него такая болезнь, потому что ты начинаешь рассказывать про инсулин, необходимость изменения образа жизни, а человек себя чувствует нормально.
С людьми, у которых сахарный диабет второго типа, немного проще. Человека часто предупреждали в поликлиниках о подобном развитии событий, он знал о факторах риска, был предварительно предупрежден, что такое может случиться, поэтому и воспринимает ситуацию спокойнее. Разумеется, все пациенты расстраиваются.
Человек жил, не принимал никаких лекарственных препаратов, не особо задумывался о том, что ест. А теперь доктор ему сказал, что у него диабет — и нужно всё менять. Трагедии, слезы и истерики случаются редко, в основном у женщин.
Мужчины вообще более логичны и менее эмоциональны, а узнав о недуге сразу спрашивают — что делать?
«Некоторые пациенты, узнав о том, что у них сахарный диабет, берут себя в ежовые рукавицы. Они настолько хорошо контролируют свой рацион и физическую активность, что мы снижаем дозы препаратов до минимума. Их мало, но они есть — это очень дисциплинированные люди»
Вторая категория пациентов — старающиеся, но время от времени бросающие лечение. Первое время после того, как они с доктором встретятся, все хорошо, а потом, через годик, они приходят с картиной уже менее радужной.
Всё просто: люди устали, выгорели. Чаще всего это возрастной контингент — у всех свои пищевые привычки, свой уклад жизни. Пациенты, уставшие контролировать сахар и соблюдать предписания, приходят с декомпенсацией.
Есть третья категория людей: они изначально настроены негативно, потому что придется принимать таблетки, поэтому они выбирают ничего не делать. Мы встречаемся намного чаще, чем хотелось бы, потому что они приходят с постоянной декомпенсацией.
У врачей связаны руки: доктора делают для пациентов всё — в рамках возможного, а человек с сахарным диабетом не хочет ничего менять. Мы не можем оставлять сахар «болтаться», поэтому прибегаем к инсулинотерапии. Но тут тоже возникают сложности, потому что пациенты не хотят окунаться в активную терапию.
Такие люди считают инсулин наркотическим веществом: «Подсадишь на инсулин — и никогда его потом не уберешь, что же я потом делать буду?», — частая фраза на приемах. Есть даже те, кто в принципе отказывается от лечения, а потом их на скорой привозят.
И там их никто не спрашивает — инсулин ставить или нет. Они сами доводят себя до жизнеугрожающего состояния.
«Доширак» с булкой на завтрак….
У меня был один пациент. Я не могла понять, почему у него так скачет сахар. Попросила его вести дневник питания.
Я обычно всегда рекомендую так делать, но тут настойчиво предложила, чтобы человек некоторое время бдительно записывал в приложении для подсчета калорийности то, что он ест.
Пациент принес дневник питания, а там — «Доширак» с булкой на завтрак. А я еще понять не могу, почему сахар пляшет. И у меня спрашивают — почему таблетки не работают?
Пациент, больной сахарным диабетом первого типа, ставит инсулин на то количество углеводов, которые он потребляет, но только первое время.
Человек сначала формирует свою продуктовую корзину и понимает свои «тренды по сахару в крови», то есть наблюдает, как ведет себя сахар с определенным количеством съеденных углеводов, подсчитывает, сколько требуется на них инсулина. Затем пациент адаптируется и ориентируется в еде спокойно.
«С человеком со вторым типом сахарного диабета опять же всё обстоит несколько проще. Собственная секреция у него есть, тут важно контролировать размер порций и учитывать количество и качество углеводов. Нужно понимать, что такое быстрые и сложные углеводы».
У человека есть глюкометр, и он знает, сколько сахара в крови ему стоит съесть кусочек тортика. Он замеряет сахар до его приема и после, а затем смотрит, насколько сахар повысился. У меня есть пациенты, которые в умеренных количествах едят шоколад, но при этом они не могут есть овсяную кашу, потому что сахар взлетает до небес.
Работа желудочно-кишечного тракта у всех индивидуальна, поэтому человек со вторым типом сахарного диабета становится исследователем самого себя. Буквально две недели он постоянно контролирует свой рацион, а дальше контроль превращается в рутину, происходит один-два раза в неделю в разное время — нет необходимости считать калорийность постоянно.
Некоторым пациентам мы рекомендуем рассчитывать калорийность порций методом тарелки или ладони — это часто работает.
Зачем нужна инсулиновая помпа?
Существует несколько способов введения инсулина — с помощью шприц-ручек и инсулиновой помпы. Последняя нужна не всегда и не всем. Чаще всего ее используют пациенты с диабетом первого типа. Для них с таким приспособлением удобнее жить.
Это возможно, когда пациент готов обучиться работе с ней, ведь она — то же, что и любой гаджет — если дать пожилому человеку новейший смартфон и старенький телефон, мало вероятно, что он станет вникать в технические сложности и нюансы. Инсулиновая помпа не заменяет поджелудочную железу, она с постоянной скоростью вводит человеку определенное количество инсулина.
Эту скорость подачи человек регулирует в настройках. Поэтому очень важно разбираться в том, что такое углеводный коэффициент и фактор чувствительности к инсулину, например. Нужно уметь ориентироваться в определенных ситуациях. Например, завершилась у больного подача инсулина, а для некоторых это может сыграть критическую роль.
Человек, у которого сахар самостоятельно не держится, заметил это через 5 часов — стремительно развивается гипергликемия. Если пациент вовремя заметил, то может предпринять некоторые самостоятельные шаги, а если нет, то есть угроза экстренного состояния.
18-летняя дочь Кейт Мосс — Лила — прошлась на совместном шоу люксовых брендов Fendi и Versace
с инсулиновой помпой на бедре: у девушки сахарный диабет первого типа.
Для пациентов с сахарным диабетом второго типа помпа не совсем подходит. Такие люди вообще избегают инсулинотерапии — и очень ее боятся. Им назначают инсулинотерапию чаще всего в экстренных ситуациях, когда дело доходит до реанимации.
Или в ситуациях, когда человек не соблюдает диету, а все препараты уже перепробованы — остается только инсулинотерапия.
Увы, но у взрослых людей все еще бытует мнение, что есть волшебная таблетка, которая полностью обратит процесс вспять — снизится масса тела, сахар крови окажется в норме. Но это не так.
Какие самые страшные последствия диабета?
Это диабетическая ретинопатия (тяжелое заболевание глаз), снижение зрения вплоть до слепоты, диабетическая стопа (появление на ее коже глубоких незаживающих язв), изменения в костной системе на фоне постоянной гипергликемии, плохая компенсация, которая может приводить к ампутации нижних конечностей, полинейропатия (множественное поражение периферических нервов).
Вообще само нарушение работы нервной системы может по-разному проявляться — в виде постоянного болевого синдрома в руках и ногах, онемения, жжения, могут также появляться язвы, потому что человек плохо чувствует места избыточного давления обуви на ткани. В крайней степени — поражение почек, повышение давления, гемодиализ… Но таких пациентов, к счастью, очень мало.
Как уберечь себя от сахарного диабета?
Если вы заметили за собой совокупность таких симптомов, как лишняя масса тела, постоянная сухость во рту, учащенное мочеиспускание как днем, так и ночью, длительная заживляемость ранок, фурункулез, — это повод обратиться к эндокринологу. Или обнаружили, что теряете массу тела, хотя режим питания не меняете — едите, а наестся не можете. Это тоже «звоночки» для посещения специалиста.
Здоровому человеку нужно следить за количеством и качеством поглощенной пищи, питаться умеренно, по голоду, не переедать. Следить за собственной массой тела. Нужно питаться сбалансировано, не обходить стороной сезонные фрукты, ягоды и овощи. Обязательно необходимо следить за тем, чтобы клетчатка была в рационе.
Любому человеку важно знать, что такое свободные сахара. Их мы и должны контролировать. Это тот сахар, который добавляется производителями в продукт — в соус, например, поскольку это хороший консервант.
Я бы посоветовала смотреть, из чего состоит тот или иной продукт, сейчас же везде пишут состав. Не всегда те продукты, на которых написано «без сахара» — действительно без него. В них могут добавлять фруктозу, сахарозу, крахмал.
Это все — углеводы и сахара.
В идеале — планировать свое питание, то есть хотя бы примерно знать, что вы съедите на завтрак, обед и ужин, чтобы не переедать и не быть голодными.
Также очень важно быть социально и физически активными в долгосрочной перспективе — найти себе любое занятие по душе, которое по силам будет проводить регулярно, тогда вероятность, что вы вдруг узнаете о собственном сахарном диабете второго типа — крайне мала.
Чем опасен инсулин: мифы и реальность
Инсулин — гормон, который вырабатывается в поджелудочной железе. Основное его действие – регуляция углеводного обмена. Если его вырабатывается недостаточно или ткани организма перестают реагировать на его действие, то развивается сахарный диабет 1 или 2 типа. При этом заболевании нужна инсулинотерапия (регулярное введение инсулина), чтобы восполнить его нехватку.
При сахарном диабете 1 типа инсулинотерапия является главным методом контроля гипогликемии, а людям с СД 2-го типа ее назначают, когда компенсация заболевания с помощью диеты, рекомендованных физических нагрузок, лекарственной терапии становится затруднительной или невозможной.
Многие пациенты боятся начинать использовать инсулин, необоснованно отказываются от его применения, руководствуясь неверными представлениями о его действии и свойствах. Этот материал — попытка разобраться с основными мифами об инсулинотерапии; узнать, чем так опасен инсулин, можно ли отказаться от его использования?
Мне назначили инсулин, значит мой диабет очень тяжелый
Нет. Это лишь означает, что вашему организму нужно помочь поддерживать уровень сахара в крови с помощью инъекций инсулина.
Если у вас СД 1 типа, то введенный инсулин восполнит нехватку собственного, который не может производить поджелудочная железа.
При сахарном диабете 2 типа инсулин назначается, если он необходим для эффективного контроля гликемии и снижения риска осложнений сахарного диабета2.
Инсулин вреден для организма
Это не так. Вреда организму инсулин при сахарном диабете не наносит. Он наоборот компенсирует нехватку этого важного гормона, поддерживает обмен веществ, нормализует уровень сахара в крови1,2.
Инсулин опасен и вызывает осложнения
Осложнения при сахарном диабете возникают из-за скачков уровня глюкозы в крови, а инсулин как раз помогает удерживать уровень сахара в крови в рамках целевых значений, не допускать его падения или чрезмерного повышения. Лечение необходимо, чтобы гипергликемия (высокий уровень сахара в крови) не вызывала осложнений: нарушений функции почек, глаз, сосудов, «диабетической стопы», осложнений сердечно-сосудистых заболеваний1.
После уколов будут отеки
Причина отёков не в инсулине, а в сильно повышенном уровне сахара в крови и состояниях, которые из-за этого развиваются. Назначение инсулина позволяет взять гликемию под контроль.
После подбора дозы в течение нескольких дней отеки пропадают и, если уровень сахара правильно контролируется, то больше они не появляются 1,4.
Уколы инсулина это больно
Страх перед уколами испытывают многие, поэтому сегодня для инъекций рекомендуют использовать шприц-ручки или специальные инсулиновые шприцы. Иглы у них очень тонкие, их длина такая, что дальше подкожной клетчатки (куда и должен попасть инсулин во время укола) препарат не пойдет. Благодаря этому инъекции инсулина безболезненны, страх перед уколами со временем проходит3.
Можно посоветоваться с врачом и узнать о возможности поставить инсулиновую помпу. Она самостоятельно подает инсулин через катетер, который устанавливается под кожу на длительный срок1.
А вдруг случится гипогликемия?
Главная цель инсулинотерапии – оптимальный контроль гликемии. Это достигается двумя путями:
- Нормализация образа жизни – питание, двигательная активность, режим дня.
- Подбор врачом схемы введения лекарственных препаратов, в том числе инсулина. Она индивидуальна для каждого пациента, учитывает особенности организма, течение диабета, возраст, характер питания, привычки, другие данные1.
Для самостоятельного управления заболеванием необходимо научиться самоконтролю уровня глюкозы в крови, проведению инъекций инсулина, а также правилам коррекции доз инсулин для достижения индивидуальных целевых показателей.
В «Школе диабета» также учат узнавать признаки гипогликемии, что можно сделать, чтобы ее не допустить. Регулярные измерения глюкометром показателей уровня сахара в крови позволяют вовремя заметить снижение уровня гликемии и принять рекомендованные врачом меры.
Уколы – это сложно
Если вы используете шприц-ручку, то ампула с инсулином уже вставлена в нее, доза набирается автоматически.
Инъекция занимает небольшое время, это позволяет сохранить высокое качество жизни пациентов, использующих инсулинотерапию.
На специальных шприцах указаны и миллилитры, и единицы инсулина, а сам препарат упакован в небольшой флакон, примерно с палец размером. Набор нужной дозы не потребует дополнительных усилий3.
Я буду вынужден колоть инсулин на виду у всех
В большинстве случаев в день приходится делать от 1 до 4 уколов. Если время, когда нужно сделать укол, совпало с выходом «в свет», то можно выбрать комфортное для себя место, и сделать инъекцию там, не привлекая лишнего внимания3.
На моем теле будут точки от проколов, синяки
Правильная техника введения может снизить вероятность появления следов от уколов. Иглы для введения инсулина очень тонкие, острые, с гладкой поверхностью. Они практически не травмируют кожу, если делать укол по инструкции к шприц-ручке или шприцу3.
Выбирайте для укола место, где подкожный слой толстый (живот, ягодицы). После укола лучше не вынимать иглу сразу и резко, а задержать ее на 10 секунд и извлекать спокойно3.
От уколов инсулина толстеют
Набор массы тела в данном случае не связан с введением инсулина. Повышение веса возможно в отдельных случаях:
- страх развития гипогликемии и увеличение потребления пищи;
- масса тела снижается при высоких показателях глюкозы в крови, а после достижения контроля ее уровня, возвращается к прежней;
- изменение процессов регуляции аппетита в ЦНС;
- уменьшение выделения глюкозы с мочой.
Снизить влияние этих факторов контролировать свой вес можно, если соблюдать диету, рекомендованную врачом, регулярно заниматься доступной физкультурой1, то вполне можно 1, 5.
Кто колет инсулин, тот может не соблюдать диету!
При любом типе сахарного диабета важно поддерживать постоянный и приемлемый уровень глюкозы в крови с помощью диеты и физической активности. Если есть все подряд, то сахар в крови будет «скакать», провоцировать то гипер-, то гипогликемию. Соблюдение назначений, в том числе диеты и инсулинотерапии, позволяет эффективно управлять диабетом и сохранить высокое качество жизни1,2.
Когда не хватает инсулина..
Когда не хватает инсулина…
Сахарный диабет 1-го типа встречается намного реже, чем 2-го — примерно в 10 процентах от всех видов диабета. Однако жизненно важная зависимость от инъекций инсулина ставит диабет 1-го типа в разряд сложных заболеваний, требующих постоянного контроля и лечения.
О самых главных моментах инсулинозависимой болезни нам рассказал профессор, доктор медицинских наук, заведующий кафедрой эндокринологии и терапии Нижегородской государственной медицинской академии Леонид Григорьевич СТРОНГИН.
— Чем отличается сахарный диабет 1-го типа от 2-го?
Сахарный диабет — это большая группа метаболических заболеваний (связанных с нарушениями обмена веществ.- Ред.), отличительной чертой которых является повышенное содержание сахара в крови. Высокий уровень глюкозы, в свою очередь, тянет за собой различные поражения органов и систем, прежде всего страдают сосуды и нервы.
У каждого типа сахарного диабета свое происхождение. Например, существует вторичный диабет, который часто развивается после удаления поджелудочной железы.
Между тем, сахарный диабет 1-го и 2-го типа возникает сам по себе, вне зависимости от других болезней. Основная причина — нехватка инсулина для обеспечения нормальных процессов обмена веществ.
При сахарном диабете 1-го типа выработка инсулина нарушена в результате гибели бета-клеток поджелудочной железы из-за воспалительного процесса.
При сахарном диабете 2-го типа тоже страдает секреция инсулина, но она нарушается по причине снижения чувствительности тканей к этому гормону. В итоге организму требуется большее количество инсулина, чем его вырабатывается.
- Коротко говоря: в первом случае инсулина изначально не хватает, во втором — относительно не хватает.
- — Как происходит гибель бета-клеток?
- — Сахарный диабет 1-го типа развивается чаще в молодом возрасте у людей, генетически предрасположенных к этому заболеванию.
Провоцирующими факторами могут стать сильные стрессы, тяжелые инфекции и даже большое количество сладкого, например, если человек способен съесть за день ведро варенья — поверьте, на моей практике и такое бывало. Часто болезнь может проявить себя на фоне гриппа, просто потому что это достаточно распространенная инфекция.
Но самое главное: ни один из этих факторов не подействует при отсутствии генетических повреждений бета-клеток.
В том же случае, когда виновны гены, развивается неинфекционное воспаление бета-клеток — инсулит.
Болезнь течет медленно и незаметно. И когда остается лишь 10-20 процентов бета-клеток, возникает диабет 1-го типа.
— Можно ли остановить коварную болезнь в стадии преддиабета?
— Преддиабет, или инсулит, — это скрытая стадия. Заметить ее очень сложно, тем более у детей и подростков, которые являются основной массой заболевших диабетом 1-го типа. Ученые всего мира ищут пути решения этой проблемы.
К сожалению, скрытая стадия под действием неблагоприятных факторов быстро переходит в болезнь. Как только наступает критический перелом в повреждениях бета-клеток, диабет разворачивается мощной картиной: появляется жажда, избыточное мочеотделение, иногда вплоть до комы.
Конечно, для заболевших и их родственников, особенно для родителей, диагноз «сахарный диабет 1-го типа» звучит как приговор. Это драма для всей семьи. Люди долгое время надеются, что болезнь сама по себе исчезнет, как страшный сон. Должен огорчить — этого не будет.
— Как помочь больному принять новую реальность?
— Надо просто понять суть болезни и внимательно выполнять рекомендации врача. Не стоит искать правду у людей заблуждающихся, которые предлагают нетрадиционные методы лечения.
Почему у пациентов иногда возникает повод для сомнения? Дело в том, когда мы только начинаем лечить сахарный диабет 1-го типа инсулинотерапией, еще неповрежденные бета-клетки «радуются» своему спасению и уровень глюкозы в крови быстро приходит в норму. Создается впечатление, что болезнь отступила.
Этот период получил название «медовый месяц». Но, к сожалению, завершение этого процесса неизбежно. И прекращать введение инсулина нельзя.
— Почему многие относятся к инсулину как к страшному лекарству?
— Потому что не понимают, что это не лекарство, а жизненно необходимый гормон. Неправильно нагружать работой оставшиеся слабые бета-клетки, стараясь отказаться от инсулина.
Надо думать о другом: для того чтобы предотвратить тяжелые осложнения болезни, требуется определенный уровень сахара в крови, который не должен колебаться. Без инсулина этого не добьешься.
Инсулин устранит все симптомы диабета, уберет жажду, нормализует низкую массу тела, поддержит иммунитет.
— В чем заключается диагностика?
— Трудность в обнаружении заболевания бывает только до того момента, когда врач приходит к выводу, что надо проверить уровень сахара в крови натощак. При сахарном диабете 1-го типа он обычно повышен.
Высокий сахар можно выявить и после физической нагрузки, значит, удалось захватить самое начало заболевания. Но это бывает крайне редко.
Иногда при постановке диагноза мучают сомнения при определении типа диабета, особенно когда человек полный (в то время как для 1-го типа характерно сильное похудание). В этом случае остается только наблюдать за пациентом.
Самое главное — при сахарном диабете 1-го типа, как правило, нет ни высокого давления, ни избыточной массы тела, ни ишемической болезни сердца. Есть только высокий сахар и отсутствие инсулина, который незамедлительно надо восполнить инсулинотерапией.
-Существуют ли ограничения для занятий спортом?
— Физкультура при инсулинозависимом диабете несомненно полезна. Но надо иметь ввиду, что физическая нагрузка вызывает быстрое снижение уровня глюкозы в крови, то есть гипогликемию.
Лучшее время для упражнений — сразу после еды и ни в коем случае не натощак. До и после занятий спортом нужно обязательно проверять уровень сахара в крови.
Признаки гипогликемии надо знать. Глюкометром нужно пользоваться также во всех случаях, когда возникает непонятное самочувствие. Рассчитывать на свою способность определять низкий или высокий сахар по ощущениям ненадежно. Например, при высоком давлении тоже нередко нет головных болей, а цифры на тонометре зашкаливают.
— Какое будущее в лечении диабета 1-го типа?
— Медицина развивается семимильными шагами. Ученые сейчас разрабатывают инсулины, которые сами будут подстраиваться под уровень сахара в крови на молекулярном уровне.
Также ведутся исследования по пересадке бета-клеток. Сначала ученые пробовали пересаживать кроличьи и эмбриональные бета-клетки, но они уничтожались иммунной системой в течение трех месяцев.
Теперь проводится пересадка бета-клеток в печень, после чего подопытные получают иммуносупрессивные препараты, чтобы подавить иммунитет и преодолеть отторжение. В этом случае бета-клетки живут долго, но с помощью иммуносупрессоров (иммунодепрессантов) снижается сопротивляемость организма, что тоже опасно.
Есть еще один способ пересадки бета-клеток. Дело в том, что у больных сахарным диабетом 1-го типа чаще всего страдают почки. В том случае, когда осложнение уже необратимо и требуется трансплантация почки, можно пересадить и поджелудочную железу, закрепив все это иммуносупрессорами.
Конечно же, такие способы лечения применяются только в самых тяжелых случаях. Кстати, в Нижнем Новгороде Приволжский окружной медицинский центр проводит сейчас подбор больных для трансплантации поджелудочной железы.
Екатерина КОРОЛЕВА.