|
16.12.2021
| Еще вчера человек жил, смеялся, общался со своими близкими, строил планы на будущее, как вдруг… внезапно умер. Тромбоэмболия. Проще говоря, оторвавшийся тромб закупорил кровеносный сосуд. Что самое печальное, от такого страшного диагноза не застрахован никто. Почему в организме человека образуются тромбы и как свести к минимуму вероятность их появления, рассказывает руководитель Центра сосудистой хирургии им.Т.Топпера, главный сосудистый хирург ФГБУ СЗОНКЦ им. Л.Г. Соколова ФМБА России, флеболог, к.м.н., доцент СПбГМА, FESVS, FESC Алексей Владимирович Светликов |
– Алексей Владимирович, о том, что в кровеносной системе могут образовываться сгустки, знают практически все. Но каковы причины их появления? И кто находится в группе риска? – Начнем с того, что тромбы возникают постоянно. Это нормальная защитная реакция организма. Ведь любое, даже микроскопическое повреждение сосуда требует восстановительной операции: тромб формируется для того, чтобы предотвратить дальнейшую кровопотерю. Проблемы же начинаются лишь тогда, когда это функция дает сбой и в артериях или венах человека начинают образовываться сгустки крови. Да, существует два вида тромбоза: артериальный и венозный. Причем оба одинаково опасны, ибо могут привести к осложнениям, вплоть до инвалидности или летального исхода. Основными же причинами образования тромбов более века назад немецкий ученый Рудольф Вирхов назвал повреждения эндотелия (внутреннего слоя сосуда), нарушение процесса свертывания крови и замедление кровотока. Это так называемая триада Вирхова. То есть в группе риска находятся пациенты после хирургических операций и травм, женщины во время беременности и после родов, те, кто долгое время пребывал на постельном режиме или принимает гормональные контрацептивы. Высока вероятность образования тромбов у курильщиков, так как у них повышается вязкость крови, сужаются сосуды. В этом же списке люди с анатомическими особенностями, например, с синдромом Мея-Тернера (состояние, при котором происходит значимое передавливание подвздошной вены рядом расположенной артерией), пациенты с заболеваниями сердца или периферических сосудов. К неблагоприятным факторам врачи также относят алкоголизм, наркоманию, малоподвижный образ жизни, излишний вес, онкологические и наследственные заболевания вроде тромбофлебита. Образование сгустков крови в венах нижних конечностей значительно увеличивается у тех, кто вынужден часто и много перемещаться на самолетах; кто готов сутками, согнув ноги в коленях, сидеть у телевизора. Даже существуют термины – «синдром экономического класса» и «телевизионный тромбофлебит». Хотя в группе риска и бухгалтеры, офис-менеджеры, программисты и вообще все, чья работа так или иначе связана с сидячим положением. И, конечно, куда же без коронавирусной инфекции! Сегодня мы часто наблюдаем пациентов с артериальным или венозным тромбозом, появившимся вследствие перенесенного заболевания. Причем у многих происходит так называемый тотальный тромбоз, который требует срочного хирургического вмешательства.
– Можно заранее как-либо узнать о своей предрасположенности к тромбозу? На какие тревожные симптомы нужно обращать внимание?
— Надо понимать, что тромбоз вен и тромбоз артерий различаются по своей симптоматике. Так, тромбоз венозной системы может повреждать как поверхностные, так и глубокие вены. Для тромбоза поверхностных вен характерна боль в области тромбированной вены, появление уплотнения и покраснения кожи по ходу вены и отечности в этой зоне. Возможно также ухудшение общего самочувствия: слабость, недомогание, озноб, повышение температуры тела. Основной признак тромбоза глубоких вен (ТГВ) – это ярко выраженный отек конечностей (стопы, голени, бедра, иногда всей ноги). Кожа пораженной ноги может быть бледной и местами синюшной, температура пораженной конечности на 1,5 – 2 градуса выше по сравнению со здоровой. Однако в некоторых случаях тромбоз глубоких вен поначалу может протекать бессимптомно, из-за чего пациенты обращаются за медицинской помощью, когда болезнь уже запущена. Между тем именно при тромбозе глубоких вен существует вероятность развития тромбоэмболии легочной артерии, которая в 30% случаев вызывает внезапную смерть в течение получаса. Но даже если этого удается избежать, примерно у половины больных после ТГВ, хотя они и принимают антикоагулянты, развивается посттромботический синдром. У 15% пациентов он протекает в особо тяжелых формах, с ярко выраженной отечностью конечностей, хронической болью и венозной хромотой, а у 3 – 4% образуются венозные язвы. Увы, около трети больных в течение 10 лет после обнаружения тромбоза все же теряют трудоспособность. Если учесть, что венозный тромбоз в основном возникает у активных людей в возрасте от 20 до 50 лет, то картина получается весьма безрадостной. Поэтому хочу подчеркнуть: при подозрении на развитие заболевания необходимо срочно обратиться к врачу. Ведь своевременная терапия существенно снижает вероятность тяжелых последствий.
- – Своевременная терапия, как я понимаю, это прием препаратов, препятствующих тромбообразованию?
- – Какие сегодня существуют методы ранней диагностики этого заболевания?
- – Что порекомендуете делать для заблаговременной профилактики тромбоза?
– Не только. Иногда у больного может быть сразу несколько серьезных факторов, провоцирующих тромбоз глубоких вен. Поэтому помимо антикоагулянтной терапии пациенту может понадобиться хирургическое вмешательство. Дело в том, что антикоагулянты не удаляют тромб из просвета сосуда, их прием лишь блокирует процесс образования новых сгустков. На сегодняшний день наиболее перспективными средствами удаления тромбов являются эндоваскулярные малоинвазивные методики, когда операция выполняется под местной анестезией, без разрезов, через небольшие проколы в сосудах. Пациенты после подобных вмешательств могут выписаться из стационара уже на 2 – 4-й день после операции. К эндоваскулярным методам относят тромболизис, когда прямо к тромбу подводят катетер, через который вводят специальное лекарство. После манипуляции в течение двух-трех дней тромб может рассосаться. Однако подобная операция показана не всем, поскольку имеет ряд противопоказаний. Альтернативным методом эндоваскулярного удаления тромбов является механическая ротационная тромбэктомия (извлечение тромба специальным инструментом через небольшой надрез). Данная технология в настоящий момент представляет наибольший интерес, так как не имеет серьезных побочных осложнений и позволяет добиться высоких результатов лечения. В некоторых случаях, в дополнение к вышеописанным подходам, для устранения основной причины тромбоза приходится прибегать к еще одному – имплантации венозного стента. – Их много. Но первичным, несомненно, является ультразвуковое дуплексное сканирование. Оно используется при заболевании как вен, так и артерий. Это наиболее распространенный и безопасный метод определения тромбоза. По крайней мере он дает возможность поставить диагноз и решить: необходима пациенту срочная операция или нет. Другие более сложные диагностические методы – это КТ, МРТ, рентген-контрастное исследование. Но назначать их себе самостоятельно не стоит. Призываю сначала обратиться к квалифицированному специалисту, который точно определит, какое именно исследование нужно конкретному пациенту. Это сэкономит время и средства. Кроме того, выявить степень индивидуальной предрасположенности к тромбоэмболии поможет своевременное обследование на гены наследственной тромбофилии и антифосфолипидный синдром. Оно показано тем, у кого тромбоз уже произошел, а также при наличии случаев тромбозов или тромбоэмболий у кровных родственников (особенно в возрасте до 50 лет). – Простые вещи. Надо вести здоровый, подвижный образ жизни. Физическая нагрузка улучшает кровообращение, препятствует возникновению застоя в крови. Правильно питаться, больше употреблять растительной пищи, не содержащей холестерин. Не допускать обезвоживания организма. Нехватка жидкости повышает вязкость крови. Женщинам со склонностью к варикозному расширению вен и жалобами на тяжесть в ногах необходимо отказаться от высоких каблуков. В такой обуви икроножная мышца, помогающая поднимать венозную кровь вверх по сосудам, сокращается очень мало, постепенно атрофируется и выполняет эту функцию плохо. Регулярное ношение компрессионного антиварикозного трикотажа в значительной степени помогает профилактике тромбоэмболических осложнений как у женщин, так и у мужчин с варикозным расширением вен. Необходимо контролировать давление, беречь себя от травм и проходить плановые обследования не реже одного раза в год. Все эти нехитрые действия и сохранят ваше здоровье.
Беседу с А.В.Светликовым провела Ирина Ботузова.
Материал опубликован в газете «Санкт-Петербургские ведомости» № 235 (7072) от 15.12.2021
Возврат к списку
Симптомы и лечение постинъекционного флебита
Методы лечения постинъекционного флебита Симптомы флебита и его внешние характеристики Причины постинъекционного флебита
Внутривенные инъекции – это процедура, ежедневно проводимая десятки раз в большинстве медицинских учреждений. Даже такое простое вмешательство может вызвать ряд осложнений. Стоит рассмотреть, почему возникает постинъекционный флебит, каковы симптомы этого состояния, и какое лечение нужно проводить.
Почему возникает
Постинъекционный тромбофлебит – воспаление венозной стенки в результате неправильной постановки капельницы, катетера или другого внутривенного вмешательства. Спровоцировать флебит после инъекции может лекарственное вещество, которое было слишком быстро введено или на которое организм отреагировал слишком агрессивно.
Данному заболеванию присвоен код по МКБ-10 – «I80». Эти данные необходимы врачу для внесения информации в амбулаторную карту.
Постинъекционный флебит на руке может быть вызван следующими причинами:
- Механическое повреждение вены;
- Занесение инфекции;
- Несоблюдение стерильных норм для проведения манипуляции;
- Слишком широкая игла;
- Чрезмерно большой объем вводимого в вену препарата;
- Длительное пребывание катетера в вене;
- Высокая концентрация действующих веществ в растворе для инъекции.
Причины постинъекционного флебита
Тромбофлебит – постинъекционное осложнение, возникающее на фоне образования кровяных сгустков из-за замедления кровотока в результате венозного воспаления. Во время прокола кожи и вен, реагируют нервные окончания. Они вызывают сокращение мышц сосудов, что также повышает риск тромбообразования.
На заметку!
Риск занесения инфекции через катетер выше при постановке капельниц дома, как при вызове скорой помощи, так и при самостоятельном выведении пациента из запоя.
Симптоматика
Постинъекционный флебит вены проявляется в течение нескольких часов или даже суток после вмешательства в венозное русло. Болезнь проявляется следующими симптомами:
- Утолщение вены в месте инъекции;
- Боль при попытке совершить действие;
- Отвердение мягких тканей в месте укола;
- При попытке прикоснуться возникает резкая пульсирующая боль;
- Место укола отекает;
- Гиперемия развивается через сутки.
Патологическому процессу подвергаются и окружающие ткани. Отек уменьшается только через несколько суток. Постепенно участок, где проводилась инъекция, становится бордовым, потом синеет.
Важно!
Если на этом этапе пациент не получит должной помощи, разовьются серьезные осложнения.
Через несколько суток постинфузионный флебит проявляется еще более агрессивными симптомами:
- Конечность перестает свободно разгибаться и сгибаться в суставе;
- Краснеет поверхность кожи;
- Повышается температура тела до критических отметок;
- Увеличиваются и становятся болезненными лимфатические узлы.
Если помощь не оказана, начинается инфильтрация сосудистых стенок. Происходит нагноение. В процесс вовлекаются близко расположенные артерии.
На заметку!
Лечение постинъекционного флебита в запущенной стадии проводится только хирургическим путем. Но своевременная терапия дает возможность избежать операции.
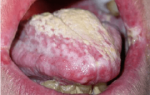
Визуально невозможно не заметить проявлений флебита после катетера или неудачного внутривенного укола. На фото можно увидеть, как выглядит данная патология.
Симптомы флебита и его внешние характеристики
Диагностические мероприятия
Если после инъекции возник тромбоз, важно незамедлительно посетить врача. Лечением сосудистых заболеваний занимается флеболог. Предварительный диагноз он сможет поставить уже после осмотра, но для подтверждения патологии и дифференцирования ее от других нарушений требуются следующие процедуры:
- Общий анализ крови;
- Анализ на свертываемость;
- Рентген конечности с постинъекционным флебитом;
- УЗИ вены в месте воспаления.
Тщательное обследование пораженной области тканей позволит врачу убедиться в правильности поставленного диагноза и подобрать адекватное лечение. Только грамотными терапевтическими методами можно предотвратить развитие тяжелых осложнений.
Принципы лечения
В большинстве случаев пациенты обращаются за помощью в начальных стадиях воспаления на фоне образования тромба. Благодаря этому можно применять консервативное лечение.
На заметку!
Чтобы не пришлось делать операцию, лечение следует начать в течение первых трех суток после начала постинъекционного флебита.
Тактика консервативного лечения
Начальные стадии постинъекционного тромбофлебита можно лечить медикаментозно. Вены восстанавливаются, если препараты правильно подобраны и применяются регулярно.
Цели медикаментозного лечения сводятся к следующему:
- Остановить воспалительный процесс;
- В случае проникновения инфекции нейтрализовать ее действие;
- Восстановить нормальную циркуляцию крови в конечности;
- Вернуть прежнее целостное состояние венозным стенкам.
Препараты, назначаемые для лечения постинъекционного флебита, помогают снизить вязкость крови, уменьшить воспалительный процесс и болевой синдром. Лечение на начальных этапах патологии заключается в применении следующих медикаментозных групп:
- Нестероидные противовоспалительные препараты (НПВС);
- Лекарства для укрепления венозной стенки и ускорения кровообращения;
- Антикоагулянты;
- Фибринолитики;
- Антибиотики.
Методы лечения постинъекционного флебита
Препараты могут применяться перорально, внутримышечно, внутривенно и даже эндолимфатическим способом. Последний метод позволяет быстро создать необходимую концентрацию лечебного вещества в пораженных тканях. НПВС можно использовать в виде гелей. Многие врачи советуют местно применять также Гепариновую и Троксевазиновую мазь.
Местные компрессы
Повысить эффективность общей терапии можно с помощью постановки компрессов. Для этой процедуры можно использовать следующие средства:
- Раствор коллоидного серебра;
- Мази на основе серебра (Аргедин);
- Гепарин;
- Спиртовые растворы.
Такие процедуры можно проводить, если воспалительный процесс начал спадать. Согревающие компрессы неприменимы, если патология протекает в острой форме.
На заметку!
Любые препараты с серебром в составе следует использовать при присоединении бактериальной инфекции, так как это вещество является мощным натуральным антибиотиком, к которому бактерии неспособны выработать резистентность.
Хирургическое лечение
Хирургическое вмешательство показано, если проведенная консервативная терапия оказалась малоэффективной. Операцию назначают и в случаях, когда пациент поздно обратился за помощью, и вена на конечности успела нагноиться. В таком случае хирургическое вмешательство нужно, чтоб сохранить человеку жизнь, так как проникновение гноя в кровь вызовет сепсис, и даже летальный исход.
Операция проводится под местным наркозом. Реабилитация после вмешательства занимает несколько недель. На этапе восстановления конечность необходимо обматывать эластичным бинтом. Большую часть времени конечность нужно поднимать на уровень тела.
На заметку!
В некоторых ситуациях врач может назначить физиотерапию. Однако такие процедуры не проводятся в острый период воспаления и после выполнения хирургических надрезов.
Своевременное лечение постинъекционного флебита позволяет избежать осложнений и спасти человеку жизнь. Чем раньше будет начата терапия – тем в большей безопасности будет пациент.
Постинъекционный тромбофлебит
Содержание
- Осложнение после внутривенного вмешательства
- Флебиты — это воспалительные процессы, локализирующиеся на стенках вен, возникают вследствие травматического воздействия на венозные стенки или попадания внутрь раздражающих веществ, а также на фоне инфекций и сопутствующих заболеваний.
- Постинъекционный флебит — это осложнение после внутривенного вмешательства, проявляющегося воспалением венозной стенки. Очаг воспаления может охватывать различные области стенки сосуда, в зависимости от этого различают:
- Перифлебит — преимущественное воспаление окружающей сосуд клетчатки, сочетающееся с флебитом и часто с тромбозом;
- Эндофлебит — воспалительный процесс на внутренней поверхности вены, возникает после инфицирования или травмирования стенки сосуда;
- Панфлебит — поражение всех венозных оболочек.
Причины и диагностика
Постинъекционный и постинфузионный флебит может развиваться после травмирования стенок сосуда катетерами, установленными для инфузий, инъекций и капельниц. Степень и характер поражения зависят от многих факторов:
- материала, из которого изготовлен катетер;
- длины и диаметра иглы;
- длительности нахождение в вене;
- объема и концентрации вливаемого раствора;
- соблюдения санитарных правил.
Причиной заболевания является неправильное введение препарата в вену
Причиной могут быть гипертонические концентрации вводимых с помощью капельницы веществ, раздражающих стенки сосуда. При введении с большой скоростью раствора доксициклина гидрохлорида, хлористого кальция и калия, 40% раствора глюкозы и других веществ, наблюдается повышенный риск развития таких осложнений.
После введения часто наступает спазм, вызванный нарушением нервных окончаний, сужение просвета вены, развитие воспалительного процесса. На этом этапе вследствие замедления кровотока возможно образование тромба.
- С катетером возможно проникновение инфекции, после чего течение болезни становится более тяжелым, требующим применения безотлагательного лечения постинъекционного флебита .
- Постинъекционный флебит часто развивается при внебольничных вмешательствах — при применении капельницы для купирования запоев в домашних условиях, при проведении срочных детоксикационных мероприятий, включающих в себя инъекции в/в при попытках суицида, у наркоманов после инъекций агрессивных наркотических препаратов.
- В таких случаях первично возникает эндофлебит, при котором поражается внутренняя выстилка сосуда, в дальнейшем возможно прогрессирование процесса и развитие тяжелых осложнений.
Диагностика осуществляется на основании клинических признаков. Важным звеном в постановке диагноза является гистологическое исследование, при котором выявляется замещение клеток гладких мышц фиброзной тканью. Такая картина характерна для хронического флебита, берущем начало от постинъекционного.
Симптоматика и состояние больного
Тромбофлебит развивается из-за альтерации сосудистых стенок, физико-химических изменений состава крови
Очаги флебитов, после проведения в/в инъекций возникают, как правило, на поверхности вен верхних конечностей. С самого начала заболевания быстро нарастает гиперемия кожного покрова, вызванная течением воспалительного процесса. Она быстро распространяется по проекции пораженной вены.
При осмотре определяется отечность подкожной клетчатки и мягких тканей, их инфильтрация. Отмечается повышение температуры тела больного до 38-39 градусов, кроме того наблюдается увеличение и небольшая болезненность регионарных (как правило, подмышечных и локтевых) лимфоузлов. Вена имеет вид утолщенного жгута, напоминающего соединительную ткань.
Общее состояние больного заметно ухудшается, отмечается острая боль в пораженном участке, развивается отек конечности. К концу 2-3 суток в процесс вовлекается нижняя треть предплечья и кисть руки. Если к этому этапу не поставлен диагноз и не начато лечение, то возможен переход воспаления на соседнюю артерию. Сужение просвета в вене и замедление кровотока способствует развитию тромбоза.
В этой стадии возможны диагностические неточности, ввиду схожести картины флебита и флегмоны. Если тромб закупоривает центральный венозный ствол, то возможен рефлекторный спазм ближайшей к нему артерии, что может приниматься за проявления функциональной артериальной непроходимости.
Методики терапии
В большинстве случаев для терапии флебита после в/в инъекций применяется консервативное лечение, которое включает в себя:
- терапию нестероидными противовоспалительными препаратами — нимесулид, ибупрофен;
- антибактериальную терапию (эндолимфатическое введение);
- применение антикоагулянтов;
- местное лечение — повязки с препаратами серебра.
В случаях, когда отмечается нетяжелое поражение поверхностных вен, вызванное в/в инъекциями, то требуется только консервативное лечение, направленное на снятие воспаления и купирование болевого синдрома. Если имеет место более обширный процесс с присоединением бактериальной инфекции, то терапия должна быть комплексной, направленной на:
- купирование воспалительного процесса;
- борьбу со спазмом и гипертонусом стенок сосуда;
- усиление венозного кровотока;
- снижение вязкости крови;
- борьбу с тромбообразованием;
- стабилизацию тонуса гладкой мускулатуры вен;
- снятие отеков и улучшения циркуляции лимфы.
При лечении воспаления используются нестероидные противовоспалительные препараты, как перорально, так и в виде мазей. Предпочтение отдается НПВП нового поколения, но наряду с ними успешно используются такие как бутадион, нимесулид и другие.
При присоединении инфекции определяется тип возбудителя и назначается профильная антибактериальная терапия флебита. Препараты могут вводиться эндолимфатическим путем, с целью повысить их концентрацию в очаге инфицирования .
Флебит поражает такие важные кровеносные магистрали, как вены
На место возникновения воспаления наносятся мази с содержанием гепарина и троксевазина, уменьшающие воспаление и улучшающие венозную проходимость. Для профилактики тромбообразования применяют трентал и другие современные медикаменты.
Лечение флебитов, вызванных в/в инъекциями и инфузиями, проводится в условиях стационара, ввиду опасности возникновения опасных для жизни осложнений, таких как тромбоэмболия, или развитие флегмоны.
Переход флебита в хроническую форму чреват развитием печеночной недостаточности. Поэтому важно проводить адекватное своевременное лечение всех состояний, вызванных травмированием вен при в/в введении лекарств.
Самолечение флебитов, возникших на месте внутривенных инъекций, может нести прямую угрозу не только здоровью, но и жизни пациента, поэтому нужно вовремя обращаться за медицинской помощью.
Тем, кто перенес это заболевание или находится в группе риска его развития (при частых в/в инфузиях), необходимо корректировать свой образ жизни, сочетая отдых с пешими прогулками, бросить курить, исключить из своей жизни все факторы, вызывающие спазм сосудов.
Рекомендуем также почитать
Постинъекционный флебит
Постинъекционный тромбофлебит развивается из-за альтерации сосудистых стенок, физико-химических изменений состава крови, замедления кровотока, изменения свертывающей и антисвертывающей системы крови, циркуляции в крови микроорганизмов.
Постинъекционный тромбофлебит возникает также как реакция организма на чрезмерные химические или механические агрессии. Инъекции вызывают раздражение, которое влияет на нервные окончания, которые заложены в станках сосудов вен, вследствие чего возникает длительный спазм вен.
Кровоток в таких случаях замедляется, из-за чего образуются тромбы, вызывающие раздражение нервных окончаний венозной стенки. Это вызывает еще больший спазм, спазм основного ствола и коллатералей. Венозный спазм, в вою очередь, вызывает артериальный спазм.
Последний может образоваться также и вследствие перехода воспаления с вены на соседнюю с ней артерию. Длительный спазм и тромбоз вен заставляют подниматься венозное давление в венах и капиллярах. Они отекают в результате этого и становятся проницаемыми.
Постинъекционный тромбофлебит обычно начинается с приступа острой боли в области пораженной вены. При этом значительно повышается температура тела, падает общее самочувствие. В течение первых суток наблюдается ярко выраженный отек конечности, который распространяется дальше.
На третьи сутки развивается мягкопастозный отек кисти и предплечья. На данном этапе течения заболевания очень важным является постановка верного диагноза. Часто мягкопастозный отек принимают за флегмону поверхностных вен конечности, и может случиться, что пациент подвергнется ненужному хирургическому вмешательству.
Наиболее тяжелая форма этого заболевания сопровождается перифлебитом.
Нередко постинъекционный тромбофлебит может развиться на фоне абстинентного синдрома, когда пациент беспокоен, жалуется на сильные боли в конечности, что значительно затрудняет постановку диагноза.
В таких случаях к симптомам самого заболевания добавляются дополнительные признаки: гиперемированная кожа, увеличение части конечности практически вдвое, напряжение мышечных тканей в пределах фасциально–мышечного ложа.
На четвертые сутки заболевания в области очага ткани размягчаются, и появляется флюктуация.
Закупоривание тромбом центрального венозного ствола приводит к рефлекторному спазму близкой к нему артерии, что может быть принято за проявление острой артериальной непроходимости.
Постинъекционный флебит, как правило, лечится консервативно при помощи противовоспалительной терапии, антибактериальных препаратов, местного лечения (повязки, мази). На раннем течении заболевания обычно применяют гипотермию очага воспаления.
Физиопроцедуры обычно не применяют, так как они ускоряют переход тромбофлебита в гнойное воспаление.
При таком переходе требуется оперативное вмешательство, целью которого является вскрытие гнойного очага, его иссечение и инфильтрация краев очага. Рана заживает через две недели, после чего на ее месте образуется грубоволокнистый рубец. Как правило, лечение сочетает в себе и консервативные методы и оперативные.
Местное лечение проводится при помощи наложения влажных полуспиртовых повязок. Если происходит размягчение тканей, следовательно, гнойный очаг все же появился, тогда проводят операцию. Послеоперационное лечение проводят при открытой ране, так как наложение швов на ранних стадиях заживания лишь продлит его сроки.
Постинъекционный флебит
Постинъекционный тромбофлебит – реакция организма человека на химическое или механическое агрессивное воздействие препаратов, которое выраженно довольно сильно.
Причины постинъекционного флебита
Причин постинъекционного флебита существует достаточно много. К ним относится альтерация стенок сосудов, изменение основных характеристик крови, нарушение ее физико-химического состава, застой крови, снижение скорости кровотока, изменения со стороны кровеносной системы (свертывание, антисвертывание), наличие в крови возбудителей заболеваний.
Инъекции вызывают раздражение нервных окончаний, расположенных в стенках сосудов, что приводит к спастическому сокращению вен. Образование тромбов провоцирует замедление кровотока. Сами тромбы, действуя на нервные волокна сосудистой стенки, становятся причиной более сильного спазма основного венозного ствола и коллатералей.
На фоне венозного спазма может развиться артериальный. У артериального спазма существует еще одна причина возникновения – переход воспалительного процесса из венозного русла в артериальное.
Продолжительный спазм венозных сосудов и закупорка их тромбом приводят к подъему венозного давления в сосудах и капиллярах, как следствие высокого давления возникают отеки, приводящие к повышенной проницаемости сосудистой стенки.
Симптомы и диагностика постинъекционного флебита
Самым первым симптомом постинъекционного флебита становится острая боль в месте пораженного сосуда. Температура тела сильно повышается, заметно ухудшается общее самочувствие. В первые сутки после начала заболевания развивается сильный отек конечности в обхвате, который со временем занимает всё большую площадь.
Спустя трое суток отмечается мягкопастозный отек, локализующийся на кисти и предплечье. На этом этапе болезни важно правильно установить диагноз, чтобы избежать хирургического вмешательства в случае, если флебит будет принят за флегмону вен конечностей, расположенных поверхностно.
Самой тяжелой формой постинъекционного флебита считается перифлебит.
Часто заболевание развивается как следствие абстинентного синдрома. В этом случае выраженное беспокойство пациента, жалобы на сильную боль в конечностях мешают постановке точного диагноза.
В данном случае, помимо характерных симптомов заболевания, обращают внимание и на определенные признаки: покраснение кожных покровов, частичное увеличение конечности в два раза, локализованное напряжение мышц.
Спустя четыре дня в очаге поражения ткани становятся более мягкими, развивается флюктуация.
Образование тромба в центральном венозном стволе может стать причиной рефлекторного спазма артерии, расположенной рядом. В таком случае пациент рискует получить ошибочный диагноз – «острая артериальная непроходимость».
— Вам не понравилась статья или качество поданной информации? — напишите нам!
— Неточный рецепт? — напишите об этом нам, мы его обязательно уточним из первоисточника!
Лечение постинъекционного флебита
Постинъекционный флебит в большинстве случаев лечится консервативно. В качестве медикаментозной терапии могут быть назначены нестероидные противовоспалительные средства, антибиотики, мазевые повязки. На раннем этапе заболевания используют гипотермические процедуры. От физиопроцедур рекомендуется отказаться, чтобы избежать гнойного воспаления.
В случае появления очага гнойного воспаления прибегают к хирургическому вмешательству. В ходе операции гнойный очаг вскрывают и иссекают края раны.
Местно при лечении постинъекционного флебита на место воспаления накладывают полуспиртовые повязки. Размягчение тканей под повязкой свидетельствует о начале воспалительного процесса и наличии гнойного очага. В таком случае также требуется хирургическое вмешательство, дальнейшее лечение проводят без наложения швов, что позволяет ускорить процесс заживления раны.
Питание при варикозе и тромбофлебите
Опухшие ступни | Причины отеков ног
Опухшие ступни имеют несколько значений. Однако чаще всего это связано с длительным стоянием, ходьбой, ожирением, жарой, а также с определенными осложнениями со здоровьем, которые мы предпочитаем не замечать.
Если ноги не опухают из-за воспаления вен, это не болезнь нижних конечностей, а симптом и предупреждающий сигнал, касающийся других важных органов тела.
Давайте вместе посмотрим, на какие три органа чаще всего указывают опухшие стопы и в чем причина.
Наиболее частые причины отеков стоп
Нельзя игнорировать отеки, возникающие с некоторой регулярностью. Они могут предупредить нас о проблемах с сердцем, почками и печенью. В чем именно причины проблемы? Остерегайтесь их, так как некоторые из них могут быть действительно серьезными и необратимыми.
Беременность
Беременность у каждой женщины индивидуальна. Одна женщина испытывает это незаметно, а другая — страдает тошнотой, усталостью и в общей сложности переживает девять месяцев беременности.
Несмотря на то, что в последние два месяца начнут появляться отеки на ногах.
Если это ваш случай, запишитесь на консультацию к терапевту и проконсультируйтесь, и вы почувствуете облегчение.
Образ жизни
Среди этих аспектов мы находим больше влияющих факторов: например, отсутствие физических упражнений и сидячая работа, которая вызывает плохое кровообращение, а также отеки ног, вызванные избыточным весом.
Иногда бывает, в основном у женщин, что ноги опухают из-за тесной обуви, такой как туфли-лодочки или балетки на спокойной плоской подошве. В таких случаях проблема исчезает и возникает только в том случае, если вы снова наденете обувь.
Остерегайтесь плохого состава своего рациона, ежедневное употребление фаст-фуда с избытком соли не подходит для общего состояния здоровья, оно нагружает почки и вызывает задержку воды в организме.
Остерегайтесь регулярного приема лекарств
Иногда вам просто нужно ежедневно принимать лекарства, например, от артериального давления или диабета. Однако эти препараты являются наиболее частой причиной отеков стопы.
Если вы заметили связь между лекарством и отеком, немедленно обратитесь к врачу по поводу этих побочных эффектов.
Другие препараты, вызывающие эти проблемы, включают препараты на основе эстрогена, препараты тестостерона, препараты от давления, кортикостероиды и нестероидные препараты, такие как ибалгин и другие.
Злоупотребление алкоголем
Вы любите вино? Мы уверены, что бокал хорошего вина даже каждую пятницу не помешает. Но если вы употребляете алкоголь каждый день, и неважно, употребляете ли вы вино или крепкий алкоголь, вы заставите его удерживать воду в вашем теле, в результате чего ваши ноги, а также лицо или руки будут чаще всего отекать.
Жаркая погода способствует отекам
Все с нетерпением ждут желанного тепла, барбекю с семьей и друзьями после зимнего сезона. Для длительных поездок на выходные и купания в воде. Но что летом может быть некомфортно, так это жара, вызывающая отеки ног.
Это вызывает снижение кровотока в венах, который затем начинает накапливаться в ногах и вызывать отек или даже чувство тяжести. Эти ощущения довольно часто можно принять за воспаление.
Даже в этом случае ноги опухают, болят, но с той разницей, что обычно поражается одна нога, которая тоже может покраснеть.
Остерегайтесь сгустков крови
Сгусток крови обычно образуется в результате прорыва внутренней стенки кровеносных сосудов. Он сужается, и поток перестает быть таким плавным, и может образоваться сгусток крови.
Если это происходит, сгусток закупоривает один из кровеносных сосудов, например, в ноге, которая не получает достаточно крови от сердца, что вызывает отек, последующее покраснение и сильную колющую боль.
В этом случае тромб может разорваться и попасть в сердце или мозг, вызывая сердечный приступ или инсульт.
Также могут возникать заболевания почек и печени.
Людям с плохо функционирующими почками, как правило, трудно удерживать воду в организме, что проявляется в виде отека колен, лодыжек или икр.
К сожалению, при таких проблемах почки не очищаются должным образом и поражаются токсинами, с которыми они не могут справиться.
Если вы знаете о такой проблеме, пейте достаточно чистой воды и травяных чаев, чтобы вывести из организма вредные вещества.
При заболевании печени может наблюдаться снижение количества белка, что снижает утечку воды из кровеносных сосудов.
При дефиците белка, называемого альбумином, вода проникает в ткани, что приводит к отеку лодыжек и стопы в целом. Остерегайтесь отеков, которые не проходят.
При любых изменениях здоровья лучше проконсультироваться с врачом.




 16.12.2021
16.12.2021 


 Методы лечения постинъекционного флебита
Методы лечения постинъекционного флебита 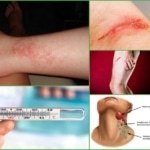 Симптомы флебита и его внешние характеристики
Симптомы флебита и его внешние характеристики 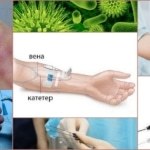 Причины постинъекционного флебита
Причины постинъекционного флебита