17.06.2016
7.4 тыс.
- 5 тыс.
- 7 мин.
- 2
Время чтения: 7 мин.
Стронгилоидоз – это паразитарная инфекция, причиной которой являются 2 вида гельминтов (Strongyloides stercoralis – кишечная угрица и Strongyloides Fulleborni). Strongyloides Fulleborni обуславливает редкие спорадические случаи заболевания в африканских странах.
В последние годы этот гельминтоз становится все более актуальным в связи с широким распространением туризма в эндемичные районы и страны. Несмотря на тот факт, что заболевание может встречаться повсеместно, изначально стронгилоидоз является патологией тропиков и субтропиков. География распространения гельминтоза приведена на рисунке 1.
Как можно видеть на рисунке, особую осторожность следует соблюдать при посещении стран Африки, Южной Америки, стран Средиземноморья (в том числе Турции), Юго-Восточной Азии (Вьетнам, Тайланд, Малайзия, Лаос, Камбоджа, Индия). Кишечная угрица – это геогельминт.
Это означает, что часть ее жизненного цикла обычно проходит в почве, и человек инфицируется при употреблении в пищу «загрязненных» овощей, фруктов, зелени, нарушении правил личной гигиены (мытье и обработка рук). Хозяином кишечной угрицы является только человек, заразиться от животных невозможно.
Рисунок 1 – География стронгилоидоза (источник ATLAS OF HUMAN INFECTIOUS DISEASES)
1. Жизненный цикл угрицы кишечной
Угрица кишечная (по латыни — Strongyloides stercoralis) – это раздельнополый круглый гельминт небольших размеров (до 2-3 мм в длину, около полумиллиметра в толщину), продолжительность его жизни около 2 месяцев. Жизненный цикл ее может протекать в одном человеке или в нескольких.
Рисунок 2 – Внешний вид кишечной угрицы
Источник инвазии – больной человек. Привычное место обитания половозрелых особей – тонкий кишечник, в том числе и двенадцатиперстная кишка, самка может откладывать до 50 яиц ежедневно. Из яиц вылупляются личинки, которые при испражнении попадают во внешнюю среду. Эти личинки называются рабдовидными.
Далее цикл развития зависит от условий внешней среды. При комфортной температуре (30-34 градусов) и достаточной влажности из рабдовидных личинок развиваются взрослые самки и самцы, ведущие свободный образ жизни, размножающиеся, откладывающие яйца, из которых опять выходят рабдовидные личинки.
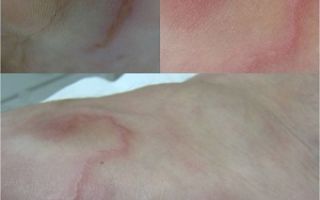
При неблагоприятных условиях среды личинки угрицы кишечной меняют свою форму и патогенные свойства, превращаясь в филяриевидные личиночные формы, способные проникать через рот с плохо обработанными продуктами питания (овощи, фрукты, зелень, свежевыжатые соки) и через кожу (хождение босиком).
Рисунок 3 – Проникновение филяриевидных личинок через кожу стоп. Источник — Medscape.com
После проникновения внутрь человека личинки угрицы стремятся в кровеносное русло, а затем с током крови разносятся по всему организму, обуславливая первую симптоматику.
При нормальном течении заболевания мигрирующие личинки из легочной ткани (альвеол) с мокротой попадают в дыхательные пути и при кашле проглатываются, достигая тем самым своей цели – кишечника человека (рисунок 4).
Инкубационный период с момента заражения точно не известен, по разным литературным источникам в среднем от 2 до 17 дней.
Рисунок 4 – Миграция филяриевидных личинок из легочных альвеол в бронхиальное дерево (источник Medscape)
Вместе с тем, жизненный цикл угрицы кишечной может протекать с некоторыми особенностями, иногда личиночные формы приобретают патогенные инвазионные свойства еще до выхода из кишечника инфицированного. Считается, что увеличение срока пребывания рабдовидной личинки в толстом кишечнике (более 24 часов) приводит к образованию инвазионной формы и самозаражению (иначе говорят аутоинвазии) человека.
Факторы риска такого развития событий – хронические запоры и заболевания толстого кишечника (НЯК, болезнь Крона, дивертикулы, СРК).
Рисунок 5 – Аутоинвазия при стронгилоидозе. Источник — Medscape.com
Еще один путь заражения – половой, достаточно редко встречающийся и реализующийся при анальном половом контакте с человеком, страдающим хроническим стронгилоидозом.
2. Стадии и симптомы стронгилоидоза
Гельминтоз имеет две фазы, последовательно сменяющие друг друга:
- 1Острая – проникновение и миграция личинок по организму человека с током крови.
- 2Хроническая – образование взрослых особей, их обустройство в тонком кишечнике, продукция яиц, образование личиночных форм. При аутоинвазии (последующем самозаражении) хроническая стадия сопровождается периодическими обострениями, связанными с новой миграцией личинок.
В период миграции личинок у человека наблюдаются повышение температуры до субфебрильных цифр в течение нескольких дней, познабливание, слабость, мышечные и суставные боли и повышенное потоотделение. Клиническая картина может напоминать грипп и другие ОРВИ.
Типичные кожные проявления возникают уже в первые дни и характеризуются образованием папул (узелков), эритемы, сопровождающихся зудом и расчесами. Примерно на 4-5 день миграции личинки достигают легочной ткани.
В этот период у пациента возникают жалобы на продуктивный кашель, при выслушивании врачом определяются сухие и влажные хрипы, иногда удлинение выдоха (астматический компонент).
Синдром Леффлера – это синдром, включающий в себя комплекс симптомов: лихорадку, потливость, кашель с мокротой и астматическим компонентом, образование эозинофильных инфильтратов, видимых на рентгенограмме (черная стрелка на рисунке). Данный симптомокомплекс наблюдается не только при стронгилоидозе, но и при некоторых других глистных инвазиях (анкилостомидозы, аскаридозы и др.).
Рисунок 6 – Эозинофильный инфильтрат в легочной ткани
Длительность миграционного периода при стронгилоидозе в среднем составляет 1-2 недели. Как можно понять, в острую стадию поставить диагноз инвазии очень сложно, как правило, пациенту установят ОРВИ, бронхит или атипичную пневмонию. Поэтому важно вовремя сообщить врачу о недавней поездке в теплые страны.
В хроническую стадию (начиная с 3-4 недели после заражения и в течение нескольких лет) у пациента развиваются симптомы нарушения функции ЖКТ (диарея, неустойчивость стула, боли в мезогастрии, эпигастрии, области печени и желчного пузыря, метеоризм, чувство тошноты, редко рвота) и симптомы аллергоза (непонятные кожные высыпания и зуд, устойчивые к стандартному лечению аллергических заболеваний).
Отдельно следует сказать о диссеминации гельминтоза и его причинах. Диссеминированный стронгилоидоз развивается у лиц с доказанным иммунодефицитом (состояние после трансплантации органов, прием цитостатиков и глюкокортикостероидов, ВИЧ-инфекция, сахарный диабет и др.).
Такая форма заболевания сопровождается генерализованным распространением личиночных форм и массивным поражением нервной системы, легочной ткани, почек и печени. В клинической картине это сопровождается симптомами тяжелой пневмонии (пневмонита), менингита и менингоэнцефалита, почечной недостаточности и гепатита.
3. Диагностика гельминтоза
Комплекс диагностических мероприятий включает как общие лабораторные тесты, так и специфические методы диагностики.
- 1ОАК позволяет выявить эозинофилию (увеличение числа эозинофилов в периферической крови), повышение СОЭ, лейкоцитоз (в острую стадию).
- 2ОАМ при нормальном течении заболевания неинформативен, значимых изменений не наблюдается.
- 3Биохимический анализ крови малоинформативен при обычном течении.
- 4Общий анализ мокроты позволяет обнаружить филяриевидные личиночные формы (только в период миграции!!!).
- 5Стандартный анализ кала на яйцеглист позволяет обнаружить личиночные формы, крайне редко яйца (только на фоне выраженной диареи).
- 6Анализ кала по Берману является «золотым стандартом» и направлен на обнаружение личинок с помощью воронки с водой.
- 7Анализ мазка испражнений после окраски раствором Люголя. Анализ испражнений должен быть выполнен многократно, с интервалом 5-7 дней. Однократное исследование кала имеет низкую информативность (около 30%), а при семикратном исследовании чувствительность данных методов возрастает до 90%.
- 8Выращивание личиночных форм на пластинке агара.
- 9Выращивание личинок на фильтровальной бумаге (Harada-Mori).
- 10Получение дуоденального содержимого при ФГДС и его микроскопия, реже применяют биопсию.
- 11Иммунологические тесты – твердофазный иммуноферментный анализ (ELISA) позволяет выявить специфические IgG, имеет хорошую специфичность (98%) и чувствительность (78-90%). Метод также позволяет оценить эффективность лечения на основании значительного снижения титров антител после курса антигельминтных препаратов.
Из инструментальных диагностических методов используется рентгенография легких в двух проекциях, при этом на рентгенограмме в период миграции обнаруживаются так называемые эозинофильные инфильтраты (см. рисунок выше).
4. Лечение и прогноз
Лечение стронгилоидоза сводится к назначению антигельминтных препаратов с последующим контролем за излеченностью. В научной российской литературе наиболее часто упоминается Альбендазол (Немозол, Зентел, Саноксал). Режим дозирования: 400 мг один раз в день, длительность лечения от 3 до 10 дней.
Вместе с тем, по данным зарубежных авторов Тиабендазол (Минтезол, Арботект, Мертект) обладает более выраженной активностью в отношении гельминтов по сравнению с Альбендазолом.
К препаратам выбора для лечения данного гельминтоза относится Ивермектин (Стромектол, Мектизан, табл.
3 и 6 мг), который назначается при диссеминированном стронгилоидозе и гиперинвазии, остром и хроническом стронгилоидозе.
В этом случае доза для взрослого составляет 200 мкг/кг в сутки в течение 2 дней, для ребенка до 2 лет – 200 мг/сут. в течение 2 дней. При необходимости назначаются повторные курсы.
Контроль эффективности лечения осуществляется непосредственно после лечения — через месяц – два месяца и три месяца. Выполняют исследование кала по Берману и микроскопию дуоденального содержимого.
Критериями излеченности считаются исчезновение симптомов заболевания, клиническое выздоровление, отсутствие личинок в дуоденальном содержимом, яиц и личиночных форм в кале, снижение титров антител при проведении твердофазного ИФА.
Прогноз заболевания для иммунокомпетентных лиц хороший, лечение, как правило, эффективно и сопровождается полным выздоровлением. При гиперинвазии и диссеминации гельминтоза высока вероятность смертельного исхода (около 80-90%), но, как уже упоминалось, такая форма развивается у лиц на фоне тяжелого иммунодефицита.
5. Профилактика заражения
Профилактика при данном заболевании только индивидуальная.
- 1При посещении стран, эндемичных по стронгилоидозу (см. выше), необходимо соблюдать меры предосторожности, тщательно мыть и обрабатывать руки, фрукты и овощи, не использовать сырую воду из природных водоемов (для питья и приготовления пищи желательна бутилированная вода). С фруктов и овощей желательно снимать кожуру.
- 2Следует избегать хождения босиком и лежания на траве. Правила должны соблюдаться как взрослыми, так и детьми.
- 3Не нужно пробовать «местную» еду, фрукты, выпечку на улице.
- 4При обнаружении непонятных высыпаний, симптомов интоксикации, нарушения функции ЖКТ после турпоездки следует обратиться к врачу, назвать страну посещения, выполнить паразитологическое исследование кала и дуоденального содержимого несколько раз (до 5-6) с интервалами в неделю.
- 5Так как встречаются редкие случаи передачи стронгилоидоза половым путем (нетрадиционный секс) необходимо избегать на отдыхе случайных связей.
- 6Профилактическое лечение альбендазолом может назначаться врачом-инфекционистом перед отъездом для групп риска (особенно у иммунонекомпетентных лиц).
- 1Медицинская паразитология. Д.Е. Генис. Москва, Медицина, 1991 г.;
- 2Медицинская паразитология: Учебное пособие, под ред. Чебышева Н.В., — 2012.;
- 3Grove DI; Strongyloidiasis: a conundrum for gastroenterologists; GUT 1994, 35:437-440 Pubmed-Medline
- 4Grove DI, Human Strongyloidiasis; Adv Parasitol 1996; 38:251-309 Pubmed-Medline
- 5Dickson R; Awasthi S; Demellweek C; Williamson P; Antihelminthic drugs for treating worms in children: effects on growth and cognitive performance; Cochrane Database of Systematic Reviews 2003 VOL 1
- 6The BMJ correspondence criticising this plus author's reply. BMJ 2000; 321; p 1224;11 November Link to BMJ 2000;321:1224 Full Text Link
- 7Siddiqui AA, Berk SL, Diagnosis of Strongyloides stercoralis; Clinical Infectious Diseases; 33; 2001;1040-1047 Full Text Link.
- 8Albonico M , Crompton DW, Savioli L; Control strategies for human intestinal nematode infections. Adv Parasitol 1999;42-277-341 Pubmed-Medline
- 9D.W.T. Crompton, D. Engels. L Savioli, A. Montresor, M. Neira. Preparing to control Schistosomiasis and Soil transmitted helminths in the twentyfirst century. Acta Tropica; 16;2-3 pp 121-347; May 2003-08-16
- 10Prevention and Control of Schistosomiasis and soil-transmitted helminthiasis; Report of a WHO Expert Committee; WHO technical Report series No 912 ; Geneva 2002 Pubmed-Medline
- 11Savioli L, Albonico M, Engels D, Montresor A. Progress in the prevention and control of schistosomiasis and soil-transmitted helminthiasis. Parasitol Int. 2004 Jun;53(2):103-13 Pubmed-Medline
- 12Практическое руководство Всемирной организации гастроэнтерологов от 28.10. 2004 http://www.worldgastroenterology.org/
Strongyloides stercoralis
Главная » Strongyloides stercoralis
Strongyloides stercoralis (угрица кишечная).
Наиболее развитый (в эволюционном плане) круглый гельминт, вызывающий стронгилоидоз — хроническую инвазию с аллергическими и желудочно-кишечными проявлениями.
Поскольку циркуляция гельминта сопровождается ауто-инвазией, то стронгилоидоз представляет серьезную опасность для лиц с иммунодефицитами. Стронгилоидоз под названием «кохинхйнская диарея» впервые описал Норман (1876).
Эпидемиология
Источник инвазии — больной человек; заболевание может передаваться через почву, инфицированную фекалиями, или при употреблении загрязненной воды и пищи; возможно заражение при прямых контактах. Ареал инвазии аналогичен таковому при анкилостомидозе, но большинство случаев регистрируют в тропиках — Бразилии, Вьетнаме, Конго, Японии. В странах с умеренным климатом наибольший риск представляют шахты и тоннели с тёплым и влажным климатом. Самозаражение возможно при нарушениях перистальтики (запоры, дисфункция кишечника и т.д.). Наряду с филяриатозами, стронгилоидоз — одна из главных причин тропических эозинофилий.
Морфология
Мелкие прозрачные нитевидные нематоды, самец паразитического поколения длиной 0,7 мм, самка — 2,2 мм Яйца овальные, прозрачные, размером 3 — 5х3 мкм (рис. 1, 2).
Рис. 1. strongyloides stercoralis
Рис. 2. strongyloides stercoralis Жизненный цикл протекает со сменой свободноживущего и паразитического поколений.
Рис. 3. Жизненный цикл Половозрелые особи паразитируют в толще слизистой оболочки кишечника (обычно в либеркюновых железах двенадцатиперстной кишки); при интенсивных инвазиях возможно проникновение в слизистую оболочку пилорической части желудка, всех отделов тонкой и толстой кишок и даже желчные и панкреатические протоки.
Рис. 4. strongyloides stercoralis в тонком кишечнике Из отложенных в кишечнике яиц выходят рабдитовидные (неинвазивные) личинки длиной до 300-400 мкм, выделяемые с испражнениями. Дальнейшее развитие во внешней среде может проходить по 2 путям: в неблагоприятных условиях через 1-4сут.
могут образовываться филяриевидные (инвазивные) личинки, а в благоприятных — свободноживушие взрослые особи, способные дать начало поколению как рабдитовидных, так и филяриевидных личинок. Последние могут проникать в организм человека через кожу либо с загрязнённой пищей и водой. В обоих случаях личинки мигрируют через лёгкие в глотку и заглатываются.
Во время миграции угрицы достигают половой зрелости. Оплодотворение самок происходит в лёгких, после чего самцы погибают.
- Клинические проявления
- Лабораторная диагностика
- Лечение.
- Профилактика
- Сводится к строгому соблюдению гигиенических правил, благоустройства населенных пунктов и предприятий угольной и горной промышленности.
- Назад
Угрица кишечная – жизненный цикл, строение, симптомы, лечение
Кишечная угрица (на латыни Strongyloides stercoralis) или иногда просто «стронгилоид» – это нитевидный патогенный для человека гельминт, представитель нематод, который вызывает заболевание стронгилоидоз. В человеческом организме обитает в тонкой кишеке, в слизистой оболочке двенадцатиперстной кишки, может паразитировать в панкреатических и желчных протоках.
Распространение
Паразит предпочитает среду обитания с субтропическим и тропическим климатом. Но поскольку личинки угрицы развиваются в почве при температуре от 10 до 40 °C, то встретить их можно и в зонах с умеренным климатом. Поэтому в редких случаях случается инфицирование в южных регионах России, на Украине, в Молдавии, Закавказье.
Угрица кишечная имеет очень низкий показатель распространенности в тех обществах, где фекальное загрязнение почвы или воды происходит редко. Следовательно, это очень редкая инфекция в развитых странах. В развивающихся странах она менее распространена в городских районах, чем в сельской местности (где плохая санитария).
Заражение кишечной угрицей (стронгилоидоз) было впервые описано в 19-м веке у французских солдат, возвращающихся домой из экспедиций в Индокитае. Сегодня в странах Индокитая (Вьетнам, Камбоджа и Лаос ) по-прежнему наблюдается эндемический стронгилоидоз, который затрагивает до 10% жителей.
В регионах Японии инфицирование кишечной угрицей также было очень частым явлением, но программы по борьбе с распространением устранили болезнь. Стронгилоидоз также имеет высокую распространенность в некоторых районах Бразилии и Центральной Америки.
Он является эндемическим заболеванием в Африке, но распространенность, как правило, низкая (1% или меньше). Вспышки заболевания были зарегистрированы в сельской местности Италии, но текущее состояние неизвестно. На Тихоокеанских островах заражение угрицей кишечной встречается редко, хотя иногда сообщается о случаях на Фиджи.
В тропической Австралии некоторые сельские местности и отдаленные австралийские общины аборигенов имеют очень широкие масштабы распространения стронгилоидоза.
Знание географического распределения стронгилоидоза имеет значение для путешественников, которые могут заразиться паразитом во время их пребывания в эндемичных районах.
Поскольку паразит передается через текстильные изделия, такие как постельное белье и одежда, то не следует использовать гостиничные простыни в эндемичных районах. Там лучше иметь свои спальные мешки, а также применять резиновые или пластиковые тапочки во время принятия душа.
Строение
Женская особь угрицы кишечной вырастает до 2,2 мм в длину, при этом ее толщина варьирует от 0,03 до 0,07 мм. Самец в длину достигает всего 0,9 мм, а в толщину вырастает до 0,06 мм. Достигшие половой зрелости гельминты полупрозрачные и бесцветные. После оплодотворения самки, мужская особь гельминта погибает.
Самка:
- Парный половой аппарат.
- В матке находится от 5 до 9 яиц.
- В сутки откладывается до 50 яиц.
- Впереди тело закруглено, а задняя часть заострена и имеет коническую форму.
- Пищевод длинный, сохраняется его рабдитовидное строение, занимает 1/3 длины тела.
- В зараженном человеке обитают во всех отделах кишечника, печени, желчных и лимфатических протоках, а также других органах.
Самец:
- Форма тела схожа с веретеном, при этом задний конец тела заострен и вентрально (в сторону брюха) загнут.
- Обитают в просвете двенадцатиперстной кишки зараженного человека.
- Половой бурсы нет.
- Есть рулек и две спикулы изогнутой формы.
В яйцах есть зрелая личинка, появляющаяся сразу же после откладывания яиц, в отличии от многих нематод, которым требуется длительное созревание в подходящих условиях.
Жизненный цикл
Паразит имеет достаточно сложный цикл жизни. Можно различить такие пути развития кишечной угрицы:
- Прямой путь – в окружающую среду с испражнениями поступают непатогенные личинки (рабдитовидная форма). При подходящих условиях они дважды линяют, становясь патогенными (филяриевидными), и инфицируют человека. На это уходит три дня. Так завершается цикл развития, поскольку в организме носителя личинка трансформируется во взрослую особь.
- Непрямой путь – характеризуется образованием гельминтов, относящимся к свободноживущим. С человеческими фекалиями рабдитовидные личинки попадают в землю и в процессе четырех линек превращаются во взрослых особей, способных производить непатогенные личинки. Те в свою очередь могут либо также стать свободноживущими, либо превратиться в опасную для человека филяриевидную форму, и тогда свободноживущий червь станет паразитом. Непрямым путь называется потому, что человека заражает уже не первое поколение. Хотя он более длительный (свободноживущий червь формируется из рабдитовидной личинки за 10 дней), но при нем значительно растет количество кишечных угриц.
- Внутрикишечный путь – рабдитовидные личинки превращаются в патогенные в просвете кишечника и провоцирует аутоинвазию, т.е. повторное заражение. Такой путь инфицирования развивается у людей с болезнями кишечника и при хронических запорах. В результате личинки через стенки кишечника проникают в кровоток.
Во время инфицирования человека перкутанно (через неповрежденную кожу извне), личинки проникают в организм через волосяные сумки, кожные покровы и потовые железы, а потом мигрируют в кровеносные сосуды.
После этого с кровотоком достигают сердца и по малому кругу кровообращения проникают в легкие, затем в трахею и глотку.
А там с пищей или слюной происходит заглатывание половозрелой особи, которая попадает в кишечник.
В тонкой кишке личинки превращаются в половозрелых особей после двух линек. Поскольку мужская особь не имеет приспособлений для фиксации, то она с каловыми массами выходит наружу, а самки проникают в стенки кишечника. Там они размножаются путем партеногенеза (без оплодотворения).
Однако, согласно другим источника (в т.ч. так говорится в русскоязычной Википедии) самец погибает после копуляции, т.е. происходит спаривание в кишечнике. Скорее всего это неточная либо устаревшая информация.
Самки откладывают яйца в кишечнике, из них появляются непатогенные (рабдитовидны) личинки, которые выходят наружу.
Если заражение гельминтом произошло преоральным способом (при заглатывании), то личинка проникает через слизистую ротоглотки, в дальнейшем их перемещение сходно с гельминтами, попавшими в организм перкутанно.
Вне зависимости от способа проникновения, паразит проходит миграционный путь состоящий из малого и большого круга кровообращения.
Развитие кишечных угриц до взрослых особей в человеческом организме занимает от 17 до 27 дней.
Заражение
Человек может заразиться угрицей кишечной:
- Во время прогулки без обуви по земле, при контакте с загрязненными текстильными изделиями.
- При употреблении овощей и фруктов, которые были плохо вымыты.
- Через загрязненную воду, в которую попадают сточные воды.
- В утробе матери.
Аутоинфекця (самозаражение)
Необычной особенностью угрицы кишечной является способность проходить весь жизненный цикл, не покидая хозяина. Только один другой вид рода Strongyloides имеет такое свойство –S. Felis.
При аутоинфекции развитие инвазионных личинок (филяриевидных) из непатогенных (рабдитовидные) происходит в кишечнике хозяина.
Такие личинки проникают в стенку нижней подвздошной, толстой кишки или кожу перианальной области (возле ануса), вновь через кровоток мигрируют в легкие, а затем в тонкий кишечник. Таким образом, цикл повторяется без выхода паразитов во внешнюю среду.
Аутоинфекции делает стронгилоидоз особенной глистной инвазией. Из-за нее люди, как известно, могут быть заражены глистами до 65 лет после того после того, как впервые подверглись воздействию паразита.
Это известно на примере случаев обнаружения кишечной угрицы в ветеранов Второй мировой войны или войны во Вьетнаме.
В случаях когда лечение не уничтожает всех взрослых паразитов, то далее повторяется цикл самозаражения.
Симптомы
Такой дерматит в виде полос при кожной миграции личинок кишечной угрицы – относительно редкий но возможный симптом. Чаще его вызывают другие нематоды (Ancylostoma caninum , Uncinaria stenocephala или Bunostomum phlebotomum).
Многие инфицированные кишечной угрицей люди сначала не имеют симптомов или не замечают их. Первые признаки включают проявления на коже (дерматит): отек, зуд, появление полос и умеренное кровотечение в месте, где произошло проникновение под кожу. Достаточно сильные спонтанные царапины могут быть видны на лице или в другом месте.
Если паразит достигает легких, то в груди может возникать чувство сильного жжения, а также хрипы и кашель наряду с другими симптомами пневмонии (синдром Леффлера – накопление эозинофилов в легких, как реакция на паразитов).
В конечном счете, может быть поражается кишечник, что приводит к жгучей боли, повреждению тканей, сепсису и язвам. Стул может содержать желтую слизь со специфическим запахом. Также в качестве симптома иногда выступает хроническая диарея.
В тяжелых случаях отек может привести к непроходимости кишечного тракта, а также нарушению перистальтических сокращений.
Один из возможных и пугающих первых признаков – миграция личинки под кожей выглядит как красная линия, которая перемещается (более 5 см в день), а затем быстро исчезает. Но заметен такой след не всегда и чаще он появляется при поражении другими гельминтами, чем стронгилоидами.
Осложнения
У людей с хорошим иммунитетом заболевание протекает не очень выражено, а часто вообще бессимптомно на протяжении десятилетий. Однако у лиц с ослабленной иммунной системой заражение кишечной угрицей может вызывать гиперинфекцию (диссеминированный стронгилоидоз), когда паразиты очень быстро и активно размножаются. Это опасное явление, имеющее смертность около 90%.
Иммунодепрессанты, особенно кортикостероиды и препараты, используемые после трансплантации тканей, могут увеличить скорость аутоинфекции до точки, где слишком большое число личинок мигрируют через легкие, что часто заканчивается летальным исходом.
Кроме того, некоторые заболевания, такие как сахарный диабет, Т-лимфотропный вирус человека типа 1, которые увеличивает Т-хелперы 1 (разновидность лимфоцитов) и уменьшают Т-хелперы 2, также усиливает течение заболевания.
При этом ВИЧ инфекция не всегда приводит к более сильному проявлению аутоинфекции.
Еще одним следствием аутоинфекции является занесение бактерий из кишечника в кровь. Около 50% людей с гиперинфекцией страдает от бактериальных инфекций, вызванных распространением по организму кишечных бактерий. Они личинками могут быть разнесены в любые органы, в т.ч. в ЦНС, что иногда является причиной менингита.
К другим факторам, повышающим резкого увеличения числа личинок кишечной угрицы в организме, относят пожилой возраст, хроническое употребление алкоголя.
Диагностика
Нахождение зрелых особей, либо рабдитовидных или филяриевидных личинок в образцах кала подтверждает наличие этого паразита.
Другие используемые методы включают мазки из прямой кишки, культивирование каловых образцов на агаровых пластинах, иммуноферментный анализ.
Тем не менее, диагностика может быть затруднена из-за постоянных изменений паразитарной нагрузки, вызываемой личинками паразита в организме.
Лечение
Ивермектин (Ivermectin) является основным препаратом для лечения кишечной угрицы из-за лучшей переносимости у пациентов.
тиабендазол использовался ранее, но из-за частого возникновения побочных эффектов (головокружение, тошнота, рвота, недомогание) и более низкой эффективности был заменен в медицинской практике на ивермектин в сочетании с альбендазолом. Применение мебендазола вместо альбендазола считается менее эффективным.
Тем не менее, эти препараты оказывают незначительное влияние на большинство личинок во время их миграции организмом.
Таким образом, требуется повторное лечение кишечной угрицы с применением ивермектина, чтобы убить взрослых паразитов, которые развиваются позже из этих личинок.
Это означает, что должна проводиться минимум двухнедельная терапия, затем недельная пауза и снова лечение. Анализы крови в дальнейшем необходимы в течение многих десятилетий после заражения.
Профилактика
Основные кишечной угрицы профилактические мероприятия заключаются в защите почвы и воды от загрязнения фекалиями человека. При посещении регионов, где распространен паразит, нужно минимизировать контакт с трикотажными изделиями этих мест (одежда, постель, тапочки).
Родственные виды
Род Strongyloides включает 53 вида, и S. stercoralis является типовым среди них («основным»). Кишечная угрица помимо человека обнаруживалась и в других млекопитающих, в том числе кошек и собак. Тем не менее, предполагается, что вид, обнаруженный у собак, был не S.
stercoralis, а родственный вид – S. canis. Нечеловекообразные приматы чаще заражаются другими родственниками кишечной угрицы (представителями того же рода) S. fuelleborni и S. Cebus. Хотя паразиты S. stercoralis были обнаруженный у таких приматов, содержащихся в неволе.
Среди других видов из рода Strongyloides также есть те, что способные паразитировать у человека и вызывать стронгилоидоз, но их распространение более ограничено: S. fuelleborni – в центральной Африке, а S. kellyi – в Папуа – Новая Гвинея.
Стронгилоидоз
Стронгилоидоз – инвазия круглыми гельминтами — кишечными угрицами, протекающая с аллергическим и гастроинтестинальным синдромами. Манифестное течение стронгилоидоза сопровождается зудящими кожными высыпаниями, кашлем с астматическим компонентом, тошнотой, рвотой, диареей, миалгиями, артралгиями, гепатоспленомегалией, желтушностью кожи и склер. Диагноз стронгилоидоза подтверждается с помощью обнаружения личинок глистов в кале или дуоденальном содержимом, а также антител к гельминту в крови. Лечение стронгилоидоза осуществляется противогельминтными препаратами (тиабендазол, ивермектин).
Стронгилоидоз – кишечный нематодоз, характеризующийся преимущественным поражением пищеварительной и гепатобилиарной системы, а также аллергическими реакциями со стороны кожи и органов дыхания. Впервые стронгилоидоз был описан в последней четверти XIX в. на основании наблюдения за солдатами, вернувшимися из Вьетнама и страдавшими упорными поносами.
Тогда гельминтоз получил название «кохинхинской диареи». Заболеваемость стронгилоидозом характерна, главным образом, для тропического и субтропического пояса, где инвазированность населения кишечными угрицами достигает 30–40%. На территории России стронгилоидоз выявляется с частотой 0,2–2 %.
В настоящее время интерес к стронгилоидозу обусловлен его отнесением к ВИЧ-ассоциированным паразитозам.
Стронгилоидоз
Гельминтная инвазия вызывается представителем круглых паразитических червей Strongyloides stercoralis — кишечной угрицей. Развитие гельминта протекает со сменой паразитического (филириевидного) и свободноживущего (рабдитовидного) поколения.
Взрослые угрицы представляют собой мелкие нитевидные нематоды длиной 0,7-2,2 мм, шириной 0,03-0,07 мм, живущие в криптах 12-перстной кишки (при массивной инвазии — в пилорическом отделе желудка и всей тонкой кишке).
На головном конце гельминтов расположено ротовое отверстие. Кишечные угрицы – раздельнополые гельминты; после оплодотворения самка за сутки откладывает в кишечнике до 50 яиц, из которых выходят неинвазионные (рабдитовидные) личинки.
Вместе с испражнениями личинки попадают во внешнюю среду — дальнейшее развитие возбудителя стронгилоидоза происходит в почве.
После линьки личинки превращаются в свободноживущие половозрелые особи, способные откладывать яйца в почве. Часть вышедших из яиц рабдитовидных личинок дифференцируется в половозрелых червей, другая – превращается в филяриевидные личинки, способные к инвазии.
Проникновение личинок кишечных угриц в организм хозяина происходит преимущественно перкутантным путем (через кожу при контакте с почвой), также возможно заражение стронгилоидозом алиментарным путем (при употреблении инвазированных личинками продуктов и воды).
В некоторых случаях рабдитовидные личинки превращаются в филяриевидные непосредственно в кишечнике человека, реализуя, таким образом, механизм аутоинвазии при стронгилоидозе. Такая ситуация обычно наблюдается у лиц с нарушениями функции иммунной системы, а также страдающих запорами.
Повышенная заболеваемость стронгилоидозом отмечается среди пациентов с заболеваниями ЖКТ, ВИЧ-инфекцией, туберкулезом. Описаны внутрибольничные вспышки стронгилоидоза в стационарах психиатрического профиля.
Проникнув в организм человека через кожу или слизистые ЖКТ, личинки попадают в кровеносное русло, малый круг кровообращения, а затем – в бронхиолы и бронхи. При кашле вместе с мокротой личинки выходят в глотку, откуда при заглатывании бронхиального секрета проникают в пищеварительный тракт. Здесь происходит их превращение в половозрелых особей и откладывание яиц.
В миграционную стадию, которая длится около 1 месяца, развивается сенсибилизация организма продуктами жизнедеятельности и распада личинок, что находит клиническое выражение в возникновении аллергических реакций. В органах, где паразитируют личинки кишечных угриц, возникает воспалительная реакция, эозинофильная инфильтрация, гранулемы, абсцессы.
В тонком кишечнике образуются эрозии, язвенные поражения, кровоизлияния. Взрослые особи паразитируют в организме хозяина несколько месяцев, однако при аутоинвазии стронгилоидоз может длиться до 20-30 лет.
При иммунодефицитах возможна генерализация инфекции с миграцией личинок в головной мозг, миокард, печень, присоединение вторичной бактериальной флоры с развитием летальных исходов.
По выраженности клинических симптомов течение стронгилоидоза может быть бессимптомным и манифестным; по тяжести — легким, среднетяжелым или тяжелым. Бессимптомные формы отмечаются у лиц, проживающих в эндемических очагах. В развитии манифестного стронгилоидоза выделяют раннюю (миграционную) и позднюю (хроническую) фазы.
Ранняя фаза стронгилоидоза протекает с преобладанием аллергических реакций: зудящих кожных высыпаний по типу крапивницы, приступообразного кашля, гиперэозинофилии. Сыпь представляет собой волдыри розово-красноватого цвета, обычно локализующиеся на животе, бедрах, ягодицах, спине, груди.
При расчесывании элементов площадь поражения кожи увеличивается. Сыпь бесследно исчезает через 2-3 суток, однако периодически возвращается снова. Возможно развитие астматического бронхита, пневмонии, острого аллергического миокардита. При рентгенографии легких выявляют летучие инфильтраты.
В ранний период больных стронгилоидозом беспокоит лихорадка неправильного типа, артралгии и мышечные боли, утомляемость, раздражительность, головные боли.
Примерно через 2-3 недели после возникновения аллергического симптомокомплекса развиваются диспепсические нарушения, характеризующиеся болями в эпигастрии, тошнотой, рвотой, диареей с тенезмами. В некоторых случаях отмечается увеличение печени и селезенки, появление желтушности кожи и склер.
В поздней фазе, в зависимости от преобладающего синдрома, стронгилоидоз может протекать в дуодено-желчнопузырной, желудочно-кишечной, нервно-аллергической и смешанной формах.
Дуодено-желчнопузырная форма сопровождается умеренным болевым синдромом в правом подреберье, горечью во рту, потерей аппетита, периодической тошнотой. По данным холецистографии устанавливается дискинезия желчного пузыря.
При желудочно-кишечной форме ведущими в клинике стронгилоидоза являются диспепсические расстройства: длительные поносы, иногда чередующиеся с запорами, боли в животе.
На этом фоне у больных может развиваться гипоацидный гастрит, энтерит, проктосигмоидит, язва двенадцатиперстной кишки, желудочно-кишечное кровотечение.
Признаками нервно-аллергической формы стронгилоидоза служат упорные зудящие высыпания, астено-невротический синдром, потливость, бессонница, повышенная раздражительность. Перечисленные варианты стронгилоидоза редко встречаются изолированно, их симптомы обычно сочетаются друг с другом, обусловливая развитие смешанной формы глистной инвазии. У больных с иммунной супрессией течение стронгилоидоза может осложняться энцефалитом, абсцессом мозга, миокардитом, гепатитом, пиелонефритом, кератитом, конъюнктивитом.
По поводу отдельных клинических симптомов больные стронгилоидозом могут безуспешно лечиться у аллерголога, дерматолога, гастроэнтеролога.
Опорными признаками, позволяющими думать о глистной инвазии, служат сочетание крапивницы, диареи, высокой эозинофилии крови и отсутствие эффекта от проводимого симптоматического лечения.
Определенное диагностическое значение имеют данные эпиданамнеза (нахождение в очагах стронгилоидоза, работа с землей, подавление иммунитета и пр.).
Лабораторная диагностика стронгилоидоза основывается на выявлении личинок паразита в фекалиях, мокроте или дуоденальном содержимом, полученном при зондировании 12-перстной кишки.
При хронической инвазии наибольшую чувствительность имеют серологические тесты (РИФ, ИФА), выявляющие наличие антител к паразиту.
В раннем периоде у больных стронгилоидозом необходимо исключение лекарственной и пищевой аллергии; в позднем – дизентерии.
Больные стронгилоидозом госпитализируются в инфекционные клиники. Специфическая противогельминтная терапия осуществляется препаратами тиабендазол или ивермектин; реже – альбендазол, мебендазол. Параллельно назначаются десенсибилизирующие средства, проводится заместительная терапия ферментами. Повторные анализы берутся через две недели и затем ежемесячно в течение 3-х месяцев.
В большинстве случаев дегельминтизация приводит к излечению от стронгилоидоза, однако больным с хронической формой требуется длительная (в течение 1 года) реабилитация с целью восстановления функции ЖКТ. При развитии органных осложнений летальность достигает 60-85%.
К основным профилактическим направлениям относится выявление и лечение инвазированных лиц, охрана почвы от фекального загрязнения, санитарное благоустройство населенных пунктов.
Следует помнить о недопустимости удобрения почвы в садах и огородах необезвреженными фекалиями; употребления немытых овощей, фруктов, зелени, некипяченой воды; проведения земляных работ без защитных рукавиц.
Залогом массовой профилактики является повышение информированности населения о возможных путях заражения стронгилоидозом и другими кишечными гельминтозами.
Кишечная угрица
Здоровье человека зависит от множества факторов, в том числе и от присутствия в организме различного рода паразитов. Кишечная угрица, называемая по-научному стронгилоидом, является, как раз, одним из них. Такие глисты могут вызывать сильные расстройства самочувствия человека, о которых будет рассказано ниже в соответствующем разделе.
Кроме того, стронгилоиды являются одной из причин появления таких заболеваний, как гастриты, дуодениты, язвы двенадцатиперстной кишки, холециститы, панкреатиты, диареи, дисбактериозы, энтериты, аллергии, бронхиальная астмы, дерматиты, мигрени, синдром хронической утомляемости, анемии, малокровие, нарушения менструального цикла у женщин, а также выкидыши и бесплодие. И это не полный список заболеваний, вызываемых кишечной угрицей – его можно продолжать и далее.
Обычно, при наличии какой-либо из вышеперечисленных болезней, пациенты начинают обращаться к целому спектру узких специалистов, так сказать, по профилю. Это могут быть терапевты и педиатры, эндоскописты, невропатологи, аллергологи, дерматологи, гинекологи и другие врачи, в силах которых справиться с определённой проблемой.
Случается, что больные посещают не одного профессионала, а нескольких, и начинают выполнять большое количество предписаний. Но ситуация не выравнивается, а, наоборот, только усугубляется.
В некоторых случаях кто-либо из специалистов догадывается назначить пациенту обследование на выявление паразитов, но иногда бывает, что больной дожидается полного ухудшения состояния, и только тогда, как один из возможных вариантов проходит обследование на наличие глистов.
Заражение организма кишечной угрицей называется стронгилоидозом. Наличие данных паразитов в организме человека приводит к общему патогенному эффекту:
- явственно наблюдается токсико-аллергические состояния,
- механически повреждаются ткани различных органов во время миграционного периода личинок,
- поражается слизистая оболочка тонкого кишечника.
Всё вышеперечисленное самостоятельно негативно воздействует на человеческий организм, но может также привести и к добавлению вторичного инфицирования на фоне повреждения целостности внутренних органов.
Больные, у которых иммунитет снижен, рискуют приобрести генерализированную форму заболевания. Генерализированный стронгилоидоз является заболеванием, которое относится к ВИЧ-ассоциированным болезням.
Географически кишечная угрица распространена практически везде, но чаще всего встречается в странах, где преобладает жаркий и влажный климат — в тропиках и субтропиках. Этот паразит встречается только у человека и располагается в его тонком кишечнике.
[1], [2]